- Что такое болезнь Паркинсона?
- Симптомы, формы, стадии, диагностика болезни Паркинсона
- Лечение болезни Паркинсона
- Медикаментозное лечение болезни Паркинсона
- Леводопа и болезнь Паркинсона
- Лекарства, в состав которых входит леводопа
- Ингибиторы моноаминоксидазы (МАО типа Б) и болезнь Паркинсона
- Агонисты дофаминовых рецепторов (АДР) и болезнь Паркинсона
- Амантадины и болезнь Паркинсона
- Антихолинергические препараты (АХЭ) и болезнь Паркинсона
- Антидепрессанты и болезнь Паркинсона
- Ноотропы и болезнь Паркинсона
- Успокаивающие препараты и болезнь Паркинсона
- Вспомогательные лекарственные средства, использующиеся в лечении болезни Паркинсона
- Осложнения медикаментозного лечения болезни Паркинсона
- Почему возникают осложнения при лечении болезни Паркинсона?
- Какие осложнения возникают при медикаментозном лечении болезни Паркинсона?
- Как проявляется ортостатическая лекарственная гипотензия при болезни Паркинсона?
- Как проявляются моторные флуктуации и лекарственные дискинезии, при болезни Паркинсона?
- Что означает феномен «несостоятельной дозы», «отсроченной дозы», «истощения конца дозы», «включения-выключения», «застывания», возникающие при лечении леводопой болезни Паркинсона?
- Какие психические расстройства могут возникнуть при лечении болезни Паркинсона?
- Какие меры предпринимают врачи при возникновении лекарственных осложнений при лечении леводопой болезни Паркинсона?
- Какие существуют современные походы в лечении болезни Паркинсона, предупреждающие ранее развитие лекарственных осложнений?
- В каких случаях лечение болезни Паркинсона все-таки начинают с назначения препаратов леводопы?
- Какие сложности возникают при лечении болезни Паркинсона на поздних стадиях?
- Как лечат болезнь Паркинсона на поздних стадиях?
- Профилактика болезни Паркинсона - (видео)
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Медикаментозное лечение болезни Паркинсона
К большому сожалению, в настоящее время еще не изобретено лекарство, излечивающее болезнь Паркинсона. Однако в арсенале у врачей сегодня находится большое количество лекарственных препаратов, способных уменьшить или устранить симптомы этого заболевания на продолжительный срок. Своевременное начало медикаментозного лечения этой патологии позволяет значительно увеличить период активной трудовой и социальной жизни пациентов. Так, больной, принимающий лекарства, в среднем, теряет способность себя обслуживать через 15 лет после диагностирования у него болезни Паркинсона. Согласно статистике, больной, не получающий лечения, в течение 10 лет становится прикованным к инвалидному креслу. Продолжительность жизни больных, получающих постоянное лечение противопаркинсоническими препаратами, практически не отличается от таковой среди остального населения.
Фармакотерапия болезни Паркинсона основывается на принципе дефицита дофамина, возникающего при этом заболевании, и влиянии этого нейромедиатора на работу ЦНС (центральной нервной системы). В этой связи в настоящее время для лечения этого заболевания применяются препараты, способные влиять на вышеуказанные процессы.
Медикаменты, использующиеся в лечении болезни Паркинсона, оказывают следующее действие:
- непосредственно увеличивают синтез дофамина (препараты леводопы);
- замедляют распад дофамина (ингибиторы МАО-Б, ингибиторы КОМТ);
- стимулируют дофаминовые рецепторы (агонисты дофаминовых рецепторов АДР);
- стимулируют выброс дофамина в пресинаптической щели, препятствуют его обратному поглощению пресинаптическими структурами (амантадины);
- замедляют гибель нейронов головного мозга (амантадины, ингибиторы МАО-Б, АДР, коэнзим-Q, другие).
Леводопа и болезнь Паркинсона
Леводопа - это основное средство лечения болезни Паркинсона. Она устраняет недостаток дофамина в нейронах головного мозга, вызывающий это заболевание. Леводопа – это предшественник дофамина. Дофамин не способен проникать через гематоэнцефалический барьер (ГЭБ) головного мозга. Леводопа проникает через ГЭБ, подвергается окислению и при участии специальных ферментов превращается в дофамин, восстанавливая баланс нейромедиаторов в ЦНС. Результатом этих процессов является уменьшение или исчезновение симптомов болезни Паркинсона. Однако процесс образования дофамина из леводопы происходит не только в клетках головного мозга, но и в периферических тканях организма (в крови, в желудочно-кишечном тракте), где повышение уровня дофамина не требуется. В результате у больного появляются нежелательные побочные эффекты, такие как понижение артериального давления, нарушение сердечного ритма, рвота и другие.В настоящее время препараты «чистой» леводопы практически не назначаются из-за их плохой переносимости. Врачи чаще используют комбинированные препараты леводопы с карбидопой (препараты наком, синемет, тремонорм и другие) или бенсеразидом (мадопар и другие). Эти вещества ограничивают образование дофамина в периферических тканях и нейтрализуют проявление побочных эффектов при использовании леводопы. Еще одним минусом лечения препаратами леводопы является возникновение толерантности (нечувствительности) к ним и возникновение побочных эффектов (флуктуации - колебания тонуса мышц и дискинезии – непроизвольные движения) при длительном их применении.
Использование препаратов леводопы эффективно в любой возрастной категории и на любой стадии болезни Паркинсона. Однако врачи при лечении пациентов в возрасте младше 60 - 70 лет их назначение стараются отложить. Данные препараты способны поддерживать выраженный лечебный эффект без проявления побочных эффектов, в среднем, в течение 4 – 7 лет, при своевременном начале лечения в правильно подобранной дозе. Ученые постоянно работают над разработкой оптимальной лекарственной формы леводопы, позволяющей добиться стойкого длительного улучшения без развития любых осложнений.
Лекарства, в состав которых входит леводопа
Комбинированные препараты леводопы выпускаются во многих странах мира. К ним относятся наком (Швейцария), тремонорм (Израиль), синемет (США), мадопар (Швейцария), леводопа/бенсеразид-тева (Израиль), сталево (Финляндия) и другие. Они производятся в виде таблеток, капсул с обычным, быстрым или пролонгированным действием. Однако любое из них, к сожалению, не позволяет добиться излечения от болезни Паркинсона, а лишь замедляет ее течение.Препарат наком – это лекарство, представляющее собой комбинацию леводопы и карбидопы. Он выпускается в виде таблеток, в которых содержится 250 мг леводопы и 25 мг карбидопы. Он обеспечивает длительное поддержание терапевтической концентрации леводопы в крови при дозах, которые примерно на 80% ниже тех, которые требуются в случае применения чистой леводопы. Действие препарата проявляется в течение первых суток с начала приема, иногда после приема первой дозы. Максимальный эффект достигается в течение 7 дней.
Препарат мадопар – это лекарство, представляющее собой комбинацию леводопы и бенсеразида в соотношении 4:1. Он обладает такой же эффективностью, как большие дозы леводопы.
Мадопар выпускается в следующих лекарственных формах:
- таблетки диспергируемые 125 мг, действуют быстро и предназначены для приема внутрь с предварительным растворением в 25 – 50 мл воды;
- капсулы 125 мг;
- таблетки 250 мг;
- капсулы ГСС с модифицированным высвобождением 125 мг, пролонгированного действия.
Ингибиторы моноаминоксидазы (МАО типа Б) и болезнь Паркинсона
Препараты юмекс, ниар, селегилин, когнитив, депренил являются ингибиторами МАО типа Б. Они тормозят распад дофамина в структурах головного мозга и, тем самым, способствуют увеличению концентрации этого нейромедиатора в синаптической щели, улучшая дофаминергическую проводимость. В результате у пациента уменьшаются симптомы болезни Паркинсона. Как правило, эти препараты назначают в качестве монотерапии на ранних стадиях этого заболевания. Обычно они хорошо переносятся, редко вызывают побочные эффекты, такие как тревожность, бессонницу, снижение аппетита, тошноту, запоры или понос.Ингибиторы МАО типа Б назначаются 1 - 2 раза в сутки в первой половине дня, из-за того что они оказывают психостимулирующее действие. Их использование позволяет отсрочить применение леводопы более чем на год. В случае совместного их приема эффективность препаратов леводопы увеличивается, в среднем, на 30%. Применение ингибиторы МАО типа Б не предотвращает развитие побочных эффектов от длительного лечения препаратами леводопы. В случае возникновения нарушения сна, галлюцинаций, психозов данные лекарства отменяют первыми.
Агонисты дофаминовых рецепторов (АДР) и болезнь Паркинсона
Вторыми по эффективности лечения болезни Паркинсона препаратами после леводопы являются агонисты дофаминовых рецепторов (АДР). Данные лекарственные средства оказывают непосредственное стимулирующее действие на дофаминовые рецепторы головного мозга. Они представлены двумя многочисленными группами медицинских препаратов - эрголиновыми и неэрголиновыми АДР.Бромокриптин, лизурид, каберголин, перголид – это эрголиновые АДР. Они являются производными алкалоидов спорыньи.
Прамипексол, пирибедил, ропинирол являются синтетическими неэрголиновыми АДР. Препараты АДР применяются в виде таблеток, инъекций. Существует даже дорогостоящая трансдермальная форма АДР в виде пластыря с дозированным высвобождением действующего вещества в течение суток.
АДР применяются на любых стадиях болезни Паркинсона как в качестве монотерапии, так и совместно с другими противопаркинсоническими препаратами. Часто их назначают на более поздних стадиях совместно с леводопой. Комбинация с леводопой позволяет снизить дозу последней на 25 – 30%, отсрочить появление побочных эффектов, таких как флуктуации и дискинезии, возникающих на фоне длительной терапии препаратами леводопы. Ученые отмечают также нейропротективное действие АДР. Они улучшают внимание, память, интеллектуальные способности. Препараты АДР вызывают такие побочные эффекты как внезапные обмороки, галлюцинации, двигательные нарушения, отеки, сонливость, тошноту, рвоту. Дозу при их назначении увеличивают постепенно.
Амантадины и болезнь Паркинсона
Мидантан, ПК-Мерц и другие лекарственные средства – это амантадины, которые были разработаны как противовирусные препараты, у которых впоследствии были обнаружены и противопаркинсонические эффекты. Амантадины увеличивают выделение дофамина из пресинаптической щели, тормозят его обратный захват синаптическими структурами, оказывают холиноблокирующее действие. В большей степени они влияют на ригидность и гипокинезию, чем на тремор. Обычно их назначают на ранних стадиях болезни Паркинсона по 100 мг 2 - 3 раза в сутки. Их эффективность при монотерапии сохраняется, в среднем, в течение двух месяцев. Однако в некоторых случаях они продолжают свое лечебное действие в течение года и более. При снижении эффективности амантадина его совмещают с препараты леводопы.При употреблении в рекомендуемых дозах побочное действие амантадины оказывают редко. Они проявляются, в основном, при их комбинации с другими противопаркинсоническими препаратами. Основными побочными эффектами этого лекарства являются бессонница, галлюцинации, повышенная нервная возбудимость, головокружение, нечеткость зрения, тошнота, отеки, пятна на коже, аритмии. Отменяют препарат постепенно.
Антихолинергические препараты (АХЭ) и болезнь Паркинсона
Циклодол, паркопан, акинетон – это антихолинергические препараты, снижающие тремор и ригидность (скованность) мышц. На постуральные расстройства и гипокинезию они значительного влияние не оказывают. В настоящее время они назначаются редко и с осторожностью, так как способны вызвать нарушения психики и зависимость. Препараты АХЭ не применяются у пациентов старше 60 лет. Их дозу наращивают постепенно, также постепенно эти лекарства отменяют, так как у больного может возникнуть синдром отмены, при котором симптомы болезни Паркинсона резко усиливаются. При их применении могут развиться такие побочные эффекты как сухость во рту, запоры, проблемы с мочеиспусканием, потеря памяти, галлюцинации, затуманенное зрение и помутнение сознания и другие.Антидепрессанты и болезнь Паркинсона
Трициклические антидепрессанты снижают обратный захват дофамина синаптическими структурами головного мозга, обладают холинолитическим действием. При болезни Паркинсона их применяют на всех стадиях как в качестве монотерапии, так и в комбинации с другими противопаркинсоническими средствами или леводопой. Их выбор и назначение должен производить психиатр, а не невропатолог или семейный врач, так как их употребление при болезни Паркинсона имеет свои особенности и ограничения. Антидепрессанты уменьшают не только депрессию, часто возникающую при этом заболевании. Они уменьшают ригидность, обездвиженность, нейрогенные боли. Болезнь Паркинсона негативно влияет на психоэмоциональное состояние больных. Нарушение двигательных функций, вызывает у них чувство неполноценности, озлобленность, уныние, в особо тяжелых случаях даже попытки совершить суицид. Антидепрессанты используют длительно, доза препарата при этом наращивается постепенно, также постепенно лекарство отменяется.Ноотропы и болезнь Паркинсона
Болезнь Паркинсона – это прогрессирующее дегенеративное заболевание головного мозга, при котором повреждаются и гибнут нейроны, вырабатывающие дофамин. Изменение баланса нейромедиаторов проявляется не только в нарушении двигательных возможностей больного. У него ухудшается память, внимание, способность анализировать, развивается депрессия. Ноотропы - это препараты, способные оказывать защитное, регенерирующее, стимулирующее действие на клетки головного мозга. Их применение целесообразно на всех стадиях этого заболевания, так как они улучшают память, внимание, увеличивают выносливость клеток головного мозга при стрессах. Лекарственная терапия особенно на поздних стадиях болезни Паркинсона включает большое количество медикаментов (леводопа, АДР и другие), которые оказывают побочные эффекты и токсическое действие на клетки мозга. Ноотропы способствуют нейтрализации действия вредных веществ, препятствуют ухудшению умственных и психических способностей пациентов.Препарат мексидол назначают на ранних стадиях этой болезни. Он улучшает память, настроение, оказывает антиоксидантное действие. Некоторые ноотропы, например, пирацетам, способны оказывать возбуждающее действие, что не желательно при данном заболевании. Если у больного присутствует злобность, агрессивность, тревога, ноотропы могут усилить эти качества. Поэтому назначаются данные препараты индивидуально, с учетом особенностей пациента. Препараты фенибут, гинкго билоба оказывают более мягкое действие, не перевозбуждая нервную систему. Австрийский препарат церебролизин также применяется в комплексном лечении болезни Паркинсона. Он изготавливается из тканей мозга свиней и оказывает восстанавливающее действие на клетки головного мозга человека.
Успокаивающие препараты и болезнь Паркинсона
Часто при болезни Паркинсона у пациента возникает тревога, страх, нервно-психическое напряжение, бессонница. Транквилизаторы, применяющиеся традиционно для уменьшения этих симптомов, при данном заболевании врачи используют с осторожностью. Данные лекарства вызывают привыкание, зависимость, влияют на эффективность лечения леводопой и другими противопаркинсоническими препаратами. Их использование даже способно спровоцировать ухудшение состояния пациента, страдающего от этой болезни. Для снижения нервно-психического напряжения, страха врачи рекомендуют более безопасные успокоительные препараты, такие как афобазол, адаптол, успокоительные сборы лекарственных растений. Они действуют мягко, не вызывают привыкания, уменьшают тревожность, нормализуют сон. Препарат глицин также может быть рекомендован как мягкое успокаивающее средство, способствующее более легкому засыпанию.Вспомогательные лекарственные средства, использующиеся в лечении болезни Паркинсона
Основные симптомы данного заболевания (тремор, ригидность, гипокинезия, постуральные нарушения), сопровождаются нередко возникновением разнообразных недомоганий, приносящих пациенту дополнительные страдания. К ним относятся избыточная потливость, слюнотечение, боли, тремор действия, нарушения речи, запоры и другие. Для их устранения применяется фармакотерапия и не медикаментозные методы лечения. Так, при нарушениях речи применяют клоназепам и лечение у логопеда. Этот же препарат или бета-адреноблокаторы применяют при треморе действия. Для уменьшения потливости применяют также бета-адреноблокаторы или холинолитики. Слюнотечение лечат также холинолитиками или ботулотоксином. При неэффективности этих препаратов прибегают к перевязке слюнного протока или другим процедурам.Часто при болезни Паркинсона у пациента возникают боли в различных частях тела из-за нарушения мышечного тонуса и других патологических процессов. Нестероидные противовоспалительные препараты (НПВП) в виде таблеток, уколов, кремов, мазей, ректальных свечей помогают снизить или устранить возникшее воспаление и боль. Данные препараты не следует применять длительно, так как они вызывают побочные эффекты. Массаж, лечебные ванны, физиотерапия также способствуют уменьшению боли, расслаблению мышц, снятию напряжения.
Одним из главных симптомов болезни Паркинсона является ригидность мышц или повышенное их напряжение. Однако применение центральных миорелаксантов (таких как сирдалуд, мидокалм), снимающих мышечное напряжение во всем теле, при этом заболевании не рекомендуется. Их использование часто приводит к падениям пациентов и травмам.
Часто при болезни Паркинсона у пациентов возникают нарушения в работе желудочно-кишечного тракта. Они проявляются в снижении моторики кишечника и развитии запоров. Своевременное опорожнение кишечника очень важно для такого больного. С этой целью врачи рекомендуют употреблять в пищу больше овощей, фруктов, клетчатки, пить больше жидкости, заниматься физкультурой, а при необходимости использовать слабительные средства. К ним относятся препараты сенны, макрогол, вазелиновое масло, свечи, клизмы.
Поддержание хорошего самочувствия пациента, страдающего болезнью Паркинсона очень важно, так как обострение любого хронического заболевания, инфекционный процесс, воспаление, стресс может стать причиной усиления симптомов и перехода этого заболевания на более тяжелую стадию. Поэтому следует своевременно лечить любые недомогания, хронические патологии, регулярно посещать с профилактической целью лечащего невролога (записаться), а при возникновении любых изменений в самочувствии безотлагательно обращаться к врачу.
Осложнения медикаментозного лечения болезни Паркинсона
Тема осложнений, возникающих при медикаментозном лечении болезни Паркинсона, является очень важной. В лечении этого заболевания невозможно обойтись без назначения медикаментов. Препараты леводопы и другие противопаркинсонические лекарственные средства рано или поздно назначают всем пациентам. Для того чтобы поддерживать свое состояние на удовлетворительном уровне, лекарства больным приходится принимать всю жизнь. Современные лекарственные препараты действительно хорошо справляются с этой задачей на протяжении многих лет, продлевая многим пациентам активную профессиональную и социальную жизнь. Однако при их использовании в течение долгого времени, у больных развиваются побочные эффекты, значительно ограничивающие возможность и целесообразность продолжения фармакотерапии. Побочные явления с течением времени начинают приобретать такой выраженный характер, что доставляют больному страдания не меньшие, чем сама болезнь.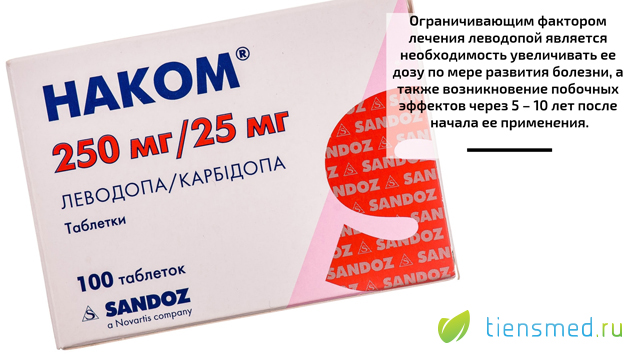
В настоящее время в медицине накоплен большой опыт и определены подходы в лечении болезни Паркинсона на различных стадиях. Несмотря на большое количество противопаркинсонических средств, главная роль в лечении болезни Паркинсона все-таки принадлежит препаратам леводопы. Ограничивающим фактором лечения леводопой является необходимость увеличивать ее дозу по мере развития болезни, а также возникновение побочных эффектов через 5 – 10 лет после начала ее применения.
В процессе длительного использования реакция на этот препарат меняется. И если в начале медикаментозного лечения употребление лекарства трижды в день позволяет поддерживать стабильное двигательное состояние пациента, то через некоторое время у больного начинают возникать моторные флуктуации (колебания мышечного тонуса, в зависимости от содержания леводопы в крови) и дискинезии (непроизвольная двигательная активность, вызванная приемом леводопы).
Другим эффективным средством лечения данного заболевания являются препараты агонистов дофаминовых рецепторов (АДР). Их использование на различных стадиях позволяет также добиться улучшения состояния пациентов. Отмечено, что при монотерапии они реже, чем леводопа вызывают дискинезии и флуктуации. Однако их применение чаще, чем леводопа приводит к развитию психических нарушений. Ученые всего мира постоянно работают над разработкой лекарственных средств, позволяющих вылечить или поддерживать состояние больных, страдающих от болезни Паркинсона, на хорошем уровне без возникновения любых осложнений.
Почему возникают осложнения при лечении болезни Паркинсона?
По мере прогрессирования этого заболевания у пациента не только усиливаются имеющиеся симптомы, но и добавляются новые, которые тяжело поддаются лечению. Длительное применение леводопы и других противопаркинсонических препаратов изменяет реакцию на них со стороны организма и вызывает постепенное развитие осложнений от лекарственной терапии данного заболевания. При этом все более сокращается время действия принятой дозы леводопы, что вызывает появление моторных флуктуаций. Также нарастают проявления лекарственных дискинезий, вызванных развитием гиперчувствительности дофаминовых рецепторов. Повторное введение лекарства, вызывает пульсирующую стимуляцию этих рецепторов и дискинезии.Причины снижения эффективности дофаминергической лекарственной терапии, особенно препаратами леводопы до сих пор не определены. Существует несколько гипотез возникновения данного явления. Одной них является развитие компенсаторных изменений в головном мозге, связанных с дофаминовой недостаточностью, при которой оставшиеся неповрежденными нейроны черной субстанции производят повышенное количество дофамина, а дофаминовые рецепторы становятся гиперчувствительными к дофамину. Постоянное применение леводопы нарушает этот компенсаторный механизм, уменьшает количество дофаминовых рецепторов.
Другой причиной происходящих изменений ученые называют снижение способности оставшихся нейронов черной субстанции производить дофамин. Также предполагается, что сама леводопа при длительном применении способствует образованию вещества 6-гидроксидофамина, оказывающего токсическое действие на клетки мозга, которые и так разрушаются от дегенеративных процессов, связанных с болезнью Паркинсона. Комбинация этих факторов ускоряет прогрессирование заболевания и вызывает развитие осложнений.
Какие осложнения возникают при медикаментозном лечении болезни Паркинсона?
При длительном медикаментозном лечении этого заболевания у врачей возникают трудности с использованием лекарств, связанные с нарастающими симптомами самого заболевания, а также наложением на них побочных эффектов, вызванных приемом лекарственных средств, особенно леводопы.Осложнениями, возникающими при медикаментозном лечении болезни Паркинсона, являются:
- моторные флуктуации и лекарственные дискинезии;
- ортостатическая лекарственная гипотензия;
- психические расстройства и другие.
Как проявляется ортостатическая лекарственная гипотензия при болезни Паркинсона?
Ортостатическая лекарственная гипотензия при приеме лекарств развивается как на ранних этапах этого заболевания, так и на поздних при увеличении дозы препаратов леводопы или дополнительном назначении препаратов АДР. Проявляется оно более или менее выраженным снижением артериального давления, вскоре после приема препаратов. При изменении положения тела из горизонтального в вертикальное пациент может потерять сознание и упасть. Для больных в возрасте это очень опасно. Для его устранения врачи рекомендуют полежать после приема лекарственных препаратов в течение 1 – 2 часов, туго перебинтовать ноги и тазовый пояс, адаптировать пациента к этому побочному эффекту. Только при невозможности приспособить к нему больного рекомендуется последовательно отменять препараты, выясняя при этом какой в наибольшей степени вызывает это осложнение.Как проявляются моторные флуктуации и лекарственные дискинезии, при болезни Паркинсона?
Моторные флуктуации и лекарственные дискинезии тяжело переносятся пациентами. Эти осложнения возникают, в основном, при длительном применении препаратов леводопы. Вероятность их появления возрастает, в среднем, на 10% с каждым годом приема препаратов леводопы. Возникают они одновременно. Моторные флуктуации представляют собой изменение в течение суток мышечного тонуса, связанного с колебанием уровня леводопы в крови. Так, если в начале лечения леводопа оказывает долговременное стабильное действие в течение суток при трехразовом приеме, то по прошествии нескольких лет (а в некоторых случаях месяцев), разовая доза производит лечебный эффект лишь в течение нескольких часов.При этом у больного нарушается способность двигаться. С данным осложнением связывают феномен «застывания». Моторные флуктуации повторяют один из главных симптомов болезни Паркинсона - гипокинезию. Больной в таком состоянии не может себя обслуживать, говорить, ходить. Кроме двигательных флуктуаций, происходят также и не моторные флуктуации. К ним относятся колебания вегетативных, психических, сенсорных функций организма. Они проявляются как желудочно-кишечные, сердечно-сосудистые, дыхательные, терморегуляционные, зрачковые нарушения, сопровождаются страхом, паникой, галлюцинациями. У больных возникают боли, онемения. Эти расстройства доставляют пациентами страдания даже в большей степени, чем нарушения движений. В основном, флуктуации носят предсказуемый характер, так как связаны со временем приема очередной дозы леводопы. У некоторых пациентов, однако, они возникают непредсказуемо. Прием очередной дозы леводопы приводит к исчезновению или уменьшению флуктуаций.
Лекарственные дискинезии представляют собой подергивание конечностей, корчи, скручивания. Они возникают у 30 – 80% больных. Степень их выраженности варьируется в широком диапазоне. Они могут протекать в быстрой и легкой форме, а могут иметь тяжелое замедленное течение.
Лекарственные дискинезии, возникающие у пациентов, классифицируются следующим образом:
- Дискинезии пика дозы или дискинезии включения. Это самый типичный вариант дискинезий. Они возникают при максимальном действии дозы леводопы. Они увеличиваются при произвольных движениях или в стрессовых ситуациях, уменьшаются в покое.
- Двухфазные дискинезии. Это разнообразные непроизвольные движения, возникающие в начале и конце действия дозы леводопы. Они очень тяжело переносятся пациентами и могут сопровождаться разнообразными вегетативными нарушениями, аритмией и другими опасными состояниями, угрожающими жизни.
- Дискинезии периода выключения. Они возникают при уменьшении эффекта от принятой дозы леводопы (дистония конца дозы) или при прекращении ее действия (дистония раннего утра). Эти дискинезии представляют собой состояние неподвижности в мышцах ног, рук, реже туловища. Эти симптомы более выражены на стороне большего поражения. Могут сопровождаться подергиваниями, тремором. Дистония раннего утра возникает при пробуждении, когда больной еще находится в постели и не успел принять дозу лекарства. В этом случае неподвижность и боль возникает в ногах.
Что означает феномен «несостоятельной дозы», «отсроченной дозы», «истощения конца дозы», «включения-выключения», «застывания», возникающие при лечении леводопой болезни Паркинсона?
Феномен «несостоятельной дозы» - это неэффективность принятой очередной дозы леводопы. Феномен «отсроченной дозы» - это увеличение времени между приемом и началом действия леводопы. Данные феномены связывают с режимом приема пищи и употреблением данного препарата. При этих феноменах, как правило, прием леводопы приходится на время, когда желудок еще полный после еды. В таких случаях рекомендуют принять это лекарство в растворимой форме, а в последующем принимать леводопу за 20 минут до еды.Феномен «истощения конца дозы» и феномен «застывания» - это частные случаи моторных флуктуаций. Феномен «истощения конца дозы» проявляется возобновлением симптомов болезни раньше времени приема очередной дозы леводопы. Феномен «застывания» проявляется как наступление внезапной обездвиженности (акинезии).
Феномен «включения-выключения» развивается как следствие феномена «истощения конца дозы» и заключается в том, что действие очередной дозы леводопы наступает очень резко и быстро. Однако через непродолжительное время ее действие прекращается, и наступает обездвиженность - «выключение».
Какие психические расстройства могут возникнуть при лечении болезни Паркинсона?
Психические нарушения при лечении данного заболевания могут вызвать любые противопаркинсонические препараты. Однако чаще других эти осложнения вызывают агонисты дофаминовых рецепторов (АДР) и холинолитики. АДР вызывают избыточную стимуляцию дофаминовых рецепторов, которая может спровоцировать серьезные психические нарушения. Психические расстройства проявляются как выраженная тревожность, апатия, депрессия, зрительные галлюцинации, бред, расстройства поведения. Тревожность возникает практически у всех пациентов, принимающих противопаркинсонические препараты. Галлюцинации возникают первоначально при переходе от сна к бодрствованию, по ночам. В дальнейшем они начинают появляться в состоянии бодрствования и являются предвестником серьезных психических нарушений.Лечением этих осложнений должен заниматься психиатр (записаться). В первую очередь, для устранения психических нарушений уменьшают дозу препарата, который мог их спровоцировать. Если данная мера не принесла результатов, препарат отменяют полностью на 3 – 7 дней, а потом возобновляют его прием в уменьшенной дозе. Если и этот подход не дает эффекта, то прибегают к назначению нейролептиков в минимальных дозах. Своевременное назначение антидепрессантов или транквилизаторов, устраняющих депрессию и страх, позволяет у некоторых пациентов предотвратить развитие более серьезных психических нарушений.
Какие меры предпринимают врачи при возникновении лекарственных осложнений при лечении леводопой болезни Паркинсона?
Согласно данным медицинской статистики, осложнения в результате приема леводопы в виде флуктуаций и дискинезий возникают через 5 лет у 50% пациентов, страдающих болезнью Паркинсона. Для того чтобы их устранить или снизить, врачи применяют корректировку медикаментозного лечения.Способами снижения проявлений флуктуации и дискинезии, возникающих при лечении препаратами леводопы являются:
- корректировка однократной и суточной дозы леводопы;
- изменение кратности ее приема в течение суток;
- изменение времени и режима приема леводопы (в зависимости от требуемого эффекта ее принимают до еды за 30 – 60 минут, во время или через 2 часа после еды, ограничивают белковую пищу, при дистонии раннего утра назначают дополнительную ночную дозу);
- добавление к леводопе препаратов АДР, ингибиторов МАО-Б, ингибиторов КОМТ, холинолитиков, бензодиазепинов и других препаратов;
- корректировка комбинации препаратов;
- назначение пролонгированных и быстрорастворимых препаратов леводопы;
- при неэффективности вышеизложенных мер рекомендуется нейрохирургическое лечение.
Какие существуют современные походы в лечении болезни Паркинсона, предупреждающие ранее развитие лекарственных осложнений?
Лечение данного заболевания требует больших знаний и искусства от врача и его постоянного тесного взаимодействия с пациентом и его близкими людьми. В лечении этой болезни врачи выделяют три этапа. Первый этап – это лечение болезни Паркинсона на начальных стадиях, второй – на развернутых стадиях, третий этап – это лечение поздних стадий и борьба с осложнениями длительной медикаментозной терапии. Начальная стадия заболевания считается частично компенсированной. Несмотря на гибель большого количества нейронов черной субстанции, сохранившиеся клетки еще обеспечивают достаточный уровень дофамина, за счет увеличения его синтеза и выделения в единицу времени. Поэтому в это время врачи применяют препараты, нормализующие дофаминовый обмен и нейропротекторы – лекарства, замедляющие гибель нейронов и прогрессирование болезни. По мере прогрессирования заболевания у больного возникает выраженный дефицит дофамина. Болезнь приобретает декомпенсированный характер на более продвинутых стадиях. В этот период врачи начинают стимулировать производство дофамина медикаментозно и включают в лекарственную терапию препараты АДР или леводопу.Программу лечения больного на любых стадиях этой болезни разрабатывают индивидуально. При диагностировании этого заболевания и отсутствии у больного выраженного дискомфорта от проявления ее симптомов лекарственные препараты не применяют. В это время рекомендуются занятия лечебной физкультурой, физиопроцедуры, диетотерапия, плановые визиты к лечащему неврологу. При возникновении у пациента неудобств или затруднений в быту или на работе, связанные с нарушениями двигательных функций, врачи начинают медикаментозную терапию.
Выбор препарата зависит от возраста больного, формы заболевания, требуемого уровня активности пациента. Так для пациентов моложе 70 лет, когда ведущими симптомами этой болезни являются ригидность и гипокинезия, лечение начинают либо с амантадинов, либо с ингибиторов МАО-Б, либо с препаратов АДР. В случае, когда у пациентов главным симптомом болезни является тремор, назначаются антихолинергические препараты. Начинают лечение с монотерапии, по мере прогрессирования заболевания лекарства комбинируют. При неэффективности такой терапии добавляют леводопу в маленьких дозах. Данный подход с отсроченным назначением препаратов леводопы позволяет отодвинуть время возникновения побочных эффектов, таких как флуктуации и дискинезии, связанных с ее длительным применением. Комбинация этих препаратов на поздних стадиях болезни Паркинсона позволяет снизить дозу леводопы, уменьшая, тем самым, проявление лекарственных осложнений.
В каких случаях лечение болезни Паркинсона все-таки начинают с назначения препаратов леводопы?
Лечение этой болезни врачи начинают с назначения препаратов леводопы в случае, если она диагностирована у пациента в возрасте старше 70 лет. Согласно медицинским данным у больных в этом возрасте другие противопаркинсонические лекарственные средства являются менее эффективными. Также они чаще, чем препараты леводопы вызывают психические расстройства, деменцию и другие побочные эффекты.Лечение болезни Паркинсона врачи начинают с назначения препаратов леводопы пациенту любого возраста, минуя другие лекарственные средства, если у него выявлена деменция. Леводопа в этом случае оказывает более щадящее действие на его умственные способности и психическую сферу, чем другие противопаркинсонические препараты.
Препараты леводопы назначаются первыми пациентам среднего и пожилого возраста, если симптомы болезни Паркинсона мешают им заниматься активной деятельностью в быту и на работе, а другие противопаркинсонические препараты не позволяют в достаточной степени устранить существующие двигательные нарушения. Леводопа может применяться в этом случае в качестве монотерапии или в комбинации с амантадином, ингибитором МАО-Б, АДР или другими препаратами.
Какие сложности возникают при лечении болезни Паркинсона на поздних стадиях?
По мере развития данного заболевания врачам все сложнее контролировать его течение. У больного не только усугубляются существующие симптомы, но и появляются новые, возникают побочные эффекты от длительной медикаментозной терапии. На более поздних стадиях патологический процесс захватывает все новые системы головного и спинного мозга. У пациента возникает все больший дефицит дофамина. Этот факт обуславливает нарастание гипокинезии на поздних стадиях этой болезни. Применение леводопы и других противопаркинсонических препаратов в этом случае не оказывает положительного действия. Наоборот, длительное их применение вызывает снижение чувствительности дофаминовых рецепторов головного мозга и усугубляет гипокинезию. Осложнения лекарственной терапии – дискинезии вызываются, наоборот, гиперчувствительностью дофаминовых рецепторов.Такие симптомы болезни Паркинсона как постуральные расстройства, падения, застывания в настоящее время вообще не поддаются медикаментозному лечению. Считается, что они находятся под норадренергическим контролем, а не под контролем дофамино-зависимых механизмов регуляции, воздействовать на который врачи еще не могут. Прогрессирование данного заболевания сопровождается вегетативными, психическими, сенсорными нарушениями, расстройствами речи, сна, возникновение которых связано не только с нарушением в дофаминергической системе. В их развитии принимают участие серотонинергические, норадренергические, холинергические, ГАМКергические и другие биохимические системы, воздействовать на которые медикам пока не удается.
Как лечат болезнь Паркинсона на поздних стадиях?
На последних стадиях этого заболевания симптомы болезни достигают своего максимума, постоянно возникают новые, связанные с развитием дегенеративных процессов в ЦНС (центральной нервной системе), развиваются осложнения, вызванные необходимостью в течение долгого времени принимать лекарства. Препараты леводопы составляют основу лечения данного заболевания в это время. Их использование совместно с препаратами АДР, ингибиторами МАО-Б, амантадинами и другими лекарствами позволяет не поднимать значительно дозировку леводопы, усилить ее лечебное действие. На этих стадиях врачи рекомендуют терапевтическую суточную дозу леводопы принимать чаще маленькими дозами. Также наряду с традиционными формами леводопы применяют препараты с пролонгированным, быстрым действием, комбинированный препарат сталево.Медикаментозная терапия болезни Паркинсона на поздних стадиях – это непростая задача для невролога. Она требует нахождения золотой середины между лечебным действием леводопы, при возрастающей потребности больного в ее высоких дозах и риском развития тяжелых осложнений, нарушающих его физическое и психическое состояние. На поздних стадиях, независимо от используемых препаратов для преодоления гипокинезии (обездвиженности периода выключения) необходимо увеличивать дозу леводопы, что влечет за собой нарастание ее побочного эффекта - дискинезии, а снижение ее дозы вызывает увеличение гипокинезии. Следует понимать, что лекарственная терапия на поздних стадиях болезни Паркинсона не позволяет добиться улучшения состояния больного, без возникновения побочных эффектов. Лекарственная терапия в этот период - это поиск оптимального баланса для конкретного больного между периодами обездвиженности и дискинезией.
Профилактика болезни Паркинсона
Специфических профилактических мер, предупреждающих развитие болезни Паркинсона нет, в виду особенностей ее возникновения и течения. Ученые называют лишь факторы повышенной предрасположенности к этому заболеванию у некоторых пациентов, учитывая которые можно предположить появление этой болезни. Возникнет она или нет, точно сказать медицина не может. Спрогнозировать форму и скорость ее течения также невозможно. Однако врачи советуют относиться внимательно к своему самочувствию, не игнорировать настораживающие симптомы, своевременно обращаться для диагностики к врачу. Также по возможности следует снижать влияние факторов, способствующих ее развитию. Врачи настойчиво рекомендуют вести активный, здоровый образ жизни, правильно питаться, избегать стрессов и полноценно отдыхать. Эти рекомендации помогут предотвратить развитие болезни Паркинсона, особенно людям без генетической предрасположенности к ней.Факторы, увеличивающие риск возникновения болезни Паркинсона
Причины возникновения данного заболевания до сих пор точно не определены. Медики высказывают лишь разнообразные предположения, о факторах, располагающих к его появлению. Во многих случаях оно развивается без видимых определенных причин, спонтанно. Однажды возникнув, патологический процесс приобретает необратимый прогрессирующий характер. Медикаменты способны лишь замедлить течение данного заболевания. Вылечить его, к сожалению, врачи пока не могут.Факторами повышенной предрасположенности к болезни Паркинсона являются:
- наследственность (при наличии в семейном роду подобного диагноза, существует повышенная вероятность развития у потомков);
- долгий прием лекарственных препаратов (например, нейролептиков);
- сосудистые патологии головного мозга;
- травмы;
- постинфекционные изменения и другие.
Меры раннего выявления болезни Паркинсона
Современные подходы к лечению данного заболевания позволяют сохранять активную профессиональную и социальную жизнь больного в течение долгого времени, тогда как неконтролируемое ее течение быстро приводит к инвалидности. Поэтому очень важно своевременно ее диагностировать и приступить к лечению.Можно выделить следующие меры, предупреждающие активное неконтролируемое развитие болезни Паркинсона:
- незамедлительное обращение к врачу в любом возрасте при выявлении основных признаков этой болезни, таких как тремор, гипокинезия, ригидность, постуральная неустойчивость или даже одного из этих симптомов;
- обращение к врачу требуется людям молодого и среднего возраста при появлении у них таких возможных признаков этого заболевания как неусидчивость в работе, повышенная раздражительность, угловатые движения, неспособность выполнить сложные действия, неадекватная странная мимика;
- необходимо обследовать у невролога ребенка при изменении его положения тела при ходьбе (родителей должно насторожить появление у него своеобразного выгнутого положение тела с характерным прижатием рук к поясу или бедрам, без раскачивания ими во время ходьбы).
Здоровый образ жизни и болезнь Паркинсона
Бережное отношение к своему здоровью очень важно для профилактики любых заболеваний. Болезнь Паркинсона не является исключением в этом случае. Отмечено, что здоровый образ жизни не только предотвращает возникновение этого заболевания, но и замедляет его течение.Способами, снижающими вероятность развития и прогрессирование болезни Паркинсона, являются следующие мероприятия:
- регулярные занятия физкультурой;
- регулярные занятия умственной деятельностью;
- правильное питание;
- включение в рацион фруктов (яблок и цитрусовых), богатых флавоноидами и антоцианами - веществами, обладающими выраженным нейропротекторным эффектом;
- употребление продуктов, богатых витаминами группы В;
- включение в рацион натурального кофе, который можно пить несколько раз в день;
- ограничение контактов с вредными веществами;
- предотвращение травм головы;
- профилактика сосудистых и других заболеваний головного мозга;
- ограничение стрессовых ситуаций;
- полноценный отдых.