- Краткая характеристика заболевания
- Причины катаракты
- Разновидности катаракты
- Диагностика катаракты
- Симптомы катаракты
- Катаракта - что это такое? Симптомы и признаки. Операция по установке искусственного хрусталика - видео
- Осложнения
- Катаракта глаза: определение, причины, признаки и симптомы, диагностика и лечение, операция (мнение врача-офтальмолога) - видео
- Лечение катаракты
- Лазерное удаление катаракты - видео операции
- Глаз после операции по удалению катаракты
- Катаракта: операция ультразвуковой факоэмульсификации, правила поведения после операции - видео
- Катаракта без операции
- Народные методы лечения
- Катаракта: народные рецепты - видео
- Профилактика заболевания
- Разрешенные и запрещенные продукты питания при катаракте - видео
- Цена операции
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
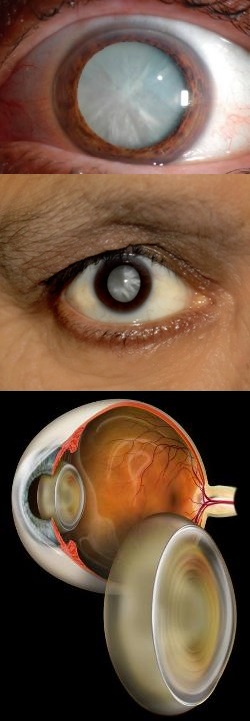
А катаракта представляет собой заболевание, при котором хрусталик становится мутным и теряет свою прозрачность, вследствие чего челочек начинает плохо видеть. При длительном течении катаракты помутнение хрусталика может оказаться настолько значительным, что человек полностью ослепнет. Основным проявлением катаракты является возникновение ощущения "тумана" перед глазами, через который предметы видятся будто через дымку, слой воды или запотевшее стекло. Кроме того, при катаракте ухудшается зрение в темное время суток, нарушается способность распознавать цвета, появляется двоение в глазах и повышенная чувствительность к яркому свету.
К сожалению, единственным методом лечения, позволяющим полностью избавиться от катаракты, является хирургическая операция, в ходе которой удаляется помутневший хрусталик и вместо него в глаз вводится специальная прозрачная линза. Но такая операция необходима не всегда. Так, если человек нормально видит, то ему рекомендуется консервативное лечение, позволяющее остановить прогрессирование катаракты и поддерживать зрение на текущем уровне, что станет адекватной заменой операции.
Краткая характеристика заболевания
Катаракта известна с глубокой древности, поскольку еще в древнегреческих медицинских трактатах встречается описание этого заболевания. Греческие врачеватели дали название заболеванию от слова katarrhaktes, что в переводе означает "водопад". Такое образное наименование было обусловлено тем, что человек, страдающий данным заболеванием, видит окружающий мир как бы через толщу воды.
В настоящее время по данным Всемирной организации здравоохранения катаракта является самым распространенным глазным заболеванием в мире. Однако частота ее встречаемости различна у людей разных возрастных групп. Так, у людей младше 40 лет катаракта развивается крайне редко, и в этой возрастной группе фиксируются преимущественно случаи врожденного заболевания, развившегося у ребенка еще в утробе матери до его появления на свет. Среди людей 40 – 60 лет катаракта встречается у 15%, в группе 70 – 80-летних заболевание фиксируется уже у 25 – 50%, а среди тех, кто перешагнул 80-летний рубеж, катаракта в той или иной степени выявляется у каждого. Таким образом, катаракта является актуальной и часто встречающейся медицинской проблемой, вследствие чего заболевание и способы его лечения интенсивно изучаются, благодаря чему в последние годы был достигнут значительный прогресс в успешности терапии.
При катаракте поражается одна из структур глаза – хрусталик, который становится мутным. Чтобы понимать сущность заболевания, необходимо знать положение и функции хрусталика в системе зрительного анализатора человека.
Итак, хрусталик представляет собой двояковыпуклую, эллипсовидную, абсолютно прозрачную структуру, расположенную за радужной оболочкой глаза (см. рисунок 1) с наибольшим диаметром в 9 – 10 мм.
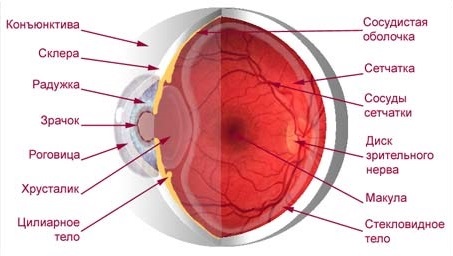
Рисунок 1 – Строение глаза.
Поскольку хрусталик полностью прозрачен, то даже при внимательном взгляде в зрачок или на радужную оболочку глаза его не видно. По структуре хрусталик представляет собой гелеобразную массу, заключенную в плотную капсулу из соединительной ткани, которая удерживает необходимую форму органа. Гелеобразное содержимое прозрачно, благодаря чему световые лучи через него проходят свободно. Форма хрусталика похожа на эллипс, который вытянут от одного угла глаза до другого, а искривленные поверхности, примыкающие к зрачку, представляют собой оптические линзы, способные преломлять световые лучи. Хрусталик не содержит кровеносных сосудов, которые бы нарушили его полную прозрачность, вследствие чего питание его клеток происходит путем диффузии кислорода и различных необходимых веществ из внутриглазной жидкости.
По функциональному предназначению хрусталик играет очень важную роль. Во-первых, именно через прозрачный хрусталик световые лучи проходят внутрь глаза и фокусируются на сетчатке, откуда изображение для анализа и распознавания передается в структуры головного мозга по зрительному нерву. Во-вторых, хрусталик не просто пропускает световые волны внутрь глаза, но и изменяет кривизну своих поверхностей таким образом, чтобы лучи сфокусировались точно на сетчатке. Если бы хрусталик не изменял своей кривизны, подстраиваясь под различную интенсивность освещения и дальность расположения рассматриваемых объектов, то световые лучи, проходящие через него, не фокусировались бы точно на сетчатке, вследствие чего человек видел бы размытые, а не четкие изображения. То есть при неизменной кривизне хрусталика зрение человека было бы плохим, он видел бы подобно страдающим близорукостью или дальнозоркостью и не носящим очков.
Таким образом, можно сказать, что основной функцией хрусталика является обеспечение фокусировки изображения окружающего мира непосредственно на сетчатку. А для такой фокусировки хрусталик должен постоянно изменять свою кривизну, подстраиваясь под условия видимости окружающей среды. Если объект находится близко к глазу, то хрусталик увеличивает свою кривизну, тем самым усиливая оптическую силу. Если же объект находится далеко от глаза, то хрусталик, напротив, растягивается и становится почти плоским, а не выпуклым с двух сторон, благодаря чему оптическая сила уменьшается.
Фактически хрусталик глаза подобен обычной оптической линзе, которая преломляет световые лучи с определенной силой. Однако в отличие от линзы, хрусталик способен изменять свою кривизну и преломлять лучи с разной силой, необходимой в данный момент времени, чтобы изображение сфокусировалось строго на сетчатке глаза, а не ближе или позади нее.
Соответственно, любое изменение формы, размеров, расположения, степени прозрачности и плотности хрусталика приводит к нарушениям зрения большей или меньшей степени выраженности.
А катаракта – это помутнение хрусталика, то есть потеря им прозрачности вследствие образования различного количества плотных и непрозрачных структур в его гелеобразном подкапсульном содержимом. Вследствие катаракты хрусталик перестает пропускать достаточное количество световых лучей, и человек перестает видеть отчетливую картинку окружающего мира. Из-за мутности хрусталика зрение становится как бы "затуманенным", очертания объектов – нечеткими и размытыми.
Причины катаракты до сих достоверно не установлены, но, тем не менее, ученые выделяют целый ряд предрасполагающих факторов, на фоне наличия которых у человека развивается катаракта. Данные факторы способствуют развитию катаракты, поэтому их условно относят к причинам данного заболевания.
На уровне биохимии катаракта обусловлена распадом белков, входящих в состав гелеобразного содержимого хрусталика. Такие денатурированные белки откладываются в виде хлопьев и замутняют хрусталик, что и приводит к катаракте. А вот причины денатурации белков хрусталика весьма разнообразны – это могут быть возрастные изменения в организме, травмы, хронические воспалительные заболевания глаз, радиационное излучение, заболевания обмена веществ и т.д.
 Наиболее часто предрасполагающими факторами катаракты являются следующие состояния или заболевания:
Наиболее часто предрасполагающими факторами катаракты являются следующие состояния или заболевания:- Наследственная предрасположенность;
- Возрастные изменения в организме;
- Эндокринные заболевания (сахарный диабет, гипотиреоз, гипертиреоз, мышечная дистрофия и т.д.);
- Истощение вследствие голодания, неполноценного питания или тяжелых перенесенных заболеваний (например, тиф, малярия и др.);
- Анемия;
- Чрезмерное воздействие на глаза ультрафиолетового излучения;
- Радиационное облучение;
- Отравление ядами (ртутью, таллием, спорыньей, нафталином);
- Болезнь Дауна;
- Заболевания кожи (склеродермия, экзема, нейродермит, пойкилодермия Якоби и др.);
- Травмы, ожоги, операции на глазах;
- Близорукость высокой степени (более 4 диоптрий и др.);
- Тяжелые заболевания глаз (увеиты, иридоциклиты, отслойка сетчатки и др.);
- Перенесенные во время беременности инфекции (грипп, краснуха, герпес, корь, токсоплазмоз и др.) – в этом случае у новорожденного может быть врожденная катаракта;
- Прием глюкокортикостероидных препаратов (Преднизолон, Дексаметазон и др.).
В зависимости от возраста появления катаракты, заболевание может быть врожденным или приобретенным. Врожденные катаракты возникают еще в период внутриутробного развития, вследствие чего малыш появляется на свет с дефектом зрения. Такие врожденные катаракты с течением времени не прогрессируют и ограничены по площади.
Приобретенные катаракты появляются в течение жизни на фоне влияния различных причинных факторов. Наиболее часто среди приобретенных встречаются старческие катаракты, обусловленные возрастными изменениями в организме. Остальные виды приобретенных катаракт (травматические, токсические вследствие отравлений, обусловленные системными заболеваниями и др.) встречаются значительно реже старческих. В отличие от врожденных, любые приобретенные катаракты с течением времени прогрессируют, увеличиваются в размерах, все больше ухудшая зрение, что, в конечном итоге, может привести к полной слепоте.
Катаракты подразделяют на несколько видов, в зависимости от характера и локализации помутнений хрусталика. Определение вида катаракты важно для определения оптимальной стратегии ее лечения.
Катаракта любого вида и локализации последовательно от момента появления проходит 4 стадии зрелости – начальную, незрелую, зрелую и перезрелую. На начальной стадии хрусталик оводняется, в гелеобразной массе, заполняющей его, появляются щели, которые нарушают прозрачность всей структуры. Однако поскольку щели располагаются по периферии, а не в области зрачка, то это не мешает человеку видеть, поэтому он не замечает развития заболевания. Далее на стадии незрелой катаракты количество очагов помутнения увеличивается, и они оказываются в центре хрусталика напротив зрачка. В этом случае уже нарушается нормальное прохождение света через хрусталик, вследствие чего у человека снижается острота зрения и появляется ощущение видения окружающих объектов как через запотевшее стекло.
Когда помутнения заполнят весь хрусталик, катаракта становится зрелой. На этой стадии человек очень плохо видит. Зрачок при зрелой катаракте приобретает характерный белый оттенок. Далее наступает стадия перезрелой катаракты, на которой происходит распад вещества хрусталика и сморщивание его капсулы. На данной стадии человек полностью слепнет.
Скорость прогрессирования катаракты, то есть прохождения ею всех четырех стадий развития, может быть различной. Так, у одного человека катаракта может прогрессировать очень медленно, благодаря чему зрение остается удовлетворительным в течение долгих лет. А у других людей, напротив, катаракта может очень быстро прогрессировать и привести к полной слепоте буквально в течение 2 – 3 лет.
Симптоматика катаракты в зависимости от стадии заболевания может быть различной. На первой стадии человек не страдает от ухудшения зрения, но замечает часто повторяющиеся эпизоды двоения в глазах, мелькания "мушек" перед глазами, желтоватую окраску всех окружающих объектов, а также некоторую размытость видимой картинки. Размытость зрения часто люди описывают – "видишь, как в тумане". В связи с появившимися симптомами становится трудно читать, писать и выполнять любые работы с мелкими деталями.
На стадии незрелой и зрелой катаракты резко снижается острота зрения в сторону близорукости, предметы начинают расплываться перед глазами, отсутствует различение цветов, человек видит только размытые контуры и очертания. Какие-либо мелкие детали (лица людей, буквы и т.д.) человек уже не видит. К завершению этапа зрелой катаракты человек перестает вообще что-либо видеть, и у него остается лишь светоощущение.
Кроме того, на любой стадии развития катаракта характеризуется повышенной светочувствительностью, плохим зрением в темноте и появлением ореола вокруг осветительных приборов при взгляде на них.
Для диагностики катаракты врач-офтальмолог производит проверку остроты зрения (визометрия), определяет поля зрения (периметрия), способность различать цвета, измеряет внутриглазное давление, осматривает глазное дно (офтальмоскопия), а также производит детальное изучение хрусталика при помощи щелевой лампы (биомикроскопия). Кроме того, иногда дополнительно могут проводиться рефрактометрия и ультразвуковое сканирование глаза, которые необходимы для расчета оптической силы линзы и определения методики операции по замене хрусталика. На основании результатов обследований подтверждается или опровергается диагноз катаракты. При катаракте обычно выявляется ухудшение остроты зрения, нарушение различения цветов и, самое главное, видны помутнения на хрусталике при осмотре со щелевой лампой.
Лечение катаракты может быть оперативным или консервативным. Если заболевание выявлено на начальных стадиях, когда зрение практически не страдает, то проводят консервативную терапию, направленную на замедление прогрессирования катаракты. Кроме того, консервативная терапия рекомендована во всех случаях, когда катаракта не мешает человеку заниматься любой обычной деятельностью. В настоящее время в качестве средств консервативной терапии заболевания используются различные глазные капли, содержащие витамины, антиоксиданты, аминокислоты и питательные вещества (например, Квинакс, Витафакол, Витайодурол, Тауфон, Таурин и др.).
Однако необходимо помнить, что капли для глаз не способны привести к исчезновению уже имеющихся помутнений в хрусталике, а могут только предотвратить появление новых очагов непрозрачности. Соответственно, глазные капли применяют для поддержания зрения на текущем уровне и предотвращения прогрессирования катаракты. Во многих случаях такая консервативная терапия оказывается весьма эффективной и позволяет человеку прожить длительный промежуток времени, не прибегая к операции.
Оперативное лечение катаракты заключается в удалении помутнений с последующей установкой в глаз специальной линзы, которая, по своей сути, является как бы протезом хрусталика. Данная искусственная линза выполняет функции хрусталика, позволяет человеку полностью и навсегда избавиться от катаракты и восстановить зрение. Соответственно, полным и радикальным лечением катаракты является только хирургическая операция.
В настоящее время врачи-офтальмологи, зная, что операция является методом лечения с наиболее заметным положительным результатом, рекомендуют удаление помутнений и установку линзы практически во всех случаях катаракты. Такая позиция активного продвижения хирургического лечения катаракты обусловлена удобством для врача, которому нужно просто произвести относительно несложную операцию, после чего можно считать пациента вылеченным. А вот консервативная терапия требует усилий и от врача, и от пациента, поскольку необходимо постоянно курсами применять глазные капли, проходить осмотры и контролировать зрение. И все же, несмотря на преимущества операции, во многих случаях при катаракте предпочтительнее консервативная терапия, останавливающая прогрессирование заболевания.
Причины катаракты
 Причины врожденных и приобретенных катаракт различны, поскольку формирование первых происходит при воздействии во время беременности на плод различных неблагоприятных факторов, а вторые образуются в течение жизни человека из-за различных патологических процессов в организме.
Причины врожденных и приобретенных катаракт различны, поскольку формирование первых происходит при воздействии во время беременности на плод различных неблагоприятных факторов, а вторые образуются в течение жизни человека из-за различных патологических процессов в организме.Причины врожденных катаракт делятся на две большие группы – это генетические аномалии и воздействие неблагоприятных факторов во время беременности, способных нарушать формирование хрусталика глаза плода.
К генетическим аномалиям, среди проявлений которых имеется врожденная катаракта, относят следующие заболевания или состояния:
- Патологии углеводного обмена (сахарный диабет, галактоземия);
- Патологии обмена кальция;
- Патологии соединительной ткани или костей (хондродистрофия, синдром Марфана, синдром Вейля-Марчезани, синдром Апера, синдром Конради);
- Патологии кожи (синдром Ротмунда, синдром Блок-Сульцбергера, синдром Шефера);
- Хромосомные аномалии (синдром Дауна, синдром Шершевского-Тернера, синдром Маринеску-Шёгрена, синдром Аксенфельда).
- Краснуха, токсоплазмоз или цитомегаловирусная инфекция, перенесенные в первые 12 – 14 недель беременности;
- Действие ионизирующего (радиоактивного) излучения на организм беременной женщины в любой период гестации;
- Резус-несовместимость плода и матери;
- Гипоксия плода;
- Недостаток витаминов А, Е, фолиевой (В9) и пантотеновой (В5) кислот, а также белка;
- Хроническая интоксикация организма беременной женщины различными веществами (например, курение, употребление алкоголя, наркотиков, прием противозачаточных или абортивных средств).
Итак, причинами приобретенной катаракты могут быть следующие заболевания или состояния:
- Наследственная предрасположенность (если у родителей, бабушек и дедушек была катаракта, то риск ее возникновения у человека в пожилом возрасте очень высок);
- Женский пол (у женщин катаракта развивается в несколько раз чаще, чем у мужчин);
- Возрастные изменения в организме (замедление обмена веществ, накапливающиеся патологические изменения в клетках, ухудшение иммунитета и хронические заболевания в совокупности приводят к образованию помутнений в хрусталике);
- Употребление алкоголя, наркотиков и курение;
- Эндокринные заболевания (сахарный диабет, гипотиреоз, гипертиреоз, мышечная дистрофия, ожирение и т.д.);
- Хронические аутоиммунные или воспалительные заболевания, ухудшающие состояние сосудов (например, ревматоидный артрит и др.);
- Истощение вследствие голодания, неполноценного питания или тяжелых перенесенных заболеваний (например, тиф, малярия и др.);
- Гипертоническая болезнь;
- Анемия;
- Чрезмерное воздействие на глаза ультрафиолетового излучения (пребывание на солнце без защитных очков);
- Воздействие на глаза сильного теплового излучения (например, работа в горячем цеху, частое посещение горячих бань, саун);
- Воздействие радиационного, ионизирующего излучения или электромагнитных волн на глаза или организм в целом;
- Отравление ядами (ртутью, таллием, спорыньей, нафталином, динитрофенолом);
- Болезнь Дауна;
- Заболевания кожи (склеродермия, экзема, нейродермит, пойкилодермия Якоби и др.);
- Травмы, ожоги, операции на глазах;
- Близорукость высокой степени (3 степени);
- Тяжелые заболевания глаз (увеиты, иридоциклиты, хориоретинит, синдром Фукса, пигментная дегенерация, отслойка сетчатки, глаукома и др.);
- Перенесенные во время беременности инфекции (грипп, краснуха, герпес, корь, токсоплазмоз и др.) – в этом случае у новорожденного может быть врожденная катаракта;
- Прием в течение длительного времени или в высоких дозировках глюкокортикостероидных препаратов (Преднизолон, Дексаметазон и др.), тетрациклина, амиодарона, трициклических антидепрессантов;
- Жизнь или работа в неблагоприятных экологических условиях.
Разновидности катаракты
Рассмотрим различные разновидности катаракты и их характерологические особенности.
В первую очередь катаракты подразделяются на врожденные и приобретенные. Соответственно, врожденные катаракты формируются у плода в период внутриутробного развития, вследствие чего младенец рождается уже с патологией глаза. Приобретенные катаракты развиваются в течение жизни человека под воздействием предрасполагающих факторов. Врожденные катаракты не прогрессируют, то есть количество помутнений и их интенсивность не увеличиваются с течением времени. А любые приобретенные катаракты прогрессируют – со временем количество помутнений и степень их интенсивности в хрусталике увеличиваются.
Приобретенные катаракты подразделяют на следующие виды в зависимости от характера вызвавшего их причинного фактора:
- Возрастные (сенильные, старческие) катаракты, развивающиеся вследствие возрастных изменений в организме;
- Травматические катаракты, развивающиеся вследствие ранения или контузии глазного яблока;
- Лучевые катаракты, развивающиеся вследствие воздействия на глаза ионизирующего, радиационного, рентгеновского, инфракрасного излучения или электромагнитных волн;
- Токсические катаракты, развивающиеся при длительном приеме лекарственных препаратов, курении, злоупотреблении алкоголем или отравлениях;
- Осложненные катаракты, развивающиеся на фоне других заболеваний глаза (увеитах, иридоциклитах, глаукоме и др.);
- Катаракты на фоне тяжелых хронических патологий (например, сахарного диабета, заболеваний щитовидной железы, расстройств обмена веществ, дерматитов и т.д.);
- Вторичные катаракты, развивающиеся после однажды произведенной операции по удалению катаракты и установке искусственной интраокулярной линзы (хрусталика).
1. Слоистая периферическая катаракта (картинка 1 на рисунке 2). Помутнения располагаются под оболочкой хрусталика, при этом прозрачные и непрозрачные участки чередуются.
2. Зонулярная катаракта (картинка 2 на рисунке 2). Помутнения располагаются вокруг центра хрусталика, при этом прозрачные и непрозрачные участки чередуются.
3. Передняя и задняя полярные катаракты (картинка 3 на рисунке 2). Помутнение в виде круглого белого или сероватого пятна располагается непосредственно под капсулой в области заднего или переднего полюса хрусталика в центре зрачка. Полярные катаракты практически всегда двусторонние.
4. Веретенообразная катаракта (картинка 4 на рисунке 2). Помутнение в виде тонкой серой ленты имеет форму веретена, и занимает всю ширину хрусталика по его переднезаднему размеру.
5. Задняя субкапсулярная катаракта (картинка 5 на рисунке 2). Помутнения представляют собой беловатые клиновидные очаги, расположенные вдоль наружного края задней части оболочки хрусталика.
6. Ядерная катаракта (картинка 6 на рисунке 2). Помутнение в виде пятна примерно 2 мм в диаметре, располагающегося в центре хрусталика.
7. Кортикальная (корковая) катаракта (картинка 7 на рисунке 2). Помутнения представляют собой беловатые клиновидные очаги, расположенные вдоль наружного края оболочки хрусталика.
8. Полная катаракта (картинка 8 на рисунке 2). Все вещество хрусталика и капсулы мутное. Как правило, такая катаракта двусторонняя, то есть поражены оба глаза.
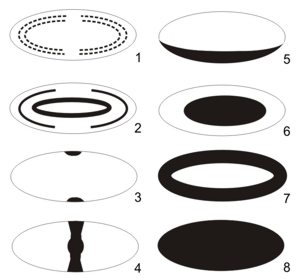
Рисунок 2 – Виды катаракты в зависимости от локализации и формы помутнений.
Врожденные катаракты могут быть представлены любыми вышеприведенными видами, а приобретенные бывают только ядерными, корковыми и полными. По форме помутнений катаракты могут быть весьма разнообразными – звездчатыми, дисковидными, чашеобразными, розеточными и т.д.
Возрастные катаракты, в свою очередь, проходят следующие стадии развития, которые также являются их видами:
- Начальная катаракта. В хрусталике появляется избыток жидкости, вследствие чего между волокнами образуются водяные щели, которые и представляют собой очаги помутнений. Помутнение обычно появляется в периферической части хрусталика, и редко – в центре. Очаги помутнений при взгляде внутрь зрачка в проходящем свете выглядят подобно спицам в колесе. На данном этапе зрение существенно не страдает.
- Незрелая катаракта. Помутнение с периферической распространяется на оптическую зону хрусталика, вследствие чего у человека резко ухудшается зрение. Волокна набухают, в результате чего хрусталик увеличивается в размерах.
- Зрелая катаракта. Весь хрусталик мутный, и человек практически ничего не видит, а может только отличать – светло или темно в помещении или на улице.
- Перезрелая катаракта. Происходит распад волокон и разжижение вещества хрусталика, сопровождающееся воспалительным процессом, что приводит к повышению внутриглазного давления и полной слепоте. Если вещество хрусталика полностью разжижилось до удаления данной структуры, то его ядро опускается вниз, и такая катаракта называется морганиевой. Иногда вещество хрусталика разжижается, но оболочка остается плотной, и в этом случае он сморщивается. Операция по удалению хрусталика на данном этапе производится только с целью сохранения глаза, поскольку зрение при переходе катаракты в перезрелую, как правило, утрачивается безвозвратно из-за повреждения структур глазного анализатора токсичными распадающимися хрусталиковыми структурами. Перезрелая катаракта выглядит как большой (расширенный) молочно-белый зрачок с многочисленными белыми пятнами. В редких случаях перезрелая катаракта выглядит как черный зрачок из-за избыточного склерозирования ядра хрусталика.
Диагностика катаракты
 Диагностика катаракты производится на основании осмотра врача-офтальмолога и данных инструментальных обследований. Осмотр заключается в рассматривании радужки и зрачка глаза, в ходе которого врач видит очаги помутнений бело-серого цвета, расположенные в различных частях хрусталика. При этом если свет направлен в глаза пациента, то помутнения видны в виде хлопьев серого или серо-белого цветов. Если же глаз рассматривается в проходящем свете, то помутнения видны в виде черных полос или пятен на красном фоне. Именно наличие таких помутнений заставляет офтальмолога заподозрить катаракту.
Диагностика катаракты производится на основании осмотра врача-офтальмолога и данных инструментальных обследований. Осмотр заключается в рассматривании радужки и зрачка глаза, в ходе которого врач видит очаги помутнений бело-серого цвета, расположенные в различных частях хрусталика. При этом если свет направлен в глаза пациента, то помутнения видны в виде хлопьев серого или серо-белого цветов. Если же глаз рассматривается в проходящем свете, то помутнения видны в виде черных полос или пятен на красном фоне. Именно наличие таких помутнений заставляет офтальмолога заподозрить катаракту.Далее для подтверждения диагноза и выяснения вида катаракты врач производит ряд инструментальных исследований:
- Визометрия – определение остроты зрения.
- Периметрия – определение полей зрения.
- Офтальмоскопия – осмотр глазного дна.
- Тонометрия – измерение внутриглазного давления.
- Биомикроскопия – осмотр глаза при помощи щелевой лампы (именно этот метод является решающим для подтверждения катаракты, поскольку в ходе такого осмотра врач точно может увидеть количество и форму помутнений в хрусталике).
- Цветовое тестирование (направлено на выяснение того, насколько хорошо человек различает цвета – очень важно для выявления катаракты, поскольку при данном заболевании способность различать цвета резко ухудшается).
- Рефрактометрия и офтальмометрия производятся для определения линейных параметров глаза – длины глазного яблока, толщины хрусталика и роговицы, радиуса кривизны роговицы, степени астигматизма и т.д. Измеренные параметры позволяют врачу рассчитать характеристики искусственного хрусталика, который оптимально подойдет человеку и может быть вставлен в глаз в ходе операции.
- Ультразвуковое сканирование глаза – проводится для исключения других заболеваний глаза, таких, как отслойка сетчатки, кровоизлияния, деструкция стекловидного тела.
- Обследование на ОКТ (оптическом когерентном томографе) – позволяет определить все параметры глаза, выявить вид катаракты и оптимальный вариант операционного лечения; кроме того, обследования на ОКТ можно использовать для динамического наблюдения за состоянием глаза и зрением как после операции, так и на этапе подготовки к ней или в ходе проводимого консервативного лечения.
Кроме того, в некоторых случаях дополнительно для оценки состояния сетчатки, зрительного нерва и зрительной коры полушарий мозга проводят функциональную диагностику методами электроокулографии (ЭОГ), электроретинографии (ЭРГ) и регистрации зрительных вызванных потенциалов (ЗВП).
Симптомы катаракты
Клиническая картина катаракты
 Симптоматика катаракты может быть различной, в зависимости от того, какую стадию проходит патологический процесс – начальную, незрелую, зрелую или перезрелую. Причем для приобретенных катаракт характерно постепенное прохождение всех стадий развития с поочередным появлением присущей определенной стадии симптоматики. А для врожденных катаракт характерно отсутствие прогрессии, вследствие чего симптоматика остается постоянной в течение длительного промежутка времени, причем клинические проявления в общем соответствуют стадиям начальной, незрелой или перезрелой приобретенных катаракт. Например, если врожденная катаракта изначально была небольшой, помутнения располагались на периферической зоне хрусталика, то это соответствует начальной стадии приобретенной катаракты. Естественно, и симптоматика данного типа патологии также будет соответствовать начальной стадии приобретенной катаракты. Если же врожденная катаракта располагается в зрительной области хрусталика, то это соответствует незрелой катаракте с соответствующей симптоматикой. А врожденная катаракта, полностью покрывающая хрусталик ребенка, соответствует стадии зрелой приобретенной катаракты с соответствующими клиническими проявлениями.
Симптоматика катаракты может быть различной, в зависимости от того, какую стадию проходит патологический процесс – начальную, незрелую, зрелую или перезрелую. Причем для приобретенных катаракт характерно постепенное прохождение всех стадий развития с поочередным появлением присущей определенной стадии симптоматики. А для врожденных катаракт характерно отсутствие прогрессии, вследствие чего симптоматика остается постоянной в течение длительного промежутка времени, причем клинические проявления в общем соответствуют стадиям начальной, незрелой или перезрелой приобретенных катаракт. Например, если врожденная катаракта изначально была небольшой, помутнения располагались на периферической зоне хрусталика, то это соответствует начальной стадии приобретенной катаракты. Естественно, и симптоматика данного типа патологии также будет соответствовать начальной стадии приобретенной катаракты. Если же врожденная катаракта располагается в зрительной области хрусталика, то это соответствует незрелой катаракте с соответствующей симптоматикой. А врожденная катаракта, полностью покрывающая хрусталик ребенка, соответствует стадии зрелой приобретенной катаракты с соответствующими клиническими проявлениями.Мы рассмотрим клинические проявления каждой стадии приобретенных катаракт и отличительные особенности симптоматики врожденных катаракт по-отдельности во избежание путаницы.
Симптомы приобретенных катаракт. На начальной стадии катаракты у человека появляются следующие клинические симптомы:
- Диплопия (двоение) в глазу, пораженном катарактой. Для выявления данного симптома нужно поочередно закрывать глаза и фиксировать, имеется ли двоение в каком-то из них. По мере прогрессирования катаракты и ее перехода в стадию незрелой двоение в глазу исчезает.
- Нечеткость видимой картинки окружающего мира (см. рисунок 3). При взгляде как на близко, так и далеко расположенные объекты человек видит их как бы расплывчато, словно смотрит через туман, слой воды или запотевшее стекло. Очки и контактные линзы не корректируют данный дефект расплывчатого видения.
- Ощущение бегания или мелькания "мушек", пятен, полосок и шариков перед глазами.
- Блики, вспышки и всполохи света перед глазами в темном помещении.
- Ухудшение зрения в темноте, полутьме, сумерках и т.д.
- Светочувствительность, при которой любые источники света кажутся слишком яркими, режущими глаза и т.д.
- При взгляде на источник света вокруг него видится ореол.
- Трудности в различении мелких деталей, таких, как черты лиц людей, буквы и т.д. Вследствие этого человеку становится трудно писать, читать, а также выполнять любые виды деятельности, связанные с необходимостью хорошо различать мелкие детали (например, шитье, вышивание и т.д.).
- Утрата способности различать цвета, поскольку, во-первых, они становятся очень бледными, а во-вторых, приобретают желтоватый оттенок. Особенно трудно человеку различать голубой и фиолетовый цвета.
- Необходимость частой замены очков или линз, т.к. очень быстро снижается острота зрения.
- Временное улучшение зрения, особенно если до развития катаракты у человека была дальнозоркость. В этом случае он замечает, что внезапно смог хорошо видеть вблизи без очков. Но такое улучшение кратковременно, оно быстро проходит, после чего наступает резкое ухудшение остроты зрения.
- Беловатые или сероватые пятна по периметру зрачка.

Рисунок 3 – Видение окружающих объектов при катаракте. Слева – картинка, которую видит человек, страдающий катарактой, а справа – объекты, как их видит нормальный глаз.
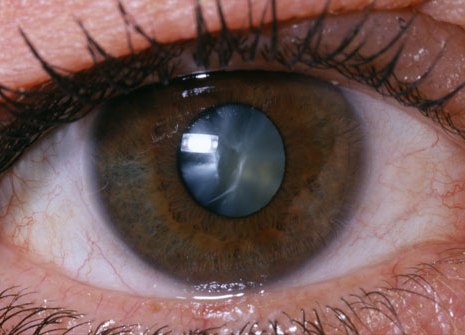
При переходе катаракты из начальной в стадию незрелой у человека резко усиливается близорукость. Кроме того, он очень плохо видит любые объекты, расположенные вдали (на расстоянии 3 метра и дальше от глаза). Туманность и размытость видимой картинки окружающего мира, светочувствительность, трудность в различении мелких деталей и неспособность различать цвета усиливаются, но исчезает двоение в глазах, мелькание "мушек", пятен, всполохов, а также ореол вокруг источника света. Светочувствительность становится настолько сильной, что человек лучше видит в пасмурную погоду или в сумерках, чем при свете дня или при хорошем искусственном освещении. При этом в глубине зрачка хорошо видны крупные очаги молочно-белых пятен катаракты (см. рисунок 4). В течение всей стадии незрелой катаракты ухудшается зрение, человек видит все хуже и хуже, теряется способность различать все больше деталей и остается только видение размытых очертаний окружающих объектов.
Рисунок 4 – Зрачок при незрелой катаракте.
При переходе катаракты в стадию зрелой человек теряет предметное видение, и у него остается лишь светоощущение. То есть человек не видит даже очертания окружающих предметов, его глаз способен различить только светло или темно в настоящий момент времени в помещении или на улице. Зрачок в центре становится беловато-серым, а по его краям видны черно-фиолетовые участки.
При переходе катаракты в стадию перезрелой человек полностью слепнет и теряет даже светоощущение. На этой стадии лечение абсолютно бесполезно, поскольку зрение уже не восстановится. Операцию при перезрелой катаракте проводят только для спасения глаза, т.к. распадающиеся хрусталиковые массы токсичны для всех остальных глазных тканей, что может привести к глаукоме или другим тяжелым осложнениям. Перезрелая катаракта также называется морганиевой или молочной, поскольку зрачок полностью окрашен в молочно-белый цвет. Иногда при перезрелой катаракте зрачок окрашивается в черный цвет из-за избыточного склерозирования ядра хрусталика.
 Симптомы врожденных катаракт. При врожденных катарактах ребенок еще слишком мал, чтобы сказать, что он плохо видит, поэтому их симптомы косвенные, выявляемые врачом или родителями. Итак, симптомы врожденной катаракты у детей следующие:
Симптомы врожденных катаракт. При врожденных катарактах ребенок еще слишком мал, чтобы сказать, что он плохо видит, поэтому их симптомы косвенные, выявляемые врачом или родителями. Итак, симптомы врожденной катаракты у детей следующие:- Ребенок не смотрит точно на лица людей;
- Ребенок не реагирует на появление лиц людей, а также больших или красочных предметов в поле его зрения;
- Ребенок не может найти мелкие предметы, хотя они находятся в поле его зрения;
- При ярком солнечном или искусственном свете ребенок смотрит исподлобья, искоса или прикрывает глаза;
- Косоглазие;
- Нистагм (повторные блуждающие движения глазами);
- На фотографиях ребенка у него отсутствует "красный глаз".
Хрусталик при катаракте
При катаракте происходит постепенное разрушение хрусталика, проявляющееся формированием в нем помутнений и протекающее в несколько стадий. На первой, начальной стадии хрусталик оводняется, то есть в нем появляется избыточное количество жидкости. Эта жидкость расслаивает волокна хрусталика, образуя между ними щели, заполненные водой. Данные щели и есть первичные очаги помутнений.
Далее, на второй, незрелой стадии из-за расслоения волокон в них не проникает достаточное количество питательных веществ, вследствие чего происходит распад белков структурных компонентов хрусталика. Распавшиеся белки никуда не могут быть удалены, поскольку хрусталик покрыт капсулой, в результате чего они откладываются в ранее сформированные щели между волокнами. Такие отложения распавшихся белков и есть помутнения хрусталика. На этом этапе хрусталик увеличивается в размерах и может спровоцировать приступ глаукомы из-за нарушения оттока внутриглазной жидкости.
На третьей стадии зрелой катаракты постепенно распадаются все белки хрусталика, и он оказывается весь занят мутными массами.
На четвертой стадии перезрелой катаракты распадается корковое вещество хрусталика, вследствие чего его плотное ядро отделяется от капсулы и падает к задней стенке. Весь хрусталик сморщивается. Процесс распада коркового вещества сопровождается воспалением, в результате которого возможен разрыв оболочки хрусталика и выход некротических масс в камеры глаза. А поскольку массы распадающегося коркового вещества токсичны, то возможно развитие осложнений в виде иридоциклита, глаукомы и т.д. Хрусталик на четвертой стадии катаракты рекомендуется срочно удалять, чтобы избежать возможных осложнений и хотя бы спасти глаз, пусть и полностью слепой.
Зрение при катаракте
 Зрение при катаракте весьма специфично и характерно. Во-первых, человек видит окружающие объекты как в тумане, ему кажется, что перед глазами дымка, запотевшее стекло или слой воды, мешающие хорошо рассмотреть все детали. Все очертания объектов размытые, с нечеткими контурами и без мелких деталей. Из-за такой размытости человек не различает мелкие детали объектов (буквы, лица и др.), вследствие чего ему трудно читать, писать, шить и выполнять другие виды деятельности, связанные с необходимостью видеть мелкие предметы.
Зрение при катаракте весьма специфично и характерно. Во-первых, человек видит окружающие объекты как в тумане, ему кажется, что перед глазами дымка, запотевшее стекло или слой воды, мешающие хорошо рассмотреть все детали. Все очертания объектов размытые, с нечеткими контурами и без мелких деталей. Из-за такой размытости человек не различает мелкие детали объектов (буквы, лица и др.), вследствие чего ему трудно читать, писать, шить и выполнять другие виды деятельности, связанные с необходимостью видеть мелкие предметы.Предметы, расположенные вдали (в 3 метрах и дальше от глаза), человек видит плохо, а те объекты, которые находятся вблизи, не может рассмотреть из-за размытости картинки. Нечеткость зрения не корректируется очками или линзами.
Кроме того, при взгляде на источники света человек видит вокруг них ореол, поэтому ему трудно водить машину в темноте или идти по улице, освещенной фонарями, так как блики от лам его сбивают с пути. Помимо специфического видения источников света, при катаракте появляется светобоязнь, когда человеку любое нормальное освещение (солнечное или искусственное) кажется слишком ярким и раздражающим глаза. Из-за светобоязни, как это ни парадоксально, человек лучше видит в пасмурные дни или в сумерках, а не в солнечную ясную погоду.
При катаракте человеку очень трудно различать цвета, поскольку они становятся бледными, особенно голубой, синий и фиолетовый. Кроме того, все цвета приобретают некий желтоватый оттенок. Цветной мир становится как бы бледным, нечетким.
Также при катаракте человека беспокоит двоение в глазах, постоянно мелькающие всполохи и вспышки света перед глазами в темное время суток.
Если до появления катаракты человек страдал дальнозоркостью, то он может обнаружить, что внезапно смог хорошо видеть вблизи и даже читать без очков. Такое кратковременное улучшение зрения обусловлено тем, что катаракта изменяет остроту зрения в сторону близорукости. Но по мере прогрессирования заболевания близорукость усилится, и приобретенная способность читать без очков исчезнет.
Катаракта - что это такое? Симптомы и признаки. Операция по установке искусственного хрусталика - видео
Осложнения
Катаракта, оставленная без лечения, может привести к развитию следующих осложнений:
- Обскурационная амблиопия – заключается в атрофии сетчатки глаза с полной потерей зрения (данное осложнение характерно для врожденных катаракт);
- Вывих хрусталика – смещение хрусталика в камеру глаза с отрывом от удерживающей его связки;
- Слепота – потеря зрения с невозможностью его восстановления любыми известными методами терапии;
- Факогенная глаукома – резкое повышение внутриглазного давления из-за нарушения оттока внутриглазной жидкости вследствие увеличения размеров хрусталика;
- Факолитический иридоциклит – воспаление радужной оболочки и ресничного тела, способное привести к существенному ухудшению зрения.
Отзывы