- Что такое сигмоидит?
- Симптомы
- Острый и хронический сигмоидит
- Катаральный и эрозивный сигмоидит
- Причины
- Диета
- Этиотропное лечение
- Местное лечение
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
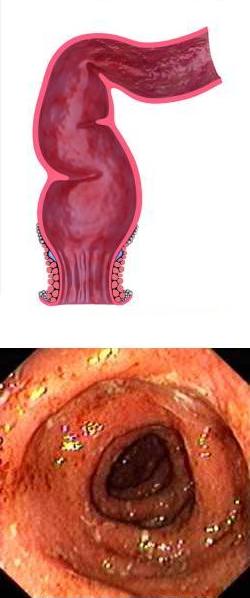
Что такое сигмоидит?
В традиционной научной медицине суффиксом "-ит" принято обозначать воспалительные процессы. Таким образом, сигмоидит – воспалительное поражение одного из конечных отделов толстого кишечника, а именно сигмовидной кишки.Чтобы правильно проанализировать особенности течения воспалительных процессов в сигмовидной кишке, необходимо знать ее анатомические и физиологические особенности.
Как известно, кишечник состоит из тонкого и толстого отделов. В тонком кишечнике происходит переваривание пищи и всасывание основных питательных веществ. В толстом кишечнике пищеварение полностью отсутствует. Что же касается всасывания, то отсюда поступают в кровь лишь вода, основные электролиты, глюкоза, а также некоторые аминокислоты и витамины, вырабатываемые микрофлорой кишечника. Здесь же происходит формирование каловых масс.
Толстый кишечник состоит из ободочной и прямой кишки. Сигмовидная кишка представляет собой S-образный конечный отдел ободочной кишки. Соседство с прямой кишкой и некоторые анатомофизиологические особенности привели к тому, что изолированный сигмоидит встречается относительно редко.
Как правило, имеет место сочетанное поражение конечного отдела желудочно-кишечного тракта – проктосигмоидит. При этом воспалительный процесс может распространяться как напрямую, по ходу кишечника с сигмовидной кишки, так и в обратном направлении.
Сигмоидит встречается намного чаще, чем воспалительные поражения других частей кишечника. Это связано, в первую очередь, с тем, что именно в S-образной сигмовидной кишке происходит окончательное формирование кала. Физиологический застой каловых масс способствует развитию воспалительных процессов.
Другими факторами, обуславливающими повышенную частоту развития сигмоидитов, являются:
1. Особенности анатомического расположения (к примеру, часто происходит сдавление сигмовидной кишки беременной маткой).
2. Строения (природные изгибы и физиологические сфинктеры, затрудняющие продвижение каловых масс).
Именно сигмовидная кишка чаще всего поражается при недостаточности кровообращения толстого кишечника - этому способствуют особенности строения кровеносной сети отдела.
Симптомы
 Клинические проявления сигмоидита зависят от целого ряда факторов, таких как:
Клинические проявления сигмоидита зависят от целого ряда факторов, таких как:- тип течения заболевания (острое или хроническое);
- характер поражения стенки кишечника (катаральный, эрозивный или язвенный сигмоидит);
- особенности нарушения моторики (спастический или паралитический сигмоидит);
- наличие местных и дальних осложнений процесса.
Кроме того, клиническая картина будет дополняться признаками заболевания, вызвавшего воспалительный процесс в сигмовидной кишке.
Тем не менее, существуют общие характерные симптомы сигмоидита:
- болевой синдром;
- патологические изменения характера и частоты стула;
- нарушения общего состояния пациента.
В типичных случаях боль при воспалении сигмовидной кишки локализуется в левой подвздошной области (внизу живота слева). Боль, как правило, достаточно интенсивна, отдаёт в поясницу и левую ногу. Нередко болевой синдром напоминает приступ острого левостороннего аппендицита. В таких случаях она нередко усиливается при поднятии ноги в положении лежа.
Однако следует учитывать анатомические особенности строения сигмовидной кишки. Ее длина может варьировать от 16 до 63 см. Кроме того, этот участок ободочной кишки имеет длинную брыжейку, что способствует повышенной мобильности отдела.
Таким образом, сигмовидная кишка может смещаться в правую половину живота или вверх, вплоть до диафрагмы. Соответственно, болевой синдром в таких случаях будет иметь нетипичную локализацию, поэтому необходимо будет проводить дифференциальную диагностику с поражениями других органов или/и отделов кишечника.
Независимо от анатомического расположения отдела, боль при сигмоидите, как правило, усиливается после опорожнения кишечника, при резких движениях, длительной ходьбе и тряской езде.
Для сигмоидита характерны нарушения частоты стула в виде поносов, реже запоров. Пациенты жалуются на частые болезненные позывы на дефекацию – тенезмы. Нередко тенезмы сопровождаются выделением небольшого количества слизи, гноя и/или крови.
Кал чаще жидкий, нередко зловонный, имеющий вид мясных помоев. В каловых массах невооруженным глазом видны такие патологические включения, как гной, слизь и/или кровь.
При длительном течении заболевания происходит общее истощение организма пациента, степень которого указывает на тяжесть поражения сигмовидной кишки.
Острый и хронический сигмоидит
Как и все воспалительные процессы, сигмоидит может протекать в острой и хронической форме.Острый сигмоидит развивается, как правило, внезапно и бурно. Болевой синдром нередко бывает таким интенсивным, что приходится проводить дифференциальную диагностику с патологиями "острого живота" (острый аппендицит, почечная колика, острые гинекологические заболевания у женщин и т.д.).
Помимо боли в животе слева, острый сигмоидит проявляется частым жидким стулом, часто с гноем и кровью, тенезмами. Нередко наблюдаются тошнота, не приносящая облегчения рвота, лихорадка.
Хронический сигмоидит протекает с периодами ремиссий, когда признаки воспаления стихают. Обострение заболевания, как правило, бывает связано с:
- нарушениями диеты;
- нервным или физическим перенапряжением;
- травмами;
- переохлаждением;
- острыми инфекционными заболеваниями (грипп, ОРЗ).
Выраженность симптомов во время обострения хронического сигмоидита может варьировать в широких пределах, и во многом зависит от заболевания, ставшего причиной воспаления сигмовидной кишки.
Катаральный и эрозивный сигмоидит
Воспаление сигмовидной кишки может протекать с различной степенью поражения ее стенки. Таким образом, различают катаральный, эрозивный, язвенный сигмоидит, и перисигмоидит.Катаральный сигмоидит – наиболее легкая форма воспалительного процесса, при которой поражаются лишь поверхностные слои эпителия, без грубого нарушения их целостности.
В более тяжелых случаях поверхностные слои эпителиальных клеток разрушаются, и образуются более или менее выраженные дефекты. Тогда говорят об эрозивном сигмоидите.
Если заболевание прогрессирует, эрозии углубляются. Таким образом поражаются более глубокие слои слизистой оболочки кишечника – развивается язвенный сигмоидит.
И наконец, в особо тяжелых случаях воспаление распространяется на все слои стенки кишки, выходит за ее пределы и поражает висцеральную брюшину. При этом сигмовидная кишка теряет свою подвижность, спаиваясь с соседними органами и тканями. Такая патология носит название перисигмоидита.
Кроме названных выше форм, морфологически выделяют также геморрагический (воспаление слизистой оболочки, сопровождающееся появлением точечных кровоизлияний) и гнойно-геморрагический сигмоидит (геморрагическая форма с наличием большого количества гноя на поверхности слизистой оболочки кишечника).
Причины
Причины сигмоидита достаточно разнообразны. По причинам возникновения воспалительные поражения сигмовидной кишки можно разделить на несколько групп:1. Острый и хронический сигмоидит, вызванный кишечными инфекциями (дизентерия и дизентериеподобные поражения кишечника).
2. Хронический неязвенный сигмоидит при дисбактериозе кишечника.
3. Сигмоидит при так называемых неспецифических воспалительных заболеваниях кишечника (неспецифический язвенный колит, болезнь Крона).
4. Сигмоидит, возникший вследствие недостаточности кровообращения кишечника (ишемический сигмоидит).
5. Лучевой сигмоидит.
Дифференциальный диагноз воспалительных поражений сигмовидной кишки, вызванных разными причинами, зачастую вызывает серьезные трудности. Между тем, тактика лечения сигмоидита во многом зависит от причины, вызвавшей заболевание.
Кишечные инфекции
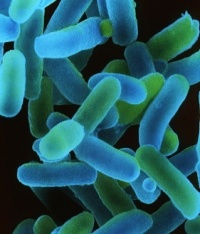 Классическую клиническую картину острого сигмоидита вызывают возбудители дизентерии – шигеллы. Эти бактерии продуцируют особые токсины, разрушающие клетки эпителия толстого кишечника, и способствующие образованию язв в конечном отделе толстой кишки.
Классическую клиническую картину острого сигмоидита вызывают возбудители дизентерии – шигеллы. Эти бактерии продуцируют особые токсины, разрушающие клетки эпителия толстого кишечника, и способствующие образованию язв в конечном отделе толстой кишки.Заболевание передается от больного человека к здоровому. Особую опасность в эпидемиологическом отношении представляют пациенты с легкими и скрытыми формами острой дизентерии, больные хроническим шигеллезом и бактерионосители.
Заражение происходит при употреблении в пищу инфицированных продуктов (особенно часто - молочных), использовании некипяченой воды, реже – через грязные руки. Ворота для инфекции – желудочно-кишечный тракт.
Инкубационный период составляет от нескольких часов до недели – чаще всего два – три дня. Как правило, заболевание начинается с проявлений гастроэнтерита (тошнота, рвота, обильный и частый жидкий стул), а на второй-четвертый день болезни проявляются характерные симптомы острого сигмоидита:
- боль внизу живота слева;
- частые мучительные позывы к дефекации – тенезмы;
- видимая кровь и слизь в стуле.
В тяжелых случаях тенезмы беспокоят больного несколько раз в час. При этом вместо кала выделяется небольшое количество слизи с кровью – так называемый "ректальный плевок".
В дальнейшем заболевание протекает как проктосигмоидит.
Острая дизентерия может переходить в хроническую форму. В таких случаях после периода мнимого благополучия возникают рецидивы с характерной симптоматикой. Заболевание может длиться годами, приводя к истощению больного, и к развитию осложнений.
Помимо шигелл, подобную клиническую картину могут вызывать так называемые энтероинвазивные кишечные палочки, продуцирующие похожий токсин.
Хронический неязвенный сигмоидит при дисбактериозе кишечника
Хронический неязвенный сигмоидит – полиэтиологическое заболевание, важнейшим механизмом развития которого является дисбактериоз кишечника.Нарушения баланса кишечной микрофлоры может возникнуть в результате многих причин. В первую очередь, это перенесенные кишечные инфекции и глистные инвазии:
- дизентерия;
- сальмонеллез;
- токсикоинфекции;
- лямблиоз и т.п.).
Нередко пусковым механизмом для развития хронического неязвенного сигмоидита становится длительная антибиотикотерапия.
Возникновению патологии способствует алиментарный фактор (нарушение режима питания, однообразный рацион с недостатком витаминов и пищевых волокон, злоупотребление алкоголем, острой пищей и т.п.).
Также имеют значение такие индивидуальные особенности как наследственная предрасположенность и склонность к аллергическим реакциям.
Для хронического неязвенного сигмоидита характерны воспалительно-дистрофические, а при длительном течении – атрофические изменения слизистой оболочки кишки.
Наиболее частым симптомом хронического неязвенного сигмоидита является чувство распирания и боль в левой подвздошной области, иррадиирущая в левую паховую область и промежность, усиливающаяся при физической нагрузке, длительной ходьбе и тряской езде.
Что касается нарушений стула, то чаще всего пациенты жалуются на запоры и/или запоры, сменяющиеся поносами. Возможны тенезмы, при которых отходит незначительное количество кала и газов. Диарея, как правило, свидетельствует о сопутствующей глистной инвазии или хроническом инфекционном процессе.
Нередко воспалительный процесс распространяется на прямую кишку. В таком случае добавляются такие симптомы, как фрагментированный кал ("овечий кал"), ощущение неполного опорожнения кишечника после дефекации, мокнутие и зуд в области заднего прохода. При образовании трещин в анальной области возможно появление свежей крови в каловых массах.
При длительном течении хронического неязвенного сигмоидита развивается астеновегетативный синдром: повышенная утомляемость, раздражительность, плохой сон. Нередко больные становятся мнительными и страдают канцерофобией.
В тяжелых случаях возможно распространение поражения на тонкий кишечник. При этом достаточно быстро развивается истощение больного вследствие нарушения всасывания питательных веществ.
Хронический сигмоидит при неспецифических воспалительных заболеваниях кишечника
Неспецифический язвенный колит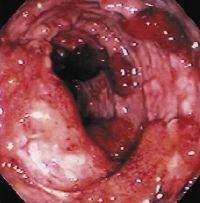 Неспецифический язвенный колит – тяжелое заболевание толстого кишечника невыясненной этиологии, характеризующееся язвенным поражением стенки кишечника и развитием осложнений – как местных, так и системных.
Неспецифический язвенный колит – тяжелое заболевание толстого кишечника невыясненной этиологии, характеризующееся язвенным поражением стенки кишечника и развитием осложнений – как местных, так и системных.Наиболее часто при неспецифическом язвенном колите поражаются дистальные отделы толстого кишечника. Патологические изменения в прямой кишке возникают в 100% случаев. На втором месте по частоте поражения – сигмовидная кишка. При вовлечении ее в воспалительный процесс заболевание протекает в форме проктосигмоидита, или в виде более распространенной формы заболевания (у 25% пациентов с неспецифическим язвенным колитом болезнь поражает весь толстый кишечник).
Неспецифический язвенный колит может развиться в любом возрасте, однако наиболее часто заболевают молодые люди в возрасте 20-40 лет.
Наиболее характерные симптомы неспецифического язвенного колита – диарея и кишечные кровотечения. В тяжелых случаях частота стула может достигать 20-40 раз в сутки, а количество выделяемой крови - до 100 – 300 мл/сутки. Каловые массы при этом содержат большое количество гноя, и могут иметь зловонный характер.
Жидкий стул вызван нарушением обратного всасывания воды, а кровотечения – язвенным поражением кишечника.
Болевой синдром при данном заболевании носит схваткообразный характер. Боль чаще всего возникает перед опорожнением кишечника, и уменьшается после дефекации. Иногда боль бывает связана с приемом пищи, особенно недиетической.
Следует отметить, что сильная постоянная боль при неспецифическом язвенном колите нехарактерна, поскольку язвенные поражения обширны, но поверхностны (ограничиваются слизистой оболочкой и подслизистой основой). Так что появление острой боли постоянного характера может свидетельствовать о тяжелых осложнениях, таких как токсическая дилатация (расширение) или/и перфорация (прободение) кишки.
Сигмоидит при неспецифическом язвенном колите сопровождается симптомами интоксикации:
- лихорадка;
- общая слабость (вплоть до полной адинамии);
- головная боль;
- снижение аппетита;
- нарушение сна;
- раздражительность;
- эмоциональная лабильность;
- плаксивость.
При длительном течении заболевания происходит истощение больного, а в тяжелых случаях возможно развитие системных поражений аутоиммунного характера, таких как:
- Полиартрит (преходящее поражение суставов, симптомы которого исчезают во время ремиссии). Иногда воспаления суставов могут предшествовать развитию неспецифического язвенного колита.
- Узловатая эритема (появление узлов на разгибательных поверхностях конечностей). Кожа над узлами вначале имеет багрово-синий оттенок, затем желтеет, и приобретает нормальный цвет.
- Поражения кожи.
- Патология глаз.
- Поражение печени и желчевыводящих протоков (от жировой дистрофии до развития цирроза).
- Развитие гемолитической анемии, патологии почек, щитовидной железы (встречаются реже).
Все системные поражения вызваны аутоиммунной агрессией (извращенным ответом иммунной системы, продуцирующей антитела к белкам собственного организма), и свидетельствуют о тяжести заболевания.
Изолированный проктосигмоидит имеет, как правило, хронически-рецидивирующее течение, с периодами ремиссий до 3-6 месяцев, и обострений различной степени выраженности.
При тотальном и субтотальном поражении толстой кишки неспецифический язвенный колит, как правило, протекает в острой или молниеносной форме, и нередко приводит к гибели пациента.
Болезнь Крона
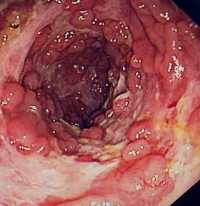 Болезнь Крона – сегментарное поражение желудочно-кишечного тракта невыясненной этиологии, характеризующееся появлением воспалительных инфильтратов, образованием глубоких продольных язв, свищей и рубцовых сужений.
Болезнь Крона – сегментарное поражение желудочно-кишечного тракта невыясненной этиологии, характеризующееся появлением воспалительных инфильтратов, образованием глубоких продольных язв, свищей и рубцовых сужений.При болезни Крона наиболее часто поражается подвздошная кишка и правые отделы кишечника (другое название патологии – терминальный илеит). Проктосигмоидит развивается в 20% случаев.
Патология может возникнуть в любом возрасте, однако первый пик заболеваемости приходится на возраст 15-30 лет, второй – на 50 лет.
Существует множество гипотез относительно обусловленности возникновения патологии инфекционными агентами и нарушением нормального состояния микрофлоры кишечника – но ни одна из них не доказана. Прослеживается наследственная предрасположенность (у 17% пациентов отягощенный семейный анамнез). Определенное значение в развитии патологии имеет алиментарный фактор (недостаток в рационе растительной клетчатки, и частое употребление в пищу химических консервантов и красителей).
Клиническая картина сильно варьирует, в зависимости от остроты процесса и его распространенности. Болезнь Крона при изолированном поражении толстого кишечника протекает, как правило, в хронической форме, с периодическими обострениями.
Болевой синдром при проктосигмоидите имеет схваткообразный характер. Боль появляется накануне акта дефекации, и ослабевает при опорожнении кишечника. Иногда боль усиливается при изменении положения тела, что свидетельствует о наличии спаечного процесса.
Другим характерным симптомом является диарея (до 10-12 раз в сутки) и наличие крови в каловых массах. У 80% больных образуются множественные глубокие нерубцующиеся трещины заднего прохода.
Для болезни Крона характерно поражение всех слоев стенки кишечника, поэтому патология осложняется развитием внутренних и внешних свищей.
Даже при отсутствии свищей и абсцессов, симптомы сигмоидита при болезни Крона сочетаются с признаками хронической интоксикации и обезвоживания. Наиболее характерны слабость, повышение температуры тела до субфебрильных цифр, бледность и сухость кожи, снижение тургора подкожной клетчатки.
Недостаточность кровообращения кишечника (ишемический сигмоидит)
Ишемический сигмоидит – один из наиболее распространенных клинических вариантов недостаточности кровообращения толстого кишечника. Характерно, что прямая кишка в процесс не вовлекается, поскольку снабжается кровью из разных источников.Наиболее часто причиной ишемического сигмоидита становится атеросклероз. В таких случаях заболевание развивается в пожилом возрасте (60-70 лет и старше). При этом, как правило, у пациента имеются другие проявления атеросклероза, такие как ишемическая болезнь сердца, перемежающаяся хромота, атеросклероз сосудов головного мозга.
Значительно реже недостаточность кровообращения сигмовидной кишки может быть вызвана врожденными пороками развития сосудов, их поражением при системных заболеваниях соединительной ткани (узелковый периартериит и др.) или сдавлением снаружи (опухоль, увеличенные лимфатические узлы, спаечный процесс).
Морфологические изменения при ишемическом сигмоидите зависят от тяжести поражения приводящих кровь сосудов, степени развития коллатерального кровообращения, общего состояния организма.
Транзиторные эпизоды сосудистой недостаточности могут вызывать обратимые изменения, исчезающие в период ремиссии, однако хроническое кислородное голодание приводит к разрастанию соединительной ткани с последующим образованием фиброзных стриктур (сужений просвета кишечника).
Для воспалительного процесса, вызванного ишемией, характерно присоединение вторичной бактериальной инфекции, поражение всей толщи стенки кишки с образованием язв и последующей рубцовой деформацией.
При ишемическом сигмоидите наиболее специфичен болевой синдром, который имеет место даже при легком течении заболевания. Ишемическая боль возникает при нагрузке, требующей повышенного кровоснабжения, то есть после приема пищи. Болевой синдром, как правило, имеет приступообразный характер, причем приступ боли длиться достаточно долго (1-3 часа). При развитии спаек и стриктур боль становиться постоянной.
Боли при ишемическом колите бывают настолько интенсивны, что пациенты сильно теряют в весе, поскольку стараются воздерживаться от вызывающего приступы приема пищи.
Нарушения стула разнообразны. В период обострения наиболее характерны поносы, в период ремиссии – запоры или/и запоры, чередующиеся с поносами.
Кишечные кровотечения встречаются у 80% пациентов. Они вызваны эрозивно-язвенными процессами в сигмовидной кишке, и могут быть различной степени выраженности – от легкой примеси крови в каловых массах до профузных кровотечений из прямой кишки.
У половины больных выражены диспепсические явления:
Клиническая картина при ишемическом сигмоидите во многом напоминает неспецифический язвенный колит, поэтому в спорных случаях следует обращать внимание на признаки поражения прямой кишки. При неспецифическом язвенном колите поражение сигмовидной кишки, как правило, протекает в форме проктосигмоидита, в то время как при ишемической форме прямая кишка остается интактной.
Лучевой сигмоидит
Лучевое поражение сигмовидной кишки возникает, как правило, у онкологических больных после лучевой терапии новообразований органов малого таза или лимфатических узлов.Хронический лучевой колит может развиться через месяцы и годы после облучения. Его клиника во многом сходна с ишемическим и язвенным колитом. Диагноз устанавливают на основании факта облучения пациента при исключении названных выше заболеваний.
Диета
Лечение сигмоидита зависит от причины, вызвавшей заболевание, однако во всех случаях первостепенное значение имеет лечебное питание. Базовыми диетами при сигмоидите являются столы 4-4в.Питание при остром сигмоидите
При выраженной диарее рекомендуют провести 1-3 голодных дня. Пациенты могут пить крепкий чай без сахара, отвар шиповника и т.п. Затем переходят на диету номер 4, которую при стихании явлений воспаления расширяют до вариантов 4б и 4в.Основной принцип диеты при сигмоидите: больные должны получать достаточное количество питательных веществ, прежде всего белков, витаминов, электролитов и микроэлементов. При назначении стола номер 4 количество жиров и углеводов снижается до нижней границы физиологической нормы. Расширенные варианты 4б и 4в предусматривают нормальное содержание всех элементов.
Под ограничение попадают соль - до нижней границы нормы (8-10 г), а также все блюда, содержащие механические, химические или термические раздражающие факторы. Таким образом, исключаются холодные (ниже 15 градусов Цельсия) и горячие блюда, пищу варят или готовят на пару. Стол 4 предусматривает особо тщательную механическую обработку пищи (протирание). Данное требование несколько снижается в вариантах 4б и 4в.
Диета при сигмоидите основана на дробном питании (5-6 раз в сутки). Исключаются продукты, усиливающие процессы брожения и гниения в кишечнике (грубая растительная клетчатка, блюда из недиетического мяса, содержащие большое количество соединительной ткани), а также пища, стимулирующая выделение пищеварительных соков и желчи.
При стихании процесса больного переводят на общий стол с исключением острых, соленых, жареных, копченых блюд, пряностей и алкоголя.
Питание при хроническом сигмоидите
 При хроническом сигмоидите во время ремиссии для предотвращения запоров в питание включают продукты, богатые пищевыми волокнами. Рекомендуют:
При хроническом сигмоидите во время ремиссии для предотвращения запоров в питание включают продукты, богатые пищевыми волокнами. Рекомендуют:При склонности к запорам очень эффективно назначение пшеничных и ржаных отрубей. Столовую ложку отрубей заливают стаканом кипятка, и дают настояться в течение 30 минут. Затем воду сливают, а полученную кашицу добавляют в каши, творог, супы, или принимают в чистом виде, запивая водой. Дозу отрубей можно увеличивать до 6-8 столовых ложек в день (при отсутствии болевого синдрома и поносов).
В случае стойкой ремиссии лучше всего перейти на общий стол с исключением жирного мяса, острых и соленых блюд, копченостей и консервов, сдобного теста и алкоголя. Если назначение общей диеты вызывает обострение процесса, необходимо вернуться к диете 4в.
Диета при хроническом сигмоидите во время обострений такая же, как и при остром сигмоидите. В случаях, когда заболевание протекает в тяжелой форме, и больной сильно теряет в весе (15% и более от массы тела), приходиться прибегать к парентеральному питанию. Через катетер в подключичную вену вводят растворы белковых препаратов, незаменимых аминокислот, жировые эмульсии, растворы глюкозы, электролитов.
Этиотропное лечение
Сигмоидит, вызванный кишечными инфекциями
Возбудители острого инфекционного сигмоидита (шигеллы дизентерии и энтероинвазивные кишечные палочки) относятся к самоэлиминирующимся инфекциям, поэтому основное лечение состоит в строгой диете, регидратиции и витаминотерапии.Другими словами, при нормальной резистентности организма бактерии безвозвратно вымываются из желудочно-кишечного тракта. Именно поэтому при подозрении на острый инфекционный сигмоидит (лихорадка, тенезмы, кровь, гной или слизь в кале) категорически противопоказано применение антидиарейных средств (Имодиум и др.).
В случае тяжелого течения заболевания рекомендуется применение антибактериальной терапии, которая значительно сокращает лихорадочный период и способствует снижению интоксикации. Показаны сульфаниламиды, не вызывающие резкого дисбактериоза (Фуразолидон, Бисептол и др.).
Антибиотики назначают при тяжелом течении дизентерии у больных пожилого возраста. Чаще всего рекомендуют препараты пенициллинового и тетрациклинового ряда (Тетрациклин, Доксициклин, Ампициллин). Некоторые клиницисты отдают предпочтение фторхинолонам (Офлоксацин и др.).
При хронической дизентерии в качестве этиотропного лечения назначают кишечные антисептики (Эрсефурил, Интетрикс) и препараты, обладающие вяжущим и адсорбирующим действием (Смекта) в сочетании с вакцинотерапией.
После достижения ремиссии проводят курс лечения бактериальными препаратами (Бифиформ, Лактобактерин и др.) в течение 1-2 месяцев.
Хронический неязвенный сигмоидит
Этиотропное лечение хронического неязвенного сигмоидита состоит в восстановлении нормальной микрофлоры кишечника, которое проводят в два этапа.На первом этапе рекомендуется антибактериальная терапия с учетом преобладания патологической микрофлоры. Используют сульфаниламидные препараты (Бисептол, Фталазол) или кишечные антисептики (Интетрикс).
Антибиотики применяют в случае необходимости. При этом предварительно проводят тест на чувствительность патогенных микроорганизмов к препаратам. Антибиотики назначают короткими курсами (7-10 дней) в сочетании с поливитаминными комплексами.
Комплексное лечение хронического неязвенного сигмоидита включает назначение невсасывающихся противовоспалительных средств. Рекомендуют местное применение сульфасалазина.
При спастических нарушениях моторики кишечника назначают спазмолитики (Но-шпа, Папаверин). Эти препараты лучше всего принимать с порошком морской капусты (2 чайные ложки) или с отрубями на ночь, чтобы обеспечить увеличение объема и размягчение кала, и добиться нормального опорожнения кишечника.
При лечении хронического неязвенного сигмоидита широко применяется фитотерапия. Лекарственные травы оказывают вяжущее, противовоспалительное и болеутоляющее действие, положительно влияют на моторику кишечника, снижают метеоризм.
В период ремиссии показаны физиотерапевтические процедуры, лечебная физкультура, массаж. При их назначении учитываются тип нарушения моторики кишечника, общее состояние больного, наличие сопутствующих заболеваний.
Хронический язвенный сигмоидит при неспецифических воспалительных заболеваниях кишечника
Базовое лечение сигмоидита (проктосигмоидита) при неспецифическом язвенном колите и болезни Крона, прежде всего, включает назначение противовоспалительных препаратов, воздействующих на механизм развития патологии.К таким лекарственным средствам относятся невсасывающиеся в кишечнике препараты, содержащие S-АСК (Cульфасалазин, Cалофальк, Cалазопиридазин) и стероидные противовоспалительные средства (Преднизолон).
При изолированном проктосигмоидите назначают местное лечение данными препаратами (клизмы, свечи), которое позволяет свести их побочные эффекты к минимуму.
При тяжелом и среднетяжелом течении хронического язвенного сигмоидита необходима коррекция метаболических (обменных) нарушений. Для этого используют внутривенное введение плазмы крови, растворов глюкозы, аминокислот, электролитов. Введение данных препаратов к тому же снижает уровень интоксикации и улучшает состояние микроциркуляторного русла, что нормализует общее состояние пациента.
Для лечения анемии, вызванной кишечными кровотечениями, препараты железа вводят внутривенно (Полифер) или внутримышечно (Феррум-лек). В более тяжелых случаях для борьбы с малокровием используют переливание эритроцитарной массы.
При угрозе развития вторичной гнойной инфекции и сепсиса назначают антибактриальные препараты. После подавления патогенной микрофлоры рекомендованы длительные (2-3 мес.) курсы бактериальной терапии (Колибактерин, Бификол и т.п.).
Хирургическое лечение проводится по строгим показаниям, таким как:
- перфорация язв;
- выраженные структуры, приводящие к кишечной непроходимости;
- образование внешних или внутренних свищей;
- токсическое расширение кишечника, толерантное к проводимой терапии (24 часа);
- маглинизация (образование злокачественной опухоли);
- профузные кровотечения, не поддающиеся комплексной терапии.
Ишемический сигмоидит
Лечение ишемического сигмоидита зависит от степени сосудистой недостаточности. При тяжелой острой ишемии, приведшей к некрозу кишечника, проводят левостороннюю колэктомию.При хронической недостаточности кровообращения этиотропное лечение может быть радикальным (пластика сосудов) или консервативным (коррекция сердечной недостаточности и гиповолемии).
При выраженном воспалительном процессе (образование язв) терапию ишемического колита проводят по схемам лечения неспецифического язвенного колита.
В случаях, когда преобладают дистрофические процессы и выражен дисбактериоз, назначают общие для группы неязвенных колитов схемы лечения.
Лучевой сигмоидит
Лечение сигмоидита, вызванного радиационным поражением, сходно с терапией язвенных колитов (Сульфасалазин в клизмах или свечах). При развитии тяжелых осложнений показано хирургическое вмешательство.Местное лечение
 Местное лечение показано при хронических сигмоидитах и проктосигмоидитах, независимо от причины заболевания. Данный вид терапии имеет такие преимущества, как направленное действие и минимум побочных эффектов. Наибольшее распространение получили микроклизмы.
Местное лечение показано при хронических сигмоидитах и проктосигмоидитах, независимо от причины заболевания. Данный вид терапии имеет такие преимущества, как направленное действие и минимум побочных эффектов. Наибольшее распространение получили микроклизмы. Применяют вяжущие и адсорбирующие микроклизмы (их также называют противовоспалительными) с использованием крахмала, ромашки, танина, травы зверобоя.
Показаны также антисептические микроклизмы с раствором прополиса, Фурацилина, эмульсией Синтомицина.
Масляные бальзамические микроклизмы из масла облепихи снимают раздражение слизистой оболочки, уменьшают выраженность воспаления, способствуют быстрому заживлению язв и эрозий.
Применяются также "заживляющие" микроклизмы с желе Солкосерила, ускоряющие эпителизацию дефектов кишечника.
Микроклизмы вводят на ночь и удерживают до позыва на дефекацию. Курс состоит из 8-10 процедур. Количество лечебного вещества на одну микроклизму составляет 30-50 мл. При выраженном воспалительном процессе применяют антисептические и противовоспалительные микроклизмы, затем масляные и заживляющие.
Кроме микроклизм, для местной терапии сигмоидита и проктосигмоидита применяют лечебные клизмы, в состав которых входят травы, оказывающие противовоспалительное и обволакивающее действие:
Лечебные клизмы используют в виде отваров сборов трав, их объем составляет 200-400 мл. Пациенту необходимо как можно дольше удерживать клизму, переворачиваясь с боку на бок. Курс лечения составляет 1 – 1,5 месяца.
При проктосигмоидитах положительный эффект отмечался после проведения клизм с фурацилином, подсолнечным маслом, а также при использовании лекарственных свечей.
Отзывы
Обязательно ли лечится операционным путем или можно без операции?