- Боль за грудиной. Основы дифференциальной диагностики
- Стенокардия как типичная причина давящей боли за грудиной
- Боль за грудиной, требующая экстренной медицинской помощи
- Боль за грудиной, требующая вызова врача на дом
- Боль за грудиной, требующая обследования в плановом порядке
- К какому врачу обращаться при боли за грудной?
- Какие анализы и обследования может назначить врач при боли за грудиной?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Боль за грудиной. Основы дифференциальной диагностики
Боль за грудиной - крайне распространенный симптом. Как правило, его ассоциируют с поражениями сердца. Однако причины боли за грудиной очень разнообразны, среди них множество заболеваний, не связанных с поражением сердечно-сосудистой системы.Боль за грудиной может свидетельствовать как о смертельно опасных состояниях, когда больному необходима экстренная медицинская помощь (инфаркт миокарда, тромбоэмболия легочной артерии), так и о преимущественно функциональных нарушениях, не требующих немедленной госпитализации (нейроциркуляторная дистония).
Поэтому основы дифференциальной диагностики при боли за грудиной желательно знать не только врачам, но и людям без медицинского образования, чтобы ориентироваться, как срочно и к какому врачу следует обратиться за помощью.
Прежде всего необходима детализация признаков болевого синдрома.
Следует учитывать тип боли (острая или тупая), ее характер (давящая боль за грудиной, жгучая, колющая и т.п.), дополнительную локализацию (за грудиной справа, за грудиной слева), иррадиацию (отдает между лопаток, под левую лопатку, в левую руку, в левый мизинец и т.д.).
Необходимо обратить внимание на время возникновения боли (утром, днем, вечером, ночью), связь с приемом пищи или физической нагрузкой. Желательно знать факторы, облегчающие боль (покой, вынужденное положение тела, глоток воды, прием нитроглицерина), а также факторы, ее усиливающие (дыхание, глотание, кашель, определенные движения).
В ряде случаев в постановке диагноза могут помочь паспортные данные (пол, возраст), данные семейного анамнеза (какими заболеваниями страдали родственники пациента), сведения о профессиональных вредностях и пагубных привычках.
Необходимо собрать анамнез истории болезни, то есть обратить внимание на предшествующие события (инфекционное заболевание, травма, погрешности в диете, переутомление), а также выяснить, были ли подобные приступы раньше, и чем они могли быть вызваны.
Детализация болевого синдрома и других жалоб пациента, учет паспортных данных и тщательный сбор анамнеза во многих случаях позволяют достаточно точно поставить предварительный диагноз, который потом будет уточнен при врачебном осмотре и различного рода исследованиях.
Стенокардия как типичная причина давящей боли за грудиной
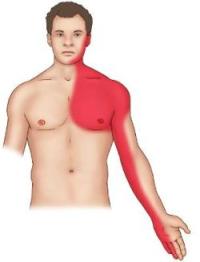
Типичный приступ стенокардии
Боль за грудиной настолько характерна для стенокардии, что некоторые руководства по диагностике внутренних заболеваний называют приступ стенокардии типичной загрудинной болью.Стенокардия (грудная жаба) и инфаркт миокарда – проявления ишемической болезни сердца (ИБС). ИБС – острая или хроническая недостаточность кровоснабжения сердечной мышцы, вызванная отложением атеросклеротических бляшек на стенках коронарных сосудов, которые питают миокард.
Главный симптом стенокардии – давящая боль за грудиной слева, отдающая под левую лопатку, в левую руку, левое плечо, левый мизинец. Боль достаточно интенсивна, и заставляет пациента замирать на месте с прижатой к груди рукой.
Дополнительные симптомы приступа стенокардии: ощущение страха смерти, бледность, похолодание конечностей, учащение пульса, возможны аритмии и повышение артериального давления.
Приступ стенокардии возникает, как правило, после физической нагрузки, во время которой повышается потребность сердца в кислороде. Иногда приступ типичной боли за грудиной могут спровоцировать холод или прием пищи (особенно у ослабленных больных). Длится типичный приступ стенокардии две-четыре минуты, максимум до 10 минут. Боль утихает в покое, приступ хорошо снимается нитроглицерином.
Следует учитывать, что вследствие особенностей кровоснабжения женского сердца и антиатеросклеротического действия женских половых гормонов, стенокардия редко встречается у женщин детородного возраста (до 35 лет практически не диагностируется).
В последние десятилетия атеросклероз сильно помолодел, поэтому стенокардия и даже инфаркты миокарда у 35-летних мужчин - уже не редкость. Однако слишком молодой возраст пациента (до 25 лет) должен вызывать сомнения в диагнозе стенокардии.
Как причина стенокардии (атеросклероз), так и провоцирующие развитие ИБС заболевания (гипертоническая болезнь, сахарный диабет, ожирение), имеют наследственную предрасположенность, поэтому при постановке диагноза следует учитывать семейный анамнез.
Предрасполагающие факторы к развитию стенокардии: повышенный уровень липидов в крови, гипертония, сахарный диабет, ожирение, малоподвижный образ жизни, стрессы, неправильное питание, курение, злоупотребление алкоголем, продолжительный прием гормональных контрацептивов женщинами после 35 лет. Есть сведения, что стенокардия чаще встречается у людей, страдающих желчнокаменной и мочекаменной болезнью.
При подозрении на стенокардию следует обратиться к терапевту или кардиологу, который назначит стандартное обследование (общий и биохимический анализ крови, общий анализ мочи, ЭКГ).
Базовое лечение при подтверждении диагноза стенокардии: диета, здоровый образ жизни, прием нитроглицерина во время приступов.
При наличии таких сопутствующих заболеваний, как гипертоническая болезнь, сахарный диабет, ожирение, лечение этих болезней будет одновременно лечением стенокардии и профилактикой дальнейшего развития ИБС.
Боль за грудиной при стенокардии Принцметала
Стенокардия Принцметала (атипичная, особая, спонтанная стенокардия) – один из вариантов ишемической болезни сердца.В отличие от типичной стенокардии, приступы стенокардии Принцметала возникают в ночное время или в предутренние часы. Причиной приступов недостаточности коронарного кровообращения является острый спазм сосудов.
Больные атипичной стенокардией, как правило, хорошо переносят физическую и психоэмоциональную нагрузку. Если перенапряжение и вызывает у них приступы, то это происходит в утренние часы.
Боль за грудиной при стенокардии Принцметала по характеру, локализации и иррадиации сходна с типичной стенокардической, и хорошо снимается нитроглицерином.
Характерная особенность – цикличность приступов. Часто они наступают в одно и то же время. Кроме того, ангинозные приступы при атипичной стенокардии часто следуют один за другим, объединяясь в серию из 2-5 приступов с общей длительностью около 15-45 минут.
При спонтанной стенокардии чаще наблюдаются нарушения ритма сердечных сокращений.
Болеют преимущественно женщины до 50 лет. Прогноз при стенокардии Принцметала во многом зависит от наличия таких сопутствующих заболеваний, как гипертоническая болезнь и сахарный диабет. Иногда особая стенокардия сочетается с приступами типичной стенокардии - это также ухудшает прогноз.
При подозрении на спонтанную стенокардию следует немедленно обратиться к врачу, поскольку такого рода ангинозные приступы могут наблюдаться при мелкоочаговых инфарктах миокарда.
Лечащий врач: терапевт, кардиолог. Обследование и лечение: если нет особых показаний - такое же, как и при типичной стенокардии. Атипичная стенокардия относится к классу нестабильных стенокардий, и требует постоянного наблюдения.
Боль за грудиной, требующая экстренной медицинской помощи
Симптомы инфаркта миокарда
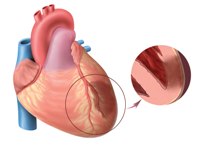 Инфаркт миокарда – гибель участка сердечной мышцы вследствие прекращения поступления крови. Причиной инфаркта, как правило, становится тромбирование или, реже, спазм поврежденной атеросклеротическими бляшками коронарной артерии.
Инфаркт миокарда – гибель участка сердечной мышцы вследствие прекращения поступления крови. Причиной инфаркта, как правило, становится тромбирование или, реже, спазм поврежденной атеросклеротическими бляшками коронарной артерии.В легких случаях давящая боль за грудиной при инфаркте миокарда схожа по характеру, локализации и иррадиации со стенокардической, однако значительно превосходит ее по интенсивности и длительности (30 минут и дольше), не снимается нитроглицерином и не уменьшается в покое (больные часто мечутся по комнате, пытаясь найти удобное положение).
При обширных инфарктах боль в груди носит разлитой характер; максимум боли почти всегда сосредоточен за грудиной слева, отсюда боль распространяется на всю левую, а иногда и правою сторону груди; отдает в верхние конечности, нижнюю челюсть, межлопаточное пространство.
Чаще всего боль нарастает и спадает волнообразно с короткими перерывами, поэтому болевой синдром может длиться около суток. Иногда боль достигает такой интенсивности, что ее не удается снять даже при помощи морфина, фенталина и дроперидола. В таких случаях инфаркт осложняется шоком.
Инфаркт миокарда может произойти в любое время суток, но чаще в ночные предутренние часы. Как провоцирующие факторы можно выделить повышенную нервную или физическую нагрузку, прием алкоголя, смену погоды.
Боль сопровождается такими признаками, как разнообразные нарушения ритма сердца (увеличение или снижение частоты сердечных сокращений, сердцебиение, перебои), одышка, цианоз (синюшность), холодная испарина.
При подозрении на инфаркт миокарда необходимо обратиться за экстренной медицинской помощью. Прогноз зависит как от обширности поражения сердечной мышцы, так и от своевременности адекватного лечения.
Расслаивающая аневризма аорты
Расслаивающая аневризма аорты – критическое состояние, вызванное угрожающим разрывом самого крупного кровеносного сосуда человеческого организма.Аневризма аорты представляет собой заболевание, при котором патологически измененный участок сосуда расширяется, а стенка его истончается.
В былые времена главной причиной возникновения аневризм аорты был сифилис, сегодня на первом месте - атеросклероз, осложненный гипертонической болезнью. Другие причины возникновения аневризм – врожденные пороки развития аорты (коарктация) и некоторые дегенеративные заболевания соединительной ткани. Иногда расслаивающая аневризма аорты осложняет поздний токсикоз при беременности.
Аорта состоит из трех оболочек – внутренней, средней и внешней. Расслаивающая аневризма аорты развивается в том случае, когда кровь попадает между патологически измененными оболочками сосуда, и расслаивает их в продольном направлении. Это редкое заболевание, поэтому часто неправильно диагностируется как инфаркт миокарда.
Боль за грудиной при расслаивающей аневризме аорты возникает внезапно, и описывается пациентами как нестерпимая. В отличие от инфаркта миокарда, для которого характерно постепенное нарастание боли, боль за грудиной при расслаивающей аневризме аорты наиболее интенсивна в самом начале, когда происходит первичное расслоение сосуда. Также весьма значимое отличие – иррадиация по ходу аорты (сначала боль отдает между лопаток, затем по ходу позвоночного столба в поясницу, крестец, внутреннюю поверхность бедер).
Для расслаивающей аневризмы аорты характерны симптомы острой кровопотери (бледность, падение артериального давления). При поражении восходящего участка аорты с перекрытием отходящих от него магистральных сосудов наблюдается асимметрия пульса на руках, одутловатость лица, нарушения зрения.
Различают острое (от нескольких часов до 1-2 суток), подострое (до 4 недель) и хроническое течение процесса.
При подозрении на расслаивающую аневризму аорты необходима экстренная госпитализация. Для стабилизации процесса пациентам назначают препараты, снижающие сердечны выброс и артериальное давление; в дальнейшем показана операция.
Прогноз зависит от остроты и локализации процесса, а также от общего состояния пациента (отсутствие тяжелых сопутствующих заболеваний). Летальность при хирургическом лечении острых аневризм - 25%, хронических – 17%.
После операции по поводу расслаивающей аневризмы аорты большинство пациентов сохраняют работоспособность. Многое зависит от правильной диагностики и доступности адекватного лечения.
Тромбоэмболия легочной артерии
 Тромбоэмболия легочной артерии (ТЭЛА) – закупорка легочного ствола, идущего от правых отделов сердца к легким, тромбом или эмболом - частицей, свободно перемещающейся по току крови (амниотическая жидкость при эмболии околоплодными водами, косный жир при эмболии после переломов, частицы опухоли при онкопатологиях).
Тромбоэмболия легочной артерии (ТЭЛА) – закупорка легочного ствола, идущего от правых отделов сердца к легким, тромбом или эмболом - частицей, свободно перемещающейся по току крови (амниотическая жидкость при эмболии околоплодными водами, косный жир при эмболии после переломов, частицы опухоли при онкопатологиях).Чаще всего (около 90% случаев) тромбоэмболия легочной артерии осложняет течение тромботических процессов в венах нижних конечностей и таза (тромбофлебиты вен голени, воспалительные процессы в малом тазу, осложняющиеся тромбофлебитами).
Нередко причиной ТЭЛА становятся тяжелые поражения сердца, протекающие с застойными явлениями и мерцательной аритмией (ревмокардиты, инфекционный эндокардит, сердечная недостаточность при ишемической болезни сердца и гипертонии, кардиомиопатии, тяжелые формы миокардитов).
ТЭЛА – грозное осложнение травматических процессов и постоперационных состояний, от нее погибает около 10-20% пострадавших с переломом шейки бедра. Более редкие причины: эмболия околоплодными водами, онкозаболевания, некоторые болезни крови.
Боль за грудиной возникает внезапно, чаще всего носит острый кинжальный характер, и нередко является первым симптомом тромбоэмболии легочной артерии. Приблизительно у четверти больных вследствие нарушений кровообращения развивается синдром острой коронарной недостаточности, поэтому некоторые клинические проявления схожи с симптомами инфаркта миокарда.
При постановке диагноза учитывают анамнез (тяжелые заболевания, которые могут осложниться ТЭЛА, операции или травмы) и характерные для тромбоэмболии легочной артерии симптомы: сильная инспираторная одышка (больной не может вдохнуть воздух), цианоз, набухание шейных вен, болезненное увеличение печени. При тяжелом поражении наблюдаются признаки инфаркта легкого: резкая боль в груди, усиливающаяся при дыхании и кашле, кровохарканье.
При подозрении на тромбоэмболию легочной артерии показана экстренная госпитализация. Лечение включает хирургическое удаление или лизис (растворение) тромба, противошоковую терапию, профилактику осложнений.
Спонтанный пневмоторакс
Спонтанный пневмоторакс возникает при разрыве легочной ткани, в результате чего воздух проникает в плевральную полость и сжимает легкое. Причины пневмоторакса – дегенеративные изменения в легочной ткани, ведущие к образованию наполненных воздухом полостей, значительно реже – тяжелые бронхолегочные заболевания (бронхоэктатическая болезнь, абсцесс, инфаркт легкого, пневмония, туберкулез, онкопатология).Чаще всего встречается у мужчин 20-40 лет. Как правило, спонтанный пневмоторакс развивается среди полного здоровья. Боль за грудиной возникает внезапно, локализуется чаще всего в передних и средних отделах грудной клетки на стороне поражения. Может отдавать в шею, надплечья, руки.
Таким больным часто ошибочно ставят диагноз инфаркта миокарда. Помощь в диагностике может оказать симптом усиления боли в груди при дыхании, а также то, что положение на больном боку приносит значительное облегчение пациенту. Кроме того, следует обратить внимание на ассиметричность грудной клетки, расширение межреберных промежутков на стороне поражения.
Прогноз при своевременной диагностике - благоприятный. Показана экстренная госпитализация и аспирация (откачивание) воздуха из плевральной полости.
Спонтанный разрыв пищевода
Типичная причина спонтанного разрыва пищевода – попытка остановить рвоту (имеет диагностическое значение). Предрасполагающие факторы: избыточное поглощение еды и алкоголя, а также хронические заболевания пищевода (воспаление, вызванное забрасыванием желудочного содержимого, язва пищевода и т.п.).Клиническая картина весьма яркая, и напоминает симптомы инфаркта миокарда: внезапная резкая боль за грудиной и в левой нижней стороне груди, бледность, тахикардия, падение давления, испарина.
Для дифференциальной диагностики важен симптом усиления боли при глотании, дыхании и кашле. В 15% случаев встречается подкожная эмфизема (вздутие) в шейной области.
Следует учитывать, что данная патология встречается преимущественно у мужчин 40-60 лет, часто с алкоголизмом в анамнезе.
Лечение: экстренное оперативное вмешательство, противошоковая и антибактериальная терапия.
Прогноз при своевременной диагностике - благоприятный, однако, по некоторым данным, около трети больных погибает в результате поздно начатого и неадекватного лечения.
Боль за грудиной, требующая вызова врача на дом
Миокардит
 Миокардиты – группа воспалительных заболеваний сердечной мышцы, несвязанных с ревматизмом и другими диффузными заболеваниями соединительной ткани.
Миокардиты – группа воспалительных заболеваний сердечной мышцы, несвязанных с ревматизмом и другими диффузными заболеваниями соединительной ткани.Причинами воспаления миокарда чаще всего бывают вирусные заболевания, реже другие инфекционные агенты. Выделяют также аллергические и трансплантационные миокардиты. В некоторых случаях причинная связь не прослеживается, поэтому существует такая нозологическая единица, как идиопатический миокардит.
Нередко боль в грудной клетке бывает первым симптомом миокардита. Боль, как правило, локализуется за грудиной и в левой стороне груди. Часто бывает достаточно большой интенсивности.
Основное отличие болевого синдрома при миокардите от приступов стенокардии – длительность. При миокардите боль держится часами или даже сутками, не ослабевая.
Имеет значение возраст пациента. Стенокардией страдают люди среднего и пожилого возраста, миокардиты чаще бывают у молодых.
В типичных случаях при миокардите удается проследить связь с острым вирусным заболеванием, после которого был светлый промежуток, а затем появился болевой синдром. Нередко боль за грудиной при миокардите сопровождается повышенной температурой, при стенокардии температура остается в норме.
При тяжелом и среднетяжелом течении миокардита быстро нарастают такие симптомы, как одышка и кашель при незначительной физической нагрузке, отеки на ногах, тяжесть в правом подреберье, свидетельствующая об увеличении печени.
При подозрении на миокардит показан постельный режим, тщательное обследование и лечение с учетом формы заболевания.
При отсутствии адекватного лечения миокардит часто переходит в кардиомиопатию.
Ревмокардит
Ревмокардит – одно из проявлений ревматизма, системного воспалительного заболевания соединительной ткани, в основе которого лежат нарушения иммунной системы (агрессия против белков собственного организма), вызванные инфицированием бета-гемолитическим стрептококком группы А. Возникает у генетически предрасположенных лиц, преимущественно в молодом возрасте.Боль за грудиной и в груди слева при ревмокардите, как правило, не интенсивная, сопровождается ощущением перебоев.
При очаговом поражении сердечной мышцы боли в области сердца слабой интенсивности и невыраженного характера могут быть единственным симптомом ревмокардита.
При диффузном ревмокардите выражена одышка, кашель при физической нагрузке, отеки на ногах. Общее состояние тяжелое, пульс частый аритмичный.
При ревматическом поражении коронарных сосудов симптомы ревмокардита дополняются типичными ангинозными приступами, характерными для стенокардии.
Для дифференциальной диагностики имеет значение связь заболевания с недавно перенесенной ангиной, скарлатиной или обострением хронической ЛОР-патологии (тонзиллит, фарингит).
Нередко у пациентов наблюдается характерный для ревматизма полиартрит.
Лечащий врач: терапевт, ревматолог. Показан постельный режим, лечение назначает профессионал в зависимости от тяжести заболевания. При отсутствии своевременной терапии развивается порок сердца.
Боль за грудиной, требующая обследования в плановом порядке
Заболевания сердца
КардиомиопатияКардиомиопатии – группа дегенеративных заболеваний сердечной мышцы. Имеют разную этиологию. Так, к примеру, дилатационная кардиомиопатия (бычье сердце) часто бывает исходом миокардита, иногда прослеживается связь с тяжелой физической работой и злоупотреблением алкоголем. Однако во многих случаях причину установить не удается.
Боль за грудиной может быть первым признаком гипертрофической кардиомиопатии (ГКМП) – наследственного заболевания, при котором происходит генетически обусловленная ограниченная или диффузная гипертрофия миокарда, сопровождающаяся уменьшением полостей сердца.
Приступы боли в области сердца при гипертрофической кардиомиопатии напоминают стенокардические, но обычно сопровождаются приступами головокружения, слабостью, сердцебиением, обмороками, бледностью, пульсацией сонных артерий.
Болезнь обнаруживают в детском, подростковом или молодом возрасте (до 30-40 лет).
При подозрении на кардиомиопатию следует обращаться к терапевту или кардиологу, который назначит обследование и лечение.
Необходимо строго соблюдать все рекомендации. Часто больные с не поставленным вовремя диагнозом гибнут из-за того, что занимались тяжелым физическим трудом или спортом, в то время как это им было категорически противопоказано (пример - известный венгерский футболист Миклош Фехер).
Дилатационная кардиомиопатия – одно из показаний к трансплантации сердца (около 53% произведенных пересадок). Своевременно поставленный диагноз поможет не допустить развития дегенеративных изменений во многих органах, когда операция уже невозможна.
Пролапс митрального клапана
 Митральный клапан – двустворчатое образование, расположенное между полостями левого желудочка и левого предсердия, препятствующее обратному току крови из желудочка в предсердие во время систолы (сжатия) желудочка.
Митральный клапан – двустворчатое образование, расположенное между полостями левого желудочка и левого предсердия, препятствующее обратному току крови из желудочка в предсердие во время систолы (сжатия) желудочка.Пролапс митрального клапана – разновидность приобретенного порока сердца, при которой створки митрального клапана во время систолы желудочка выворачиваются в полость предсердия.
Этиология заболевания неизвестна. Чаще встречается у женщин.
Клиника пролапса митрального клапана сильно варьируется. Во многих случаях данная патология протекает бессимптомно.
При выраженном изменении клапана пролапс чаще всего проявляется болью за грудиной и в третьем-четвертом межреберье слева от грудины. Боль возникает при сильном волнении и, как правило, не связана с физической нагрузкой, не снимается нитроглицерином. При усилении болевого синдрома приступы могут охватывать всю левую сторону груди. Боль может длиться достаточно долго (часами), часто сопровождается сердцебиением.
При тяжелом течении пролапса митрального клапана возможны обмороки и симптомы сердечной недостаточности.
Обращаются к терапевту или кардиологу. Стандартное обследование: ЭКГ, ФКГ (фонокардиография - регистрация и анализ звуков, возникающих при работе сердца), эхокардиография (УЗИ сердца). Лечение назначают в зависимости от выраженности нарушений. Прогноз, как правило, благоприятен.
Заболевания пищевода
Боль за грудиной, вызванная прорастанием злокачественной опухоли сквозь внешнюю оболочку пищеводаРак пищевода занимает первое место по распространенности среди заболеваний этого органа (60% от всех болезней пищевода). Это достаточно часто встречающаяся онкологическая патология (6-е место по распространенности в структуре онкологических заболеваний).
Как правило, рак пищевода приводит к симптомам дисфагии (нарушение прохождения пищи) и дисфонии (охриплость голоса), вследствие сужения просвета органа и давления опухоли на гортань. Однако нередко онкопатология протекает практически бессимптомно, и дебютирует болевым синдромом.
Боль за грудиной, вызванная прорастанием опухоли, как правило, очень сильная, имеет постоянный характер. Она не связана с приемом пищи, положением тела, плохо снимается лекарственными препаратами (иногда не помогают даже наркотические анальгетики).
В спорных случаях обращают внимание на возраст (пик заболеваемости раком пищевода приходится на возраст 70-80 лет, в то время как стенокардия развивается, как правило, раньше) и пол (болеют преимущественно мужчины).
Следует обратить внимание на предрасполагающие факторы, такие как алкоголизм, курение, профессиональные вредности (к примеру, у работников сухой химчистки повышен риск этого заболевания).
Есть данные, что люди, отравившиеся в детстве щелочью, имеют больше шансов заболеть раком пищевода, причем временной промежуток между химической травмой и развитием опухоли достигает 40 лет.
Как предрасполагающий фактор рассматривают некоторые заболевания пищевода, в частности, ахалазию кардии (хроническое нарушение моторики пищевода со склонностью к спазму сфинктера, пропускающего пищу из пищевода в желудок) и гастроэзофагеальный рефлюкс (хронический заброс кислого содержимого из желудка в пищевод).
Часто обращает на себя внимание исхудание больного. Быстрая необъяснимая потеря массы тела всегда должна настораживать в отношении онкологической патологии.
Прогноз при раке пищевода, диагностированном на такой стадии, как правило, неблагоприятный. Однако правильно поставленный диагноз способен скорректировать паллиативное лечение, направленное на облегчение страданий пациента.
Боль за грудиной, вызванная забрасыванием кислого желудочного содержимого в пищевод
Гастроэзофагеальная рефлюксная болезнь (рефлюкс-эзофагит) – второе по распространенности заболевание пищевода, которое представляет собой склонность к ретроградному забрасыванию содержимого желудка в пищевод.
Боль за грудиной при рефлюкс-эзофагите - сильная, жгучая, усиливается при наклоне вперед и в горизонтальном положении. Снимается молоком и антацидами.
Помимо боли для рефлюкс-эзофагита характерны такие симптомы как отрыжка, изжога, боли при прохождении пищи через пищевод.
Причины рефлюкс-эзофагита разнообразны: от погрешностей в диете (злоупотребление продуктами, богатыми кофеином, пряностями, мятой и т.п.) и вредных привычек (курение, алкоголь) до различных заболеваний (желчнокаменная болезнь, язва желудка, системные заболевания соединительной ткани и т.д.). Часто рефлюкс-эзофагит сопровождает беременность.
Поскольку рефлюкс-эзофагит нередко является следствием многих серьезных заболеваний, при обнаружении его симптомов необходимо тщательное обследование.
Боль за грудиной спастического характера, вызванная нарушением моторики пищевода
Боли за грудиной спастического характера часто возникают в случае, когда имеет место препятствие продвижению пищи по пищеводу. Такое препятствие может быть функциональным (к примеру, спазм сфинктера, через который пища из пищевода попадает в желудок), или может иметь место органическая непроходимость пищевода (опухоль, рубцовая деформация). В таких случаях приступ боли связан с приемом пищи.
Однако спазм пищевода может быть вызван гастроэзофагеальным рефлюксом (как рефлекторный ответ на раздражение слизистой оболочки пищевода кислотой желудочного содержимого). Кроме того, существует много функциональных нарушений моторики пищевода, протекающих со спазмированием (эзофагоспазм, дискинезия пищевода, ахалазия кардии). При таких патологиях четкая связь болевого приступа с приемом пищи не прослеживается.
Между тем, боль, вызванная спазмом пищевода, очень напоминает ангинозный приступ при стенокардии. Боль локализуется за грудиной или слева от нее, имеет давящий характер, иррадиирует в спину, а также в челюсть и левую руку. Нередко болевой синдром хорошо снимается нитроглицерином.
Приступы варьируют по протяженности от нескольких минут до нескольких часов и даже суток, что может иметь диагностическое значение. Кроме того, помощь в постановке диагноза может оказать тот факт, что приступы зачастую снимаются глотком воды или анальгетиками.
Иногда болевой приступ при спазмах пищевода сопровождается выраженными вегетативными проявлениями, такими как ощущение жара, потливость, дрожь во всем теле.
При приступах боли за грудиной, вызванных спазмами в пищеводе, показано сочетанное обследование сердечно-сосудистой системы и желудочно-кишечного тракта.
Лечащий врач: терапевт, гастроэнтеролог, кардиолог. Лечение назначают по результатам обследования.
Грыжа пищеводного отверстия диафрагмы
 Грыжа пищеводного отверстия диафрагмы (диафрагмальная грыжа) – заболевание, в основе которого лежит смещение через диафрагмальное отверстие вверх брюшной части пищевода и кардиальной части желудка. В тяжелых случаях может смещаться весь желудок, и даже петли кишечника.
Грыжа пищеводного отверстия диафрагмы (диафрагмальная грыжа) – заболевание, в основе которого лежит смещение через диафрагмальное отверстие вверх брюшной части пищевода и кардиальной части желудка. В тяжелых случаях может смещаться весь желудок, и даже петли кишечника.Причинами грыжи пищеводного отверстия диафрагмы могут быть врожденные особенности строения диафрагмы и/или заболевания органов брюшной полости, способствующие развитию патологии.
Боли за грудиной при диафрагмальной грыже - чаще всего умеренные, без выраженной иррадиации. Боль провоцируется приемом пищи и физической нагрузкой, исчезает после отрыжки или рвоты. Наклон вперед усиливает боль, а вертикальное положение облегчает.
Кроме того, для диафрагмальной грыжи характерны такие симптомы, как: отрыжка воздухом и съеденной пищей, быстрая насыщаемость, повторные срыгивания по ночам (симптом мокрой подушки). Позже присоединяется рвота, часто с примесью крови.
Грыжа пищеводного отверстия диафрагмы, как правило, осложняется рефлюкс-эзофагитом, нередко наблюдаются нарушения моторики пищевода с выраженным спазматическим компонентом, поэтому клиническая картина часто требует дифференциальной диагностики с приступами стенокардии.
Таким образом, при подозрении на диафрагмальную грыжу также показано совместное обследование сердечно-сосудистой системы и желудочно-кишечного тракта.
Лечащий врач: терапевт, гастроэнтеролог, кардиолог.
При подозрении на грыжу пищеводного отверстия диафрагмы рекомендуют спать в полусидячем положении, подложив под головной конец 2-3 подушки. Гастроэнтерологи советуют в этом случае избегать перенапряжения брюшного пресса и вынужденного положения тела с наклоном туловища вперед. Показано дробное питание.
Заболевания сердечно-сосудистой системы, связанные с нарушением нейроэндокринной регуляции
Нейроциркуляторная (вегето-сосудистая) дистонияНейроциркуляторная (вегето-сосудистая) дистония – функциональное заболевание сердечно-сосудистой системы, в основе которого лежат нарушения нейроэндокринной регуляции.
Боль в области сердца (с эпицентром в области верхушки сердца или за грудиной) – один из ведущих симптомов болезни. Интенсивность болевого синдрома, наряду с выраженностью других симптомов нейроциркуляторной дистонии, играет роль в классификации данной патологии по степени тяжести.
При выраженной нейроциркуляторной дистонии болевой синдром сильно напоминает острый инфаркт миокарда. Характерна боль в области сердца давящего или сжимающего характера, волнообразно нарастающая и снижающаяся, которая может длиться часами и сутками. Болевой синдром сопровождается выраженным сердцебиением, страхом смерти, ощущением нехватки воздуха; резистентен к приему нитроглицерина.
Нередко пациенты с нейроциркуляторной дистонией свидетельствуют, что боль в области сердца снимается различными успокаивающими препаратами (валидол, корень валерианы и др.).
Провести дифференциальную диагностику с ишемической болезнью сердца также помогает наличие других симптомов нейроциркуляторной дистонии.
Характерная особенность данного заболевания: множественность субъективных симптомов при скудности объективных данных (большинство показателей в пределах нормы). Очень часто пациенты предъявляют жалобы на нарушение функций многих органов и систем: дыхательные расстройства с приступами, напоминающими бронхиальную астму; лабильность артериального давления со склонностью с гипертонии, реже к гипотонии; спонтанные колебания температуры тела (от 35 до 38); нарушения со стороны желудочно-кишечного тракта (тошнота, рвота, запоры, сменяющиеся поносами и т.п.); богатая психоневрологическая симптоматика (головокружения, приступы головной боли, бессонница, слабость, вялость, кардиофобия (страх умереть от болезни сердца), депрессия).
Лечащий врач: терапевт, невропатолог, в случае депрессии - психиатр. Прогноз относительно жизни - благоприятный. Тем не менее, трудоспособность при средней и тяжелой степени нейроциркуляторной дистонии резко снижена или утрачена, пациенты нуждаются в стационарном лечении.
Однако в большинстве случаев нейроциркуляторная дистония протекает в легкой форме, и легко поддается амбулаторному лечению. Рекомендован правильный режим труда и отдыха, прогулки на свежем воздухе, общеукрепляющие процедуры, санаторно-курортное лечение.
Климактерическая кардиопатия
Климактерическая кардиопатия – нарушения деятельности сердечно-сосудистой системы, связанные с гормональной перестройкой организма. Чаще встречается у женщин, но бывает и у мужчин.
Характерна боль за грудиной и в области сердца различного характера и интенсивности (острая, тупая, режущая, колющая, разрывающая, давящая и т.д.). Нередки приступы, которые сложно отличить от ангинозных приступов при стенокардии.
В отличие от приступов при ИБС, приступы при климактерической кардиопатии не провоцируются физической нагрузкой. Более того, иногда физическое напряжение способно снимать боль.
Продолжительность приступов при климактерической кардиопатии может сильно варьироваться, но, как правило, они более длительны, чем стенокардические. Еще одно отличие: боль не снимается нитроглицерином и другими средствами, успешно применяемыми при ИБС.
Так же, как и для нейроциркуляторной дистонии, для климактерической кардиопатии характерно обилие субъективных жалоб при скудности данных объективного исследования.
Пациенты ощущают сильное сердцебиение, как удары сердца о грудную клетку, однако значительного повышения частоты сердечных сокращений не наблюдается. Иногда во время таких приступов пульс полностью соответствует норме.
Также часто больные жалуются на ощущение перебоев, беспомощного трепыхания сердца, однако серьезные нарушения ритма, как правило, не регистрируются.
Нередко наблюдается одышка в покое без каких-либо других данных о сердечной или легочной недостаточности.
Обращают на себя внимание жалобы, характерные для тяжело протекающего климактерического периода. У женщин часто встречается мастопатия, у мужчин – аденома простаты.
Лечащий врач: терапевт, эндокринолог, невропатолог, иногда психиатр (в случае депрессии).
Лечение: в легких случаях достаточно соблюдения режима дня и диеты с ограничением легко усваиваемых углеводов, показаны длительные прогулки на свежем воздухе, утренняя гимнастика, ЛФК, водные процедуры, особенно хвойные и бромные ванны.
В тяжелых случаях назначают лекарства из арсенала психиатрии (антидепрессанты, транквилизаторы, нейролептики), по показаниям проводится гормональная терапия.
Прогноз благоприятный. Все клинические проявления исчезают после гормональной перестройки организма.
Отзывы