- Кровообращение плода и новорожденного
- Строение и функции плаценты
- Гипоксия плода: причины
- Виды гипоксии плода
- Гипоксия плода - причины и виды. Профилактика скрытого токсикоза (прегестоза) как причины увеличения веса при беременности. Мнение врача-гинеколога - видео
- Степени внутриутробной гипоксии плода
- Признаки гипоксии плода
- Чем опасна гипоксия плода?
- Диагностика
- Лечение
- Гипоксия плода во время родов (асфиксия новорожденного): реабилитация методом гипотермии - видео
- Последствия
- Профилактика
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
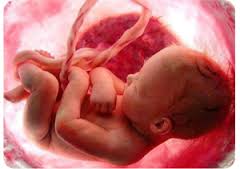 Гипоксия плода (кислородное голодание) — состояние, которое развивается во время беременности и/или родов из-за недостаточного поступления кислорода либо нарушения его усвоения тканями плода.
Гипоксия плода (кислородное голодание) — состояние, которое развивается во время беременности и/или родов из-за недостаточного поступления кислорода либо нарушения его усвоения тканями плода. На самом деле данный недуг не является самостоятельным, так как развивается он в результате многочисленных патологических процессов, которые могут происходить как в самом организме беременной женщины, так и в плаценте либо в организме плода.
По статистике гипоксия плода возникает в 10,5% случаях от всех беременностей и родов.
Кровообращение плода и новорожденного
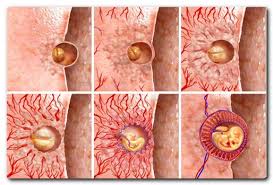 Внутриутробно питательные вещества и кислород плод получает от матери.
Внутриутробно питательные вещества и кислород плод получает от матери.Первые две недели
Зародыш питается за счет наружного слоя клеток плодного яйца, не имеющего сосуды. С 10 дня вырабатываются ферменты, растворяющие клетки слизистой оболочки матки — и образуется полость, заполненная кровью. В нее внедряется плодное яйцо — происходит имплантация.
С 8 по 15-16 неделю
Клетки оболочки плодного яйца делятся, образуя вокруг зародыша удлиненные небольшие выросты с полостями (ворсинками), в которые врастают сосуды — формируется плацента.
С 3-4 месяца
Постепенно устанавливается плацентарное кровообращение и развиваются функции плаценты.
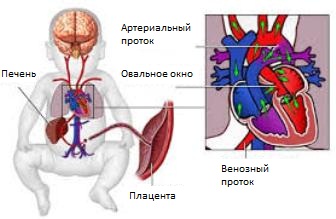 С 4-5 месяца
С 4-5 месяцаФункционирует полноценное плацентарное кровообращение, имеющее отличительные особенности от кровообращения новорожденного ребенка.
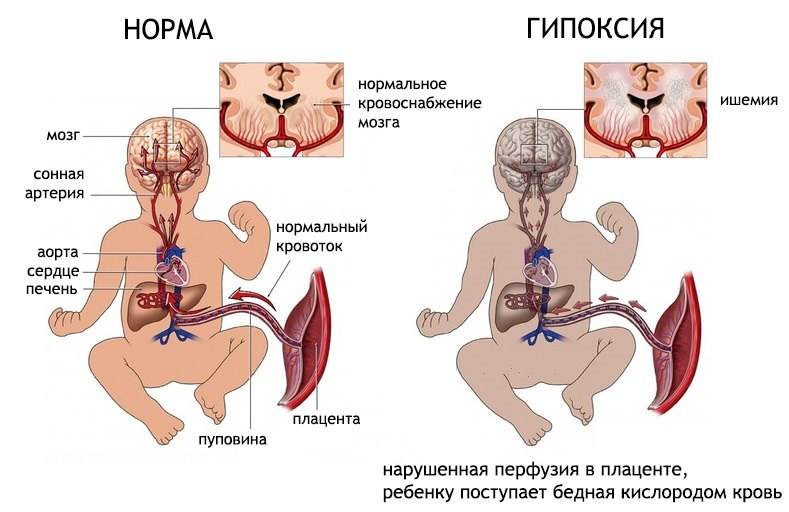
Внутриутробно легкие у плода не участвуют в дыхании. Кровь насыщается кислородом в плаценте, из которой поступает в пупочную вену, затем — в печень плода. Из печени кровь вливается в нижнюю полую вену, а затем попадает в сердце, из которого распределяется в органы и ткани по кровеносным сосудам.
Такое кровообращение осуществляется благодаря отверстиям (шунтам или соединениям), расположенным в специальных местах между сосудами и полостями в сердце. Так обеспечивается поступление крови, обогащенной кислородом, к тканям плода, минуя легкие.
После первого вдоха у ребенка устанавливается кровообращение новорожденного: некоторые из отверстий закрываются сразу, другие — в течение короткого времени после рождения. Благодаря такому механизму кровь перенаправляется в легкие, где насыщается кислородом, а углекислый газ выводится из организма.
Строение и функции плаценты
Плацента — временный орган, существующий только во время беременности и обеспечивающий взаимосвязь матери с плодом. С одной стороны ворсинки с сосудами плаценты прикреплены к стенке матки, с другой при помощи пуповины она связана с плодом.
Система носит название: мать - плацента - плод, или маточно-плацентарный комплекс.
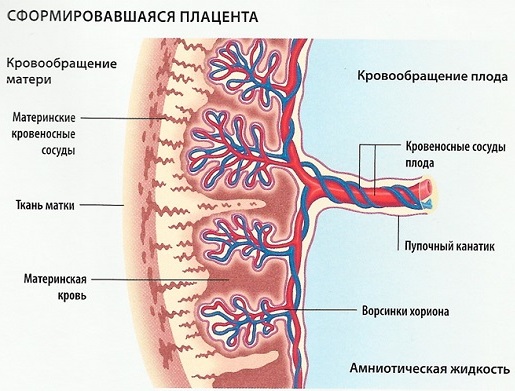
Задачи плаценты
- Газообмен: обеспечение плода кислородом с кровью матери и выведение углекислого газа.
- Питание. С кровью матери внутриутробно ребенок получает всё необходимое для роста и развития: витамины, воду, минералы, жиры, углеводы, белки.
Вместе с полезными веществами через плаценту могут проникать также некоторые болезнетворные микроорганизмы и повреждающие вещества. Например, лекарственные препараты, алкоголь, никотин, яды и многие другие. - Вывод продуктов жизнедеятельности плода — например, мочевины, креатинина.
- Иммунная защита: плацента пропускает белки иммунной системы матери (антитела), которые оберегают ребенка от некоторых болезнетворных микроорганизмов. Одновременно плацента защищает плод от иммунной системы матери, которая принимает его за "чужака" и пытается отторгнуть.
- Выработка гормонов — например, хорионического гонадотропина (ХЧГ). Он стимулирует образование в желтом теле яичника прогестерона (обеспечивает сохранение беременности) и плацентарного лактогена (подготавливает молочные железы к грудному вскармливанию).
При нарушениях в системе "мать - плацента - плод" развивается маточно-плацентарная недостаточность:
- Первичная — до 16 недели беременности во время прикрепления плодного яйца и формирования плаценты.
- Вторичная — с момента начала плацентарного кровообращения.
Гипоксия плода: причины
Отметим сразу же, что причин этого состояния не просто много, их очень много. Имеется несколько групп неблагоприятных факторов, которые могут воздействовать на любом сроке беременности и/или во время родов. В большинстве случаев гипоксия плода возникает на фоне тех или иных недугов, присущих самой матери. Это может быть как анемия, так и заболевания миокарда, хронические недуги респираторных путей типа бронхиальной астмы либо хронического бронхита, сахарный диабет, заболевания почек либо печени. При наличии любого из этих недугов отмечается явное нарушение доставки кислорода к тканям плода. Различные нарушения плодово-плацентарного кровотока – еще одна довольно частая причина развития данной патологии. К другим частым причинам, способствующим возникновению данного недуга, можно отнести:
- внутриутробное инфицирование;
- продолжительное давление на головку в момент родов;
- врожденные пороки развития;
- гемолитические заболевания.
Нередко несколько причин сочетаются, усугубляя возникающие изменения.
Заболевания и состояния матери
Могут приводить как к нарушению кровотока в сосудах матки и плаценты, так и вызывать изменения в организме матери, еще больше уменьшая поступление кислорода к плоду.
Физиологическая перестройка
Направлена на вынашивание беременности:
- Повышается частота сердечных сокращений, склонность к свертываемости крови. На 30-40% увеличивается объем циркулирующей крови в сосудах.
- Понижается сила сердечных сокращений, уменьшая приток крови к матке.
- Ослабляются стенки вен под воздействием прогестерона — гормона, который обеспечивает вынашивание беременности, расслабляя мышцы матки.
- Мышца, разделяющая брюшную и грудную полость (диафрагма), на последних месяцах беременности поднимается выше за счет роста плода и повышения давления в брюшной полости.
- Матка по мере своего роста давит на вены в малом тазу, по которым кровь возвращается от ног, затрудняя ее отток.
Все эти факторы увеличивают нагрузку на сердце и сосуды будущей матери. При нормальных условиях организм беременной справляется с возникающими изменениями. Однако под воздействием неблагоприятных факторов или при наличии заболеваний нарушения кровообращения усиливаются, приводя к еще большему недостаточному поступлению кислорода к тканям плода.
 Железодефицитная анемия
Железодефицитная анемия Железо входит в состав эритроцитов и участвует в доставке кислорода к тканям. При анемии недостаток железа присутствует как в крови будущей матери, так и в плаценте, приводя к нарушению транспортировки кислорода к плоду.
 Поражения сердечно-сосудистой системы
Поражения сердечно-сосудистой системы- Врожденные и/или приобретенные пороки сердца и сосудов. При тяжелых пороках беременность противопоказана, поскольку возможна гибель будущей матери.
- Миокардит (воспаление сердечной мышцы) и эндокардит (воспаление внутренней оболочки сердца) — тяжелые состояния, которые являются осложнениями других заболеваний (инфекционных, аутоиммунных).
- Варикозное расширение вен и тромбофлебит (воспаление вен).
- Повышение артериального давления, стенокардия и другие.
При этих заболеваниях нередко нарушается гемодинамика (движение крови по сосудам), понижается сила сердечных сокращений, что уменьшает приток крови к матке.
 Заболевания органов дыхания
Заболевания органов дыханияБронхиальная астма, хроническая обструктивная болезнь легких и другие заболевания. Приводят к дыхательной недостаточности, вследствие которой развивается гипоксия органов и тканей как у будущей матери, так и у плода.
 Изменение гормонального баланса
Изменение гормонального балансаПри сахарном диабете и изменениях в работе щитовидной железы возникают нарушения обмена веществ, приводящие к уплотнению и уменьшению эластичности стенок сосудов плаценты. Поэтому понижается количество поступления к плоду артериальной крови, обогащенной кислородом.
Курение

Способствует образованию мелких тромбов в просвете сосудов плаценты, ведя к нарушению в них кровотока.
 Стресс, недосыпание и психоэмоциональное напряжение
Стресс, недосыпание и психоэмоциональное напряжениеПовышается выработка гормона стресса — кортизола, который сужает сосуды в органах и тканях будущей матери, а также в плаценте.
 Внутриутробная инфекция
Внутриутробная инфекцияИнфекционные заболевания, вызванные бактериями, вирусами или грибками: микоплазма, цитомегаловирус, вирус краснухи, гриппа, стрептококки, стафилококки и другие.
Инфицируется плацента с развитием местного воспаления и отека, повреждается и/или уменьшается эластичность ее сосудов. Кроме того, у беременной нередко развивается интоксикация, которая может приводить к сгущению крови и уменьшению ее объема. Оба фактора уменьшают поступление крови к плоду.
Некоторые болезнетворные микроорганизмы и вирусы способны проникать через плаценту и повреждать ткани плода в утробе у матери. В результате нередко нарушается закладка его органов или развитие, ведя к формированию врожденных пороков либо к внутриутробной гибели.
 Отравления и интоксикации
Отравления и интоксикацииПищевыми продуктами, алкоголем, солями тяжелых металлов, лекарственными препаратами, ядовитыми грибами и другими веществами.
Сгущается кровь за счет потери жидкости вследствие рвоты и поноса, повышается риск образования тромбов, сужаются сосуды, нередко повышается температура тела, нарушается работа органов и систем будущей мамы. Все эти моменты в совокупности уменьшают приток крови к матке. Кроме того, некоторые токсины могут проникать через плаценту — например, при отравлении грибами.
Патология со стороны матки
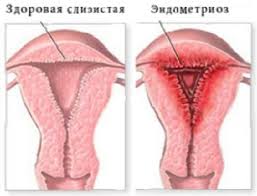 Эндометриоз
ЭндометриозЭндометрий (слизистая оболочка матки) разрастается в мышечном слое матки либо за ее пределами. Имеется нарушение в строении и работе эндометрия. Поэтому не происходит нормального врастания и развития сосудов в образующуюся плаценту при имплантации яйцеклетки.
Подробнее об эндометриозе
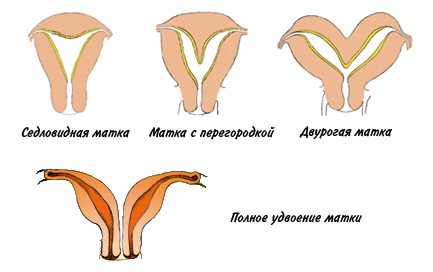
Аномалии строения матки: седловидная или двурогая матка, наличие перегородки, полное удвоение.
В этих случаях плацента может прикрепляться на участке, который хуже снабжается кровью. Также имеется нарушение в процессе врастания сосудов в плаценту. Кроме того, по мере роста плода перерастягиваются стенки матки, что ведет к ухудшению кровотока в матке и плаценте.
Нарушение маточно-плацентарного кровотока
Эти причины приводят к развитию сложного комплекса изменений, срывающих нормальную работу в системе "мать - плацента - плод".
Эклампсия или преэклампсия (гестоз или поздний токсикоз)
Тяжелые состояния, осложняющие течение беременности во втором и третьем триместре. Причины не выяснены до конца, но считается, что имеется генетическая предрасположенность.
У будущей матери повышается артериальное давление, сужаются все сосуды, а в их просвете образуются небольшие тромбы. Нарушения угрожают жизни беременной, поскольку у нее страдает работа всех органов и систем. Такие же изменения происходят и в сосудах плаценты, поэтому она не справляется со своими функциями: дыхательной, питательной, выработки гормонов и другими.
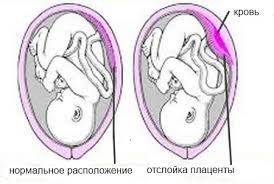 Преждевременная отслойка плаценты
Преждевременная отслойка плацентыЗадолго до родов нарушается целость маточно-плацентарных сосудов.
При частичной отслойке на небольшом участке кровь накапливается между плацентой и стенкой матки, образуется гематома, что обычно не проявляется кровотечением из половых органов. Однако при этом развиваются изменения: нарушается поступление крови, обогащенной кислородом, к плоду. Кроме того, гематома постепенно растет, сдавливая сосуды, и приводя к прекращению их работы на данном участке плаценты. При своевременном лечении отслойка приостанавливается. Далее беременность и роды могут протекать без осложнений.
При нарастании отслойки либо одномоментном отслаивании плаценты на большом участке из половых органов выделяется кровь — развивается кровотечение. Массивное маточное кровотечение при отсутствии своевременной медицинской помощи приводит к гибели не только плода, но и матери.
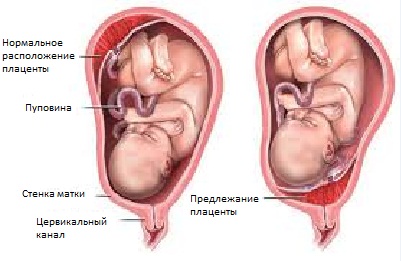 Нарушение прикрепления плаценты — предлежание плаценты
Нарушение прикрепления плаценты — предлежание плацентыВ норме плацента располагается в области дна или тела матки, по задней стенке, с переходом на ее боковые поверхности — места наиболее хорошего кровоснабжения.
При низком расположении или предлежании плацента прикрепляется в нижних отделах матки, нередко частично или полностью перекрывая в нее вход. При таком расположении изначально плацента хуже снабжается кровью, а плод получает меньше питательных веществ и кислорода.
Переношенная беременность или преждевременное старение плаценты
Плацента постепенно отмирает и теряет способность обеспечивать плод всем необходимым.
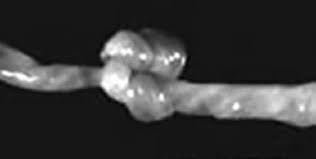 Аномалии пуповины
Аномалии пуповиныНеправильное расположение или перекрут сосудов, нарушение их прикрепления к плаценте, короткая или длинная пуповина, узел пуповины, обвитие пуповины вокруг конечностей или туловища, киста или опухоль пуповины.
На протяжении беременности аномалия может себя не проявлять, но при дополнительной нагрузке во время родов нередко пуповина перетягивается, выпадает или сдавливается. Чаще встречается, если имеется неправильное расположение плода — например, тазовое или поперечное.
Аномалия плаценты (недоразвитие, неправильная форма, дополнительные дольки и другие)
Сосуды плаценты неправильно располагаются и/или имеется их недоразвитие.
Инфаркт плаценты
Происходит отмирание участка плаценты с прекращением в нем кровообращения.
Особенности течения и осложнения настоящей беременности
Угроза преждевременных родов
В большинстве случаев вызвана такими же причинами, что и хроническая внутриутробная гипоксия плода: заболеваниями матери, нарушением маточно-плацентарного кровотока, стрессовыми ситуации и другими факторами.
 Истинный повышенный тонус матки
Истинный повышенный тонус маткиДлительное и частое сокращение мышц матки задолго до предполагаемой даты родов нарушает приток артериальной крови к плоду и вызывает застой венозной. Нарушается газообмен между матерью и плодом.
Многоплодная беременность
Организм матери, а также плацента хуже обеспечивают кислородом и питательными веществами два и более плода.
Маловодие или многоводие
Развиваются в основном из-за тех же повреждающих факторов, что и гипоксия плода. Поэтому в этих случаях сложно отделить первопричину возникающих изменений, ведущих к недостаточности поступления кислорода к плоду.
Заболевания и состояния плода
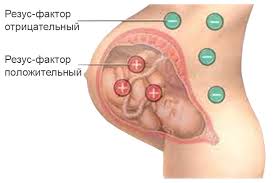 Несовместимость группы крови и/или резус фактора матери и плода
Несовместимость группы крови и/или резус фактора матери и плодаИммунной системой матери вырабатываются антитела (белки), которые проникают через плаценту и разрушают эритроциты плода — а они являются основными переносчиками кислорода к тканям. Заболевание называется гемолитической болезнью плода или новорожденного. Оно приводит к нарушению кровообращения и доставки кислорода к тканям, а также работы большинства органов и систем. Гемолитическая болезнь нередко становится причиной внутриутробной гибели плода.
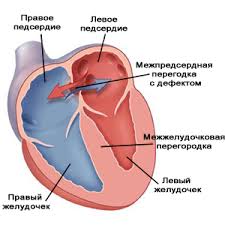 Аномалии развития и/или наследственные заболевания у плода
Аномалии развития и/или наследственные заболевания у плодаВ основном это врожденные пороки развития сердечно-сосудистой системы: дефект перегородки между желудочками и/или предсердиями, отсутствие одного из сердечных клапанов и другие. К органам и тканям плода внутриутробно плохо доставляется кровь, обогащенная кислородом. Также ребенок нередко в момент родов испытывает острую гипоксию, что значительно усугубляет его состояние.
Гипоксия плода во время родов или асфиксия новорожденного
Развивается с момента начала родов и до рождения ребенка, обычно носит острый характер.
Аспирация — попадание в легкие околоплодной жидкости или мекония (первородного стула), что ведет к развитию острой дыхательной недостаточности за счет закупорки дыхательных путей.
Преждевременные роды
У ребенка, рожденного раньше предполагаемой даты, имеется незрелость органов и систем. В первую очередь — легких, которые не раскрываются полностью при первом вдохе, ведя к развитию острой гипоксии.
Нарушения родовой деятельности
Приводят к ухудшению маточно-плацентарного кровообращения:
- Некоординированная родовая деятельность — спастические, беспорядочные и болезненные сокращения мышц матки во время схватки. Раскрытие шейки матки замедлено.
- Слабая родовая деятельность — мышечные сокращения матки не обладают достаточной силой и продолжительностью, промежутки между схватками увеличены, раскрытие шейки замедлено.
- Бурная родовая деятельность — сокращения мышц матки во время схваток или потуг частые и сильные (через 1-2 минуты). Возможны стремительные роды — в течение 1-3 часа, или быстрые — до 5 часов.
- Тетанус матки — мышцы матки напрягаются в момент схватки и не расслабляются, приводя к замедлению или прекращению родов.
Наложение акушерских щипцов, длительное стояние головки плода в родовых путях матери в одной плоскости
За счет сдавливания головки возможно нарушение кровотока, развитие кровоизлияний в головной мозг или полость черепа, повреждение костей черепа.
Виды гипоксии плода
В зависимости от продолжительности воздействия повреждающего фактора развивается:
- Хроническая гипоксия плода — когда в течение длительного времени к тканям плода кислород поступает в недостаточном количестве. Состояние формируется постепенно — например, при заболеваниях со стороны матери, изменениях плаценты.
- Острая гипоксия плода формируется при резком и выраженном ограничении поступления кислорода к плоду. Например, при асфиксии (удушье) во время родов, отслойке плаценты или массивном маточном кровотечении.
В зависимости от степени выраженности клинических проявлений, гипоксия плода бывает:
- Угрожающая. Признаки недостаточности кислорода отсутствуют, но имеется состояние, способное привести к гипоксии — например, переношенная беременность, преждевременное старение плаценты и другие. Проводится профилактика.
- Начавшаяся — возникают признаки недостатка кислорода, что требует проведения лечения.
Гипоксия плода - причины и виды. Профилактика скрытого токсикоза (прегестоза) как причины увеличения веса при беременности. Мнение врача-гинеколога - видео
Степени внутриутробной гипоксии плода
В первом триместре гипоксия развивается редко. Наиболее часто она встречается во втором и третьем триместрах — когда потребность в кислороде у плода возрастает в разы.
Под воздействием повреждающего фактора включаются приспособительные механизмы, которые до определенного времени защищают ткани плода от кислородного голодания. При продолжающейся гипоксии происходит срыв защитных механизмов.
Первая степень — компенсированная
Развивается на начальном этапе гипоксии в ответ на недостаток кислорода:
- Усиливается выработка корой надпочечников кортикостероидов (кортизола) — гормонов, которые повышают частоту сердечных сокращений и тонус сосудов.
- Увеличивается объем циркулирующей крови в сосудах.
- Повышается количество эритроцитов и гемоглобина, обеспечивая быстрый перенос и насыщение тканей кислородом.
Плод начинает интенсивнее двигаться и совершать дыхательные движения при закрытой голосовой щели (тренировочное дыхание). На этом этапе приспособительные способности маточно-плацентарного комплекса справляются с возникшим недостатком кислорода и создают условия для дальнейшего развития плода. При своевременном лечении беременность и роды обычно далее протекают нормально.
Вторая степень — частично компенсированная
Развивается при продолжающейся гипоксии:
- Для обеспечения жизненно важных органов кислородом кровь через шунты перенаправляется в сердце, головной и спинной мозг. При этом остальные органы недополучают кровь, обогащенную кислородом. Тогда появляются участки с недостаточным кровообращением: возникает ишемия в кишечнике, мышцах, почках, легких и других органах. Например, при ишемии кишечника раскрывается анальное отверстие, поэтому из прямой кишки выделяется меконий (первородный кал) в околоплодную жидкость.
- Глюкоза в клетках распадается без кислорода — процесс, при котором образуется молочная кислота и две молекулы АТФ, тогда как в присутствии кислорода — до 38 молекул.
Чем опасно такое преобразование глюкозы? АТФ — универсальный источник энергии для всех процессов в организме. Следовательно, при гипоксии запас энергии в клетке снижается, нарушается обмен веществ в организме, а продукты жизнедеятельности не выводятся. Молочная кислота, накапливаясь, приводит к ацидозу — увеличению кислотности крови и тканей.
На этой стадии защитные возможности маточно-плацентарного комплекса практически исчерпаны. Имеется высокий риск нарушения работы всех органов и систем у плода.
Третья степень гипоксии плода — декомпенсация
Наступает срыв в работе приспособительных механизмов при продолжающейся гипоксии:
- Кора надпочечников истощается: кортизол вырабатывается в незначительном количестве, что ведет к понижению тонуса сосудов и замедлению кровотока. У плода уменьшается частота сердечных сокращений (менее 100-120 уд/мин), возможно нарушение сердечного ритма. Движения ребенка становятся неактивными, затем затихают.
- Нарастающий недостаток кислорода ведет к возникновению мелких кровоизлияний в головном мозге и других органах.
- Развивается ДВС-синдром: нарушается свертываемость крови. В начале в просвете сосудов образуются тромбы, затем кровь разжижается и повышается склонность к кровотечениям.
- Накапливается углекислый газ в крови, раздражающий дыхательный центр плода в головном мозге. Ребенок внутриутробно начинает выполнять дыхательные движения через открытую голосовую щель, что приводит к попаданию в легкие околоплодных вод, слизи, крови или мекония. Кроме того, во время первого вдоха в момент рождения некоторые участки легких у ребенка могут не раскрыться.
- Уменьшается объем циркулирующей крови.
Признаки гипоксии плода
Недостаточное поступление к тканям кислорода не имеет ярких проявлений, но по некоторым симптомам можно заподозрить развитие гипоксии.
Обращается внимание на двигательную активность плода с началом шевелений: примерно с четвертого месяца беременности. На начальной стадии гипоксии шевеления плода усиливаются, на второй и третьей уменьшаются.
Подсчет шевелений плода
У первородящих шевеления появляются после 20 недели беременности, у повторнородящих — после 18 недель. Плод чаще шевелится в вечернее и ночное время. Как это происходит на практике? Ребенок шевелится примерно в течение одной-двух минут (один эпизод) с интервалом один-два часа. То есть учитывается не количество шевелений за один сеанс, а чередование эпизодов с определенным временным промежутком.
В среднем норма — одно-два шевеления в течение часа.
Метод Пирсона
Подсчитывание ведется в течение 12 часов: с 9.00 до 21.00. Фиксируется любое движение плода. Результаты заносятся в специальную таблицу, в которой указывается первое и десятое шевеление. Норма — десять шевелений в течение 12 часов.

Метод Кардиффа
Ведется подсчет в течение 12 часов, но время начала и окончания подсчета будущая мама выбирает самостоятельно. Норма — десять шевелений в течение 12 часов.
Тест Садовски
Подсчет шевелений проводится в вечернее время после приема пищи, в течение двух часов — когда движения плода всегда становятся активнее. Во время подсчета женщине рекомендуется прилечь на левый бок — положение, в котором усиливается двигательная активность ребенка.
Норма — четыре-пять шевелений в течение первого часа, столько же — в течение второго.
Метод рекомендуется применять, если в остальное время суток ребенок не двигается активно.
На заметку!
При отклонении от нормы в сторону увеличения или уменьшения количества шевелений женщине необходимо обратиться к врачу в кратчайшие сроки для проведения дополнительных исследований, а при необходимости — лечения.
Чем опасна гипоксия плода?
При небольшом и непродолжительном недостатке кислорода маточно-плацентарный комплекс справляется с возникшей нагрузкой. В таком случае особого повода беспокоиться нет, так как такое состояние не может навредить здоровью будущего малыша. А вот если налицо выраженная и длительная гипоксия, тогда это серьезный повод "бить тревогу". Дело в том, что при наличии данного рода состояния отмечаются разрушения тканей в жизненно важных органах. В результате о себе дают знать многочисленные нарушения работы органов, нарушается обмен веществ, а также наблюдаются серьезные изменения психического развития.
Воздействие неблагоприятных факторов в первом триместре беременности может привести к гибели плода и выкидышу, возникновению грубых врожденных пороков развития. Например, аномалий кишечника, нервной системы, легких.
Возникновение гипоксии во втором и третьем триместрах приводит к задержке внутриутробного развития плода, поражению внутренних органов и нервной системы. Поэтому ребенок может отставать в умственном и физическом развитии от сверстников, Нередко имеет различные заболевания: ДЦП, нарушения в работе иммунной системы, эпилепсию.
Отзывы