- Что такое рентген шейного отдела позвоночника? Виды рентгенологического исследования шейного отдела позвоночника
- Показания и противопоказания к рентгену шейного отдела позвоночника
- Методика проведения и подготовка к рентгену шейного отдела позвоночника
- Что показывает рентген шейного отдела позвоночника в норме?
- Дистрофические заболевания шейного отдела позвоночника. Остеохондроз, грыжи межпозвоночных дисков на рентгеновском снимке
- Нарушение подвижности позвонков в шейном отделе позвоночника. Нестабильность шейного отдела позвоночника
- Остеохондроз шейного отдела позвоночника. Рентгенологические признаки
- Грыжи межпозвоночных дисков в шейном отделе позвоночника. Диагностика с помощью лучевых методов
- Спондилез шейного отдела позвоночника на рентгене
- Диагностика травм и аномалий шейного отдела позвоночника с помощью рентгеновских методов
- Перелом верхних шейных позвонков на рентгене
- Рентгенодиагностика перелома нижних шейных позвонков
- Вывихи шейных позвонков. Диагностика с помощью рентгена
- Врожденные аномалии шейного отдела позвоночника
- Патологические изгибы шейного отдела позвоночника. Сколиоз, лордоз, кифоз на рентгеновском снимке
- Определение степени деформации позвоночника при сколиозе с помощью рентгенографии
- Диагностика опухолей и воспалительных заболеваний позвоночника с помощью рентгена
- Где сделать рентген шейного отдела позвоночника?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Что показывает рентген шейного отдела позвоночника в норме?
 Рентген шейного отдела позвоночника представляет собой исследование, направленное на изучение состояния костной структуры позвоночного столба. Благодаря данному исследованию можно изучить положение шейного отдела позвоночника, состояние тел и дуг позвонков, размеры межпозвоночных дисков. Рентген позволяет обнаружить опухоли, аномалии, переломы и смещения позвонков и другие состояния.
Рентген шейного отдела позвоночника представляет собой исследование, направленное на изучение состояния костной структуры позвоночного столба. Благодаря данному исследованию можно изучить положение шейного отдела позвоночника, состояние тел и дуг позвонков, размеры межпозвоночных дисков. Рентген позволяет обнаружить опухоли, аномалии, переломы и смещения позвонков и другие состояния.Диагностика в рентгеновском методе заключается в установлении параметров, которые тем или иным образом отличаются от нормальных на рентгеновском снимке. Так, давно известны положения, в которых должны находиться позвонки шейного отдела при сгибании или разгибании шеи, расстояние между ними, соответствующее толщине межпозвоночных дисков. Рентгенодиагностика также учитывает различные варианты анатомии, которые также считаются нормальными и не приводят к заболеваниям.
Стандартный рентгеновский снимок отображает состояние позвонков, их взаимное расположение, а также соотношение с костями черепа. Межпозвоночные диски плохо задерживают рентгеновские лучи, поэтому они оцениваются по косвенным признакам. Рентген шейного отдела также служит для обследования сосудов и нервов шеи, однако для этого используются более совершенные методы лучевой диагностики, среди которых компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
Анатомические особенности шейного отдела позвоночника
Шея – часть организма, обладающая самым обильным кровоснабжением и иннервацией. Шейный отдел позвоночника создает опору для сосудов, нервов и мышц данной области. Именно поэтому шейный отдел является наиболее важным отделом позвоночника. Данный отдел соединяет голову и туловище, позволяет производить разнообразные движения, содержит участок спинного мозга, ответственный за большое количество жизненно важных рефлексов. Шейный отдел позвоночника состоит из семи позвонков, которые имеют отличительные особенности от позвонков других отделов.- Тело. Служит для распределения давления по большей площади. Между телами позвонков находятся межпозвоночные диски.
- Дуга. Дуга расположена сзади от тела, она формирует пространство для спинномозгового канала.
- Поперечные отростки. Находятся слева и справа от дуги позвонка.
- Суставные отростки. Повышают устойчивость позвонков, наряду с телом позвонка создают опору в трех точках.
- Остистый отросток. Он расположен сзади от дуги, служит для прикрепления мышц и продольных связок.
На поперечных отростках шейных позвонков находится отверстие, в котором проходит позвоночная артерия. Она имеет большое значение в питании коры головного мозга. Помимо этого, в пространстве между позвонками выходят корешки спинномозговых нервов, которые относятся к периферической нервной системе. Они осуществляют иннервацию рук и верхней части туловища.
Остистые отростки шейных позвонков наклонены вниз и выражены не очень сильно в сравнении с позвонками других отделов. К ним крепятся продольные мышцы шеи. Однако у седьмого шейного позвонка остистый позвонок является более длинным и хорошо прощупывается, из-за чего он также называется выступающим.
Межпозвоночный диск имеет форму цилиндра и состоит из пульпозного ядра (относительно мягкого), фиброзного кольца и гиалиновых пластинок (более плотных). Пульпозное ядро находится внутри диска, по бокам расположено фиброзное кольцо, а сверху и снизу – гиалиновые пластинки. Границы межпозвоночного диска являются относительно плотными, это в определенно степени служит защитой от грыж межпозвоночного диска.
Рентген шейного отдела позвоночника в норме
Рентген шейного отдела позвоночника выполняется в нескольких проекциях и при разных положениях головы (что носит название функциональных проб). В прямой проекции на рентгеновском снимке видны лишь 4 нижних позвонка, поскольку верхние три закрыты нижней челюстью и зубами. Опознание шейных позвонков по снимку проводится снизу вверх, начиная с седьмого. Седьмой шейный позвонок можно определить по его отличительным чертам от грудных позвонков. К первому грудному позвонку крепится верхняя пара ребер, чего нет у шейных позвонков. Вверх от ребер и первого грудного позвонка следуют шейные позвонки.Для того чтобы увидеть верхние позвонки в прямой проекции, рентген выполняется через открытый рот. В таком положении видно соединение атланта (первого шейного позвонка) и аксиса (второго шейного позвонка), их поперечные отростки, зубовидный отросток второго позвонка. При определенном положении можно исследовать суставное соединение между первым шейным позвонком и затылочной костью.
Рентген в боковой проекции дает более полную информацию, так как на нем видны все семь шейных позвонков. В норме шейный отдел на рентгеновском снимке в боковой проекции имеет выпуклость вперед (так называемый лордоз). При этом тела позвонков имеют наклон около 20 градусов относительно горизонтальной плоскости при вертикальном положении головы.
Межпозвоночные диски на рентгеновском снимке можно оценить лишь косвенно по расстоянию между телами позвонков. Это связано с тем, что их естественная контрастность весьма невелика по сравнению с контрастностью костной ткани. Костная ткань хорошо задерживает рентгеновские лучи, поэтому на снимке они окрашены в белый цвет. Толщина и плотность костной ткани пропорционально влияют на яркость белого оттенка на рентгеновском снимке.
Оценка функций шейного отдела позвоночника с помощью рентгеновского снимка
Шейный отдел позвоночника является первым и наиболее подвижным среди всех его отделов. Его функции совпадают со значением других отделов позвоночника, однако имеют некоторые особенности. Рентгеновские методы очень важны в оценке функциональных состояний, так как многие заболевания можно обнаружить только на рентгеновском снимке.Выделяют следующие функции шейного отдела позвоночника:
- Опорная. Шейные позвонки создают опору для черепа, сохраняя стабильность по вертикальной оси. Для выполнения опорной функции необходима целостность позвонков, что можно проверить по рентгеновскому снимку.
- Двигательная. Разнообразие движений шейного отдела объясняется подвижным сочленением между позвонками. Выполнению данной функции могут мешать искривления позвоночника, сращения позвонков, артроз или дистрофические изменения позвонков.
- Защитная. Позвоночник является защитой для спинного мозга. В непосредственной близости к шейным позвонкам проходят позвоночные артерии, спинномозговые нервы. Только с помощью рентгена позвоночника можно оценить ширину спинномозгового канала, отверстий для артерий. Сдавливание данных структур в результате различных причин может привести к очень тяжелым последствиям для организма.
- Амортизационная. В качестве амортизатора в шейном отделе позвоночника выступают межпозвоночные диски. Они защищают позвонки от трения, однако при различных дистрофических заболеваниях диски разрушаются, из-за чего приходится ограничивать движения головы.
Лимфатические узлы на рентгене шейного отдела позвоночника
Лимфатические узлы в области шеи представлены в большом количестве. Они обладают размерами от 8 мм до 1 см и объединяются в группы. Лимфатические узлы выполняют очень важную функцию - очищают кровь от шлаков, мутантных клеток, вирусов и бактерий. На обычном рентгеновском снимке лимфатические узлы невозможно обнаружить, поскольку они имеют малые размеры, а их контрастность не отличается от мягких тканей. Поэтому лимфатические узлы оценивают с помощью компьютерной или магнитно-резонансной томографии.С помощью томографии можно определить следующие группы лимфатических узлов шеи:
- подбородочные;
- подчелюстные;
- передние шейные лимфатические узлы;
- боковые лимфатические узлы (верхние, средние, нижние);
- глубокие лимфатические узлы;
- заглоточные лимфатические узлы.
Дистрофические заболевания шейного отдела позвоночника. Остеохондроз, грыжи межпозвоночных дисков на рентгеновском снимке
 Позвоночник страдает от повышенных вертикальных нагрузок на протяжении всей нашей жизни. При нарушении минерального обмена, старении, а также при некоторых системных патологиях дают о себе знать дистрофические заболевания позвоночника, среди которых основным является остеохондроз. Рентгеновские методы позволяют точно установить данное заболевание и принять меры для его профилактики и остановки прогрессирования.
Позвоночник страдает от повышенных вертикальных нагрузок на протяжении всей нашей жизни. При нарушении минерального обмена, старении, а также при некоторых системных патологиях дают о себе знать дистрофические заболевания позвоночника, среди которых основным является остеохондроз. Рентгеновские методы позволяют точно установить данное заболевание и принять меры для его профилактики и остановки прогрессирования.Боль в шейном отделе позвоночника – вот основная причина, по которой пациенты с остеохондрозом обращаются за помощью. Она появляется по причине появления грыж межпозвоночного диска, ущемления корешков спинномозговых нервов.
Все это – осложнения остеохондроза, который часто поражает людей в возрасте старше 40 лет. С помощью обычного цифрового метода рентгенографии можно обнаружить достоверные рентгенологические признаки остеохондроза, а также некоторые из его осложнений. В некоторых случаях на основании данных рентгеновских снимков выполняют оперативное лечение межпозвоночных грыж.
Нарушение подвижности позвонков в шейном отделе позвоночника. Нестабильность шейного отдела позвоночника
Подвижность шейного отдела позвоночника исследуется на боковых проекциях с функциональными пробами (сгибание, разгибание шеи). При этом позвонки могут смещаться друг относительно друга и относительно позвоночного столба с довольно большой амплитудой. Существуют достоверные способы оценки подвижности позвонков. Нарушения подвижности шейного сегмента позвоночника могут свидетельствовать о различных заболеваниях, таких как остеохондроз.Выделяют следующие нарушения подвижности шейного отдела позвоночника:
- Гипермобильность. На рентгеновском снимке проявляется сближением тел позвонков более чем на четверть от высоты межпозвоночного диска. При сгибании сближаются передние края тел позвонков, а при разгибании – их задние части. В большинстве случаев она связана с остеохондрозом межпозвоночных дисков.
- Гипомобильность. Такой вид двигательного нарушения характеризуется отсутствием изменения высоты межпозвоночного диска между некоторыми или всеми шейными позвонками. Гипомобильность может быть связана с появлением боли при движениях шеи или с фиброзом межпозвоночного диска.
- Нестабильность. Является самым распространенным нарушением, которое выявляется при рентгене шейного отдела позвоночника. Она проявляется смещением позвонков в сторону, вперед или назад, причем направление смещения не соответствует движению, выполненному шейным отделом позвоночника. Нестабильность позвонков устанавливается при их смещении более 2 – 4 мм.
Остеохондроз шейного отдела позвоночника. Рентгенологические признаки
Остеохондроз – дистрофическое заболевание межпозвоночного диска. Остеохондроз встречается после 40 лет у большого процента населения. Это связано с тем, что человек проводит большую часть жизни в вертикальном положении, из-за чего межпозвоночные диски изнашиваются быстрее, чем у других млекопитающих. Наряду с изменением межпозвоночного диска происходят изменения в костной ткани тел позвонков. Остеохондроз долгое время может протекать бессимптомно, из-за чего очень сложно вовремя диагностировать данное заболевание и принять меры по его профилактике.Остеохондроз характеризуется на рентгеновском снимке следующими признаками:
- сужение пространства между телами позвонков (уменьшение высоты межпозвоночного диска);
- уплотнение кортикальной пластинки позвонков в области, прилегающей к межпозвоночному диску;
- деформация замыкательной пластинки позвонков;
- клиновидная форма межпозвоночного диска;
- смещение тел позвонков (нестабильность);
- уменьшение плотности и наличие зон разрежения в костной ткани тел позвонков.
Грыжи межпозвоночных дисков в шейном отделе позвоночника. Диагностика с помощью лучевых методов
Грыжи межпозвоночного диска представляют собой такие поражения диска, при которых происходит значительное нарушение его наружной оболочки. При повреждении наружной границы диска происходит выход его внутренней, более мягкой части в окружающее пространство. Грыжа межпозвоночного диска может проникать как в тело соседних позвонков, так и за пределы позвоночного столба, в том числе и в спинномозговой канал.Выделяют следующие виды грыж межпозвоночного диска:
- Грыжи Шморля. Характеризуются внедрением пульпозного ядра диска в губчатое вещество тела позвонка. На рентгеновском снимке обнаруживается просветление в теле позвонка, а также уменьшение высоты межпозвоночного диска.
- Задние грыжи. Такие грыжи даже при небольших размерах могут быть причиной неврологических нарушений, так как создают давление на спинной мозг.
- Боковые грыжи. Характеризуются выпадением пульпозного ядра грыжи слева или справа от позвоночного столба. На рентгеновском снимке их можно предположить только по клиновидной деформации межпозвоночного пространства. Могут сдавливать корешки спинномозговых нервов.
- Передние (медиальные) грыжи. Являются наиболее безобидными и реже всего приводят к осложнениям.
Компьютерная томография позволяет определить следующие стадии грыжи межпозвоночного диска:
- I стадия (протрузия). Грыжа выступает за пределы шейного отдела позвоночника на 2 – 3 мм. Такая грыжа проявляется периодическими болями в шее и верхних конечностях.
- II стадия (пролапс). Размер грыжи составляет от 3 до 6 мм. Развиваются нарушения кровообращения. Движения шеи резко ограничены, так как сопровождаются очень сильной болью.
- III стадия (собственно грыжа межпозвоночного диска). Размеры грыжи могут быть от 8 до 15 мм. Нервный корешок спинномозгового нерва пережимается полностью, из-за чего полностью пропадает чувствительность в конечностях.
- IV степень. Изменения нервов становятся необратимыми, а в конечностях появляется мышечная слабость. Общее состояние заметно страдает, вплоть до наступления паралича.
Спондилез шейного отдела позвоночника на рентгене
Спондилез является одной из разновидностей дистрофических поражений шейного отдела позвоночника. Он проявляется в результате изнашивания межпозвоночных дисков, однако отличается от остеохондроза тем, что происходит частичное замещение утраченных тканей костными образованиями. Такое восполнение тканей является довольно эффективной защитной реакцией организма, однако от этого страдают сосуды, нервы, мышечная ткань. В особо тяжелых случаях наступает полное сращение тел позвонков.На рентгеновском снимке спондилезе определяется следующими признаками:
- высота между телами позвонков сохранена или уменьшена незначительно;
- наличие остеофитов (шиповидных образований, подобных кости) на краях тел позвонков.
На рентгеновском снимке выделяют 3 степени спондилеза:
- I степень. По переднему краю тела позвонка обнаруживается небольшое разрастание костной ткани.
- II степень. Костное разрастание имеет клювовидную форму, огибает диск снаружи и направлено в сторону смежного позвонка.
- III степень. Костные разрастания полностью огибают межпозвоночный диск и соединяются друг с другом, что приводит к блокированию движения в шейном отделе.
Диагностика травм и аномалий шейного отдела позвоночника с помощью рентгеновских методов
 Наиболее часто среди всех повреждений шейного отдела позвоночника встречаются его травмы. Это связано с тем, что при падениях и дорожно-транспортных происшествиях данный отдел позвоночника оказывается наименее защищенным. Ввиду анатомических особенностей принято разделять повреждения верхних и нижних позвонков шейного отдела. Рентгенологические методы являются очень достоверными в оценке степени тяжести, наличии осложнений и прогнозе повреждений шейного отдела позвоночника.
Наиболее часто среди всех повреждений шейного отдела позвоночника встречаются его травмы. Это связано с тем, что при падениях и дорожно-транспортных происшествиях данный отдел позвоночника оказывается наименее защищенным. Ввиду анатомических особенностей принято разделять повреждения верхних и нижних позвонков шейного отдела. Рентгенологические методы являются очень достоверными в оценке степени тяжести, наличии осложнений и прогнозе повреждений шейного отдела позвоночника.Среди травм шейного отдела позвоночника выделяют:
- переломы верхних шейных позвонков;
- переломы нижних шейных позвонков;
- вывихи и подвывихи шейных позвонков.
Перелом верхних шейных позвонков на рентгене
Перелом шейного отдела позвоночника является серьезной травмой, поскольку сопровождается серьезным риском повреждения спинного мозга. При этом переломы верхних позвонков являются наиболее опасными. Повреждение нервных структур моментально приводит к нарушению дыхания и сердцебиения. Травма шейного отдела позвоночника наступает вследствие ударов и неестественных сгибаний или разгибаний шеи. Переломы верхних шейных позвонков выделены в особую группу, поскольку они обладают особым анатомическим строением.К переломам верхних шейных позвонков относятся:
- перелом первого шейного позвонка (атланта);
- перелом второго шейного позвонка (аксиса).
Диагностика перелома первого шейного позвонка выполняется с помощью рентгенографии в проекции через открытый рот. При переломе Джефферсона обнаруживается три или четыре линии перелома, разделяющие дугу атланта на 4 – 5 частей. Боковые массы атланта смещаются кнаружи. Компьютерная томография позволяет оценить точное положение всех отломков, а также возможные осложнения со стороны сосудов и нервов.
Перелом второго шейного позвонка происходит чаще всего на уровне зубовидного отростка, который соединяется с атлантом. Из-за того, что линия перелома довольно маленькая, а отломок имеет небольшие размеры, больной может не замечать симптомов перелома долгое время. Однако следует учитывать, что данный отломок при смещении может вызывать различные нарушения – от незначительной потери чувствительности до нарушения двигательной функции.
С помощью рентгена определяются три типа переломов второго шейного позвонка:
- перелом верхушки зубовидного отростка;
- перелом средней, узкой части зуба;
- повреждение основания зубовидного отростка (чаще всего вызывает неврологические нарушения).
Рентгенодиагностика перелома нижних шейных позвонков
К переломам нижних позвонков относятся переломы от третьего до седьмого шейного позвонка. Эти позвонки обладают типичным строением, поэтому для них характерны компрессионные переломы, которые встречаются во всех отделах позвоночного столба. Переломы нижних шейных позвонков также могут привести к негативным последствиям вплоть до летального исхода.Переломы нижних шейных позвонков характеризуются следующими рентгенологическими признаками:
- увеличение расстояния между остистыми отростками (свидетельствует о разрыве межостистых связок);
- клиновидная деформация тела позвонка;
- уплотнение костной структуры позвонка;
- нарушение вертикальной симметрии шейного отдела позвоночного столба (уступообразная деформация, выраженный кифоз).
Для срочной диагностики переломов данного отдела выполняется рентгенография в прямой и боковой проекции. Однако при переломах нижних шейных позвонков врачи чаще рекомендуют выполнять компьютерную томографию. Данный метод позволяет подробно изучить вид повреждения, смещение костных отломков и деформацию костного канала. Невропатологи и нейрохирурги могут выполнить диагностику и лечение только на основе данных компьютерной томографии.
Вывихи шейных позвонков. Диагностика с помощью рентгена
Вывихи шейного отдела позвоночника встречаются реже, чем переломы. Механизм появления вывихов такой же, как и переломов. Вывихи шейных позвонков происходят при движении шеи в амплитуде, превышающей физиологические величины. При вывихе происходит смещение шейных позвонков без нарушения их целостности. Позвонки соединяются между собой тремя суставными поверхностями. При вывихах нарушается соответствие этих поверхностей между верхними и нижними позвонками.Выделяют следующие виды вывихов шейных позвонков по механизму образования:
- Сгибательный вывих. Такой вывих происходит при сгибании шеи. При сгибательном вывихе нарушается целостность всех межпозвоночных суставов, а сам позвонок смещается назад.
- Ротационный вывих. При сильных вынужденных поворотах головы капсула сустава разрывается только на одной стороне, а сам позвонок вращается вокруг собственной оси.
- Нестойкий вывих. Данный вывих имеет тенденцию самостоятельно вправляться благодаря действию связок и мышц, сохраняющих позицию позвонка. На рентгене можно обнаружить незначительное расширение суставной щели.
- Неполный вывих (подвывих). Характеризуется сохранением одного или двух контактов между суставными поверхностями. При этом целостность капсул обычно не нарушена.
- Полный вывих. Данный вывих отличается полным смещением позвонка из оси позвоночного столба, при этом происходит разрыв капсул межпозвонковых суставов.
Врожденные аномалии шейного отдела позвоночника
Врожденные аномалии шейного отдела позвоночника являются довольно частой проблемой. Такие аномалии редко обнаруживаются в детском возрасте, так как не создают угрозы для жизни ребенка. Однако в старшем возрасте они дают о себе знать, могут вызывать головные боли, ограничение подвижности шеи. В некоторых случаях они создают определенный эстетический дефект (укорочение или искривление шеи).С помощью рентгеновских методов выявляют следующие врожденные аномалии шейного отдела позвоночника:
- Разрастание поперечных шейных отростков. Увеличенные поперечные отростки шейных позвонков напоминают короткие ребра, чем объясняется второе название данной аномалии (шейные ребра). «Ребра» могут доходить вплоть до передней стенки грудной клетки – грудины. Данная аномалия встречается у седьмого и шестого позвонка. Аномалия характеризуется лишь изменением прикрепления мышц шеи.
- Аномалия Киммерли. Данная аномалия заключается в формировании костного кольца в первом шейном позвонке вокруг позвоночной артерии. Сдавливание позвоночной артерии может вызывать головную боль, шум в ушах, повышение внутричерепного давления. Данную аномалию можно обнаружить только с помощью рентгенографии шейного отдела в боковой проекции.
- Сращение атланта с затылочной костью. При данной аномалии практически неизбежно происходит сдавливание черепных нервов. Это сопровождается невритом лицевого нерва, нарушением слуха, вкусового восприятия и другими симптомами.
- Сращение шейных позвонков. Также называется блокированием шейных позвонков. Чаще всего встречается между вторым и третьим шейными позвонками. При данной патологии шея визуально кажется короткой, что исправляется путем специального вытяжения с детского возраста.
Патологические изгибы шейного отдела позвоночника. Сколиоз, лордоз, кифоз на рентгеновском снимке
Шейный отдел позвоночника испытывает нагрузку, преобладающую по вертикальному направлению. Механизм, который позволяет в некоторой степени амортизировать и снизить данную нагрузку, проявляется в физиологическом изгибе шейного отдела кпереди. Такой физиологический изгиб носит название лордоза. Однако из-за неправильной осанки, сниженной физической активности, особенно в детском возрасте, организм привыкает к иным нагрузкам в данном отделе, из-за чего появляются патологические изгибы.К патологическим изгибам шейного отдела позвоночника относят следующие состояния:
- сколиоз – изгиб влево или вправо;
- кифоз – изгиб назад;
- патологический лордоз – чрезмерный изгиб вперед.
Кифоз (выпуклость позвоночника кзади) приводит к сутулости и визуальному уменьшению роста. К кифозу приводит плохая осанка, рахит, воспалительные заболевания позвоночника. Огромную роль играет вынужденное положение тела, длительное положение ребенка в сидячем положении. Для диагностики кифоза выполняется рентген в боковой проекции в максимальном разгибании. При этом тела позвонков смещены назад относительно своего нормального положения.
Шейный кифоз часто встречается у пожилых людей. Он встречается в сочетании с изменением всех отделов позвоночного столба, из-за чего носит название «старческой спины». В таком возрасте на рентгеновском снимке обнаруживаются различные дистрофические процессы, такие как остеохондроз, грыжи межпозвоночного диска.
Определение степени деформации позвоночника при сколиозе с помощью рентгенографии
Сколиоз диагностируется довольно точно с помощью рентгена. При осмотре шеи и спины не всегда можно заметить данное заболевание, особенно при небольшом искривлении позвоночника. Однако рентгеновское исследование позволяет с высокой точностью установить степень искривления позвоночника. Основанием для степени тяжести сколиоза служит положение позвонков относительно друг друга и вертикальной оси позвоночника.Существуют следующие формы сколиоза:
- C-образный – характеризуется одним искривлением в шейном отделе;
- S-образный – характеризуется двумя искривлениями относительно вертикали, одно из которых расположено в шейном отделе;
- Z-образный – характеризуется тремя искривлениями по всему протяжению позвоночного столба.
Сколиоз делится на следующие степени, в зависимости от угла Кобба:
- I степень – угол составляет менее 10 градусов;
- II степень – величина угла находится в пределах от 10 до 25 градусов;
- III степень – угол заключен в пределах 25 – 40 градусов;
- IV степень – угол Кобба составляет более 40 градусов.
Диагностика опухолей и воспалительных заболеваний позвоночника с помощью рентгена
 Несмотря на то, что опухоли и воспалительные поражения позвоночника встречаются реже, чем другие заболевания, их диагностике определено особое место. Это связано с тем, что их выявление обычно происходит на довольно позднем этапе, что приводит к сложностям в лечении данных заболеваний. Рентгенологическая картина данных групп заболеваний отличается разнообразием. Это зависит, в первую очередь, от клеточных компонентов опухоли или от инфекционных агентов, которые вызывают воспаление костей позвоночника.
Несмотря на то, что опухоли и воспалительные поражения позвоночника встречаются реже, чем другие заболевания, их диагностике определено особое место. Это связано с тем, что их выявление обычно происходит на довольно позднем этапе, что приводит к сложностям в лечении данных заболеваний. Рентгенологическая картина данных групп заболеваний отличается разнообразием. Это зависит, в первую очередь, от клеточных компонентов опухоли или от инфекционных агентов, которые вызывают воспаление костей позвоночника.Опухоли, как и воспалительные поражения позвоночника, характеризуются уменьшением плотности костной ткани, из-за чего в ней появляются разрежения (просветления). Помимо этого происходит увеличение шейных лимфатических узлов. Крупные очаги просветления можно обнаружить с помощью цифровой рентгенографии, однако, для того чтобы с точностью отличить опухоли от абсцессов, необходимо провести компьютерную томографию.
Рентгенологическая картина опухолей шейного отдела позвоночника
Опухоли в шейном отделе позвоночника возникают довольно редко. Однако метастазирование злокачественных опухолей в данный отдел встречается с высокой частотой. Существует большое разнообразие опухолей как доброкачественных, так и злокачественных, состоящих из различных клеток. От состава опухолей во много зависит их рентгенологическая картина.Доброкачественные опухоли шейного отдела позвоночника могут развиваться из следующих типов тканей:
- Костная опухоль (остеома). Такие опухоли растут медленно, дают о себе знать только спустя долгие годы. На рентгене остеома выглядит как участок высокой плотности округлой формы с четкими границами.
- Хрящевая опухоль (хондрома, остеобластокластома). Напоминают костные опухоли, однако их плотность меньше, поэтому на рентгене они оставляют менее контрастную тень.
- Сосудистая опухоль (гемангиома). Представляет собой скопление сосудов, образованное в результате аномального расположения эмбриональных тканей. Гемангиома создает определенный риск кровотечений. На рентгене гемангиома характеризуется просветлением с четкими границами и довольно постоянным размером в течение жизни.
- Нервная опухоль (нейрофиброма, невринома). Данные опухоли развиваются из оболочек нервов, проходящих рядом с позвоночником. Они представляют собой крупные узлы неправильной формы и создают непостоянные боли, отдающие в верхнюю часть туловища и верхние конечности.
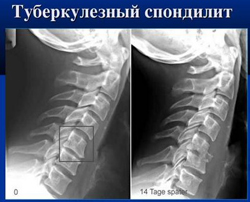
Воспалительные заболевания шейного отдела позвоночника (спондилит) на рентгеновском снимке. Туберкулезный спондилит
Спондилит – воспалительное заболевание позвоночного столба, которое развивается в результате попадания инфекции. Несмотря на то, что позвоночный столб находится довольно глубоко и хорошо защищен естественными барьерами, бактерии могут попадать в кость контактным или гематогенным путем (через кровь). Размножение бактерий в позвонках приводит к их разрушению, деформации позвоночника, а впоследствии – поражению нервов и спинного мозга.В зависимости от инфекционного агента спондилит может быть следующих типов:
- актиномикотический;
- туберкулезный;
- бруцеллезный;
- стафилококковый (неспецифический);
- асептический (воспаление, развивающееся в результате травм при отсутствии микроорганизмов).
Шейный отдел позвоночника чаще всего поражается именно туберкулезным спондилитом. Это заболевание является вторичным проявлением туберкулеза, причем первичный очаг с наибольшей вероятностью находится в легких. Признаки туберкулезного спондилита совпадают с типичным описанием спондилита, однако существуют некоторые специфические отличия. Одним из них является повышение прозрачности костной ткани – своеобразная форма остеопороза. Туберкулезный спондилит также сопровождается образованием абсцессов в непосредственной близости от позвоночника. Абсцессы на рентгене имеют вид интенсивной двояковыпуклой тени. Они могут содержать включения солей кальция, в результате чего их тень становится более контрастной.
Остеопороз шейного отдела позвоночника. Рентгенологические признаки
Остеопороз – системное заболевание костной ткани, которое проявляется в нарушении ее минерализации. Это приводит к нарушению прочности, деформации и повышенному риску переломов позвонков. Остеопороз отличается от других дистрофических заболеваний тем, что не приводит к неврологическим симптомам, так как не вызывает сдавливания нервных корешков (в отличие от остеохондроза). Диагноз остеопороза ставится только на основе рентгеновского снимка. Из всего скелета человека позвоночник чаще всего подвергается остеопорозу.Рентгенологически остеопороз проявляется следующими признаками:
- снижение контрастности рентгенологической тени;
- истончение кортикального слоя;
- подчеркнутость замыкательных пластинок, из-за чего позвонок кажется очерченным или погруженным в рамку;
- клиновидные деформации (передняя или задняя) позвонков, приобретение ими формы рыбьих позвонков;
- в поздней стадии – уменьшение высоты тел позвонков.
- I степень. Незначительное уменьшение контрастности тел позвонков, уменьшение количества костных перегородок (трабекул) в телах позвонков.
- II степень. Отчетливое выделение замыкательных пластинок, отсутствие костных трабекул в телах позвонков.
- III степень. Продавливание центральных частей позвонков, одиночные клиновидные деформации позвонков.
- IV степень. Выраженная деминерализация, множественные деформации позвонков, уменьшение их высоты.
Плотность кости может быть оценена с помощью денситометрии. При данном заболевании также проводится анализ минерального состава плазмы крови. Лечение остеопороза комплексное, так как требует восстановления гормонального равновесия, рационального питания и умеренных физических нагрузок.
Где сделать рентген шейного отдела позвоночника?
 Рентген шейного отдела позвоночника выполняется в медицинских учреждениях различного профиля. Чаще всего данную процедуру можно выполнить в диагностических центрах, больницах скорой помощи, травматологических и неврологических стационарах. Рентген шейного отдела позвоночника проводится также и в частных медицинских центрах. Рекомендуется выполнять рентген шейного отдела позвоночника на цифровых рентгеновских установках, которые обладают минимальным уровнем облучения. Цены на данную услугу могут отличаться в разных городах Российской Федерации.
Рентген шейного отдела позвоночника выполняется в медицинских учреждениях различного профиля. Чаще всего данную процедуру можно выполнить в диагностических центрах, больницах скорой помощи, травматологических и неврологических стационарах. Рентген шейного отдела позвоночника проводится также и в частных медицинских центрах. Рекомендуется выполнять рентген шейного отдела позвоночника на цифровых рентгеновских установках, которые обладают минимальным уровнем облучения. Цены на данную услугу могут отличаться в разных городах Российской Федерации.Записаться на рентген шейного отдела позвоночника
Чтобы записаться на прием к врачу или диагностику, Вам достаточно позвонить по единому номеру телефона
Оператор Вас выслушает и перенаправит звонок в нужную клинику, либо примет заказ на запись к необходимому Вам специалисту.