
- Диагностика глазных болезней. Какие симптомы болезней глаз помогают правильно установить причины патологии
- Лечение болезней глаз
- Как можно лечить глазные болезни у людей? Лечение болезней глаз народными средствами и методами официальной медицины (хирургический, физиотерапевтический, медикаментозный)
- Какие бывают препараты для лечения глазных болезней
- Препараты для лечения глазных болезней: правила применения
- Приборы для лечения глазных болезней
- Лечение глазных болезней народными средствами (мёд, бобровая струя и т.д.)
- Детские глазные болезни: симптомы и лечение
- Самые распространенные детские болезни глаз
- Как современная медицина диагностирует и лечит глазные болезни у детей
- Болезни глаз у новорожденных детей. Дакриоцистит как самая распространенная глазная болезнь новорожденных: симптомы и лечение
- Болезни глаз у недоношенных детей. Ретинопатия (патология сетчатки глаза) недоношненных: причины, симптомы, лечение
- Что делать при дакриоцистите у ребёнка - видео
- Профилактика глазных болезней у взрослых и детей
- Профилактика глазных болезней - видео
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Диагностика глазных болезней. Какие симптомы болезней глаз помогают правильно установить причины патологии
Признаки болезни глаз, выявляемые при традиционном консультативном осмотре
Диагностика глазных болезней, как и любых других патологий, начинается со сбора жалоб пациента. Существуют определенные сочетания симптомов, которые позволяют поставить предварительный диагноз болезни глаз исходя исключительно из жалоб пациента. Так, к примеру, сочетание таких симптомов как утреннее склеивание век, обильное отделяемое из конъюнктивальной полости и покраснение глаза без снижения его функции свидетельствуют об остром конъюнктивите. Для поражения роговицы характерна триада симптомов – сильное слезотечение, болезненный спазм век и светобоязнь.Однако во многих случаях подобного рода сочетания также неспецифичны, как и отдельные симптомы. В частности, жалобы на затуманивание полей зрения в сочетании с постепенным безболезненным снижением зрительной функции могут свидетельствовать о таких разных по своей природе заболеваниях, как катаракта, открытоугольная глаукома, атрофия зрительного нерва и др.
Поэтому диагностический поиск при болезнях глаза может быть достаточно трудным и требовать использования специальной аппаратуры. Чтобы сэкономить время, деньги и нервы, пациенту лучше подготовиться к посещению офтальмолога, приготовив ответы на наиболее популярные вопросы, такие как:
1. Когда впервые появились симптомы болезни глаз (в тех случаях, когда патология развивается постепенно, нередко не так просто вспомнить первые незначительные симптомы – быстро появляющаяся усталость глаз, мушки перед глазами, склеивание век по утрам и т.п.);
2. Какие меры предпринимались по устранению неприятных симптомов, и наблюдалось ли улучшение;
3. Страдал ли кто-либо из родственников от глазных болезней или заболеваний, связанных с глазами (гипертоническая болезнь, атеросклероз, сахарный диабет, повышенная функция щитовидной железы и т.п.);
4. Не связана ли работа пациента с профессиональными вредностями по зрению;
5. Какие глазные болезни и операции на глазу были перенесены.
После детального сбора информации врач-офтальмолог переходит к осмотру пациента. Осмотр начинают со здорового глаза. В тех случаях, когда патологическим процессом поражены оба глаза, традиционно начинают с правого.
Врач обращает внимание на подвижность глаз, состояние глазной щели, положение век, затем, слегка оттянув нижнее веко, осматривает слизистую оболочку конъюнктивальной полости.
Стандартный осмотр, направленный на выявление глазных болезней, проводится при дневном освещении. Консультация у офтальмолога, как правило, включает известную всем процедуру определения остроты зрения при помощи специальных таблиц (таблица Головина-Сивцева или детские визометрические таблицы). В случае необходимости назначают более сложные методы обследования.
Какие методы используют офтальмологи, устанавливая диагнозы глазных болезней
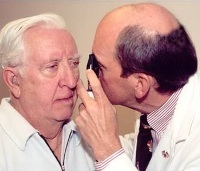 Большинство пациентов после прохождения традиционного осмотра-консультирования у офтальмолога получают лишь предварительные диагнозы глазных болезней, для уточнения которых необходимо провести те или иные дополнительные методы обследования, в частности:
Большинство пациентов после прохождения традиционного осмотра-консультирования у офтальмолога получают лишь предварительные диагнозы глазных болезней, для уточнения которых необходимо провести те или иные дополнительные методы обследования, в частности:- биомикроскопия (исследование оптических сред тканей глаза, таких как роговица, радужка, передняя камера глаза, стекловидное тело, при помощи щелевой лампы);
- гониоскопия (обследование угла передней камеры глаза, образованного внутренней поверхностью роговицы и наружной поверхностью радужки и реснитчатого тела);
- исследование внутриглазного давления;
- оценка чувствительности роговицы (проводится "дедовским" способом путем осторожного касания ватного тампона к поверхности оболочки, покрывающей зрачок, в центре и четырех местах по периферии);
- конифокальная прижизненная микроскопия роговицы (исследование тканей роговицы с помощью специально приспособленного микроскопа);
- исследования слезопродукции и слезоотведения, с помощью которых определяют равномерность распределения слезы, суммарное количество продукции слезной жидкости, проходимость слезоотводящих путей;
- диафаноскопия и трасиллюминация глаза (широко используемая при проникающих ранениях и опухолевых процессах глаза оценка состояния внутренних структур и оболочек глазного яблока при помощи диафаноскопов, направляющих свет через склеру (диафаноскопия) или роговицу (трансиллюминация глаза));
- офтальмоскопия (стандартный метод объективного обследования глазного дна);
- исследование центрального и периферического полей зрения (изучение светочувствительности сетчатки глаза путем установления границ полей зрения и определения полноценности видения (отсутствие/наличие слепых пятен в поле зрения));
- изучение цветового зрения, которое проводится при помощи специального прибора аномалоскопа, или/и специальных цветовых таблиц и тестов;
- оценка бинокулярного зрения (содружественной работы глаз), которое используется при профессиональном отборе (летчики, водители и др.), плановых осмотрах, а также при патологии глазодвигательного аппарата (косоглазие, профессиональная офтальмопатия и др.);
- ультразвуковое исследование глаза;
- флуоресцентная ангиография глазного дня, позволяющая детально обследовать состояние сосудистой оболочки глаза при помощи введения в кровь специального вещества флуоресцеина;
- оптическая когерентная томография (ОКТ) – современный способ исследования оптических структур глаза, позволяющий получить информацию на микроскопическом уровне;
- гейдельбергская ретинальная томография, использующая лазерное сканирование для получения сверхточной информации о состоянии диска зрительного нерва и сетчатки в целом;
- лазерная поляриметрия – новейший способ объективного исследования состояния головки зрительного нерва;
- электрофизиологические методы, представляющие собой изучение деятельности зрительного анализатора на основе изменений биоэлектрических потенциалов, возникающих в клетках коры головного мозга в ответ на световую стимуляцию сетчатки глаза.
Лечение болезней глаз

Как можно лечить глазные болезни у людей?
Лечение болезней глаз народными средствами и методами
официальной медицины (хирургический,
физиотерапевтический, медикаментозный)
Основными методами официальной медицины являются хирургический и консервативный. Как правило, к оперативному вмешательству прибегают в тех случаях, когда получить надежный и устойчивый результат при помощи консервативной терапии невозможно.Преимущественно хирургическим методом исцеляют врожденные пороки развития глаза, исправляют возрастные изменения (операция по замене хрусталика при катаракте, оперативное лечение старческого птоза, заворота и выворота век), восстанавливают нормальную циркуляцию внутриглазной жидкости при глаукоме, ликвидируют многие злокачественные опухоли и др.
Однако большинство болезней глаз можно и нужно лечить, не прибегая к помощи скальпеля. Так что необходимость операции во многих случаях свидетельствует о несвоевременном вмешательстве или неадекватном лечении патологии (инфекционные болезни глаз, "глазные" осложнения сахарного диабета и др.).
Основными методами консервативного лечения глазных болезней являются медикаментозный и физиотерапевтический. Под медикаментозным методом понимают лечение глазных болезней при помощи медицинских препаратов местного (специальные глазные капли и мази) и, значительно реже, общего действия (препараты для приема внутрь и инъекционные средства). Физиотерапевтическое лечение представляет собой борьбу с недугом при помощи физических факторов (тепло, электрический ток, магнитное поле и др.).
Современная медицина допускает и приветствует использование так называемых народных средств (бобровая струя, мед и др.) в комплексном лечении глазных болезней. Однако применять их следует по рекомендации и под наблюдением лечащего врача-офтальмолога.
Какие бывают препараты для лечения глазных болезней
 Все препараты для лечения глазных болезней по своему назначению и принципу действия подразделяются на семь больших групп.
Все препараты для лечения глазных болезней по своему назначению и принципу действия подразделяются на семь больших групп.Противоинфекционные лекарственные средства используются для лечения воспалительных процессов, вызванных воздействием микроорганизмов. Эта большая группа препаратов включает следующие виды лекарственных средств:
- Антисептики или обеззараживающие вещества представляют собой лекарственные средства, не проникающие во внутренние слои кожи и слизистой оболочки, однако оказывающие мощное местное противоинфекционное и противовоспалительное воздействие. Наиболее популярными являются глазные капли Витабакт, комбинированные препараты, содержащие борную кислоту, соли серебра и др.;
- Антибиотики – вещества биологического происхождения, а также их синтетические аналоги, обладающие выраженным противомикробным действием. Для лечения инфекционных глазных болезней наиболее часто используются антибиотики из группы хлорамфеникола (глазные капли левомицетин 0.25%), аминогликозидов (глазные капли тобрамицин (Тобрекс)) и новейшие антибиотики широкого действия фторхинолоны (глазные капли Ципромед (ципрофлоксацин)).
- Сульфаниламиды являются одной из групп химиотерапевтических препаратов, которая эффективна против большинства видов бактериальной инфекции. В офтальмологической практике сульфаниламиды представлены таким широко известным препаратом как глазные капли Альбуцид (сульфацил натрия).
- В качестве противогрибковых препаратов для лечения глазных болезней, как правило, используют лекарственные средства, предназначенные для приема внутрь (таблетки Нистатин и др.).
- Антивирусные препараты, используемые для лечения болезней глаз, подразделяются на противовирусные химиотерапевтические средства, непосредственно ликвидирующие вирусы (к примеру, 3% мазь Ацикловир) и иммунные препараты, активизирующие защитные силы организма (препарат для внутримышечных инъекций Циклоферон).
Противовоспалительные препараты, как правило, используются для лечения воспалительных болезней глаз неинфекционного происхождения. Возможно также применение лекарственных средств данной группы при затяжных инфекциях в комплексе с противоинфекционной терапией.
При этом различают стероидные противовоспалительные средства, к примеру, капли дексаметазона, и нестероидные противовоспалительные препараты, такие как глазные капли, содержащие 0.1% раствор диклофенака натрия.
Кроме того, существуют комбинированные препараты с противоинфекционным и противоспалительным действием. К такого рода лекарственным средствам относятся капли Софрадекс, Тобрадекс и Макситрол, с успехом используемые при инфекционно-воспалительных болезнях глаз с аллергическим компонентом.
Противоаллергические препараты предназначены для лечения глазных болезней аллергического происхождения и включают медикаменты нескольких групп. Прежде всего, это так называемые мембраностабилизирующие лекарственные средства, которые препятствуют выделению медиаторов воспаления из тучных клеток, ответственных за развитие аллергического процесса (глазные капли Лекролин и Кетатифен).
Антигистаминные препараты, такие как глазные капли Аллергодил (родственник известного всем димедрола) блокируют уже выделившийся основной медиатор воспаления гистамин, препятствуя дальнейшему развитию аллергического процесса.
И, наконец, для лечения аллергических глазных болезней используются сосудосуживающие капли, устраняющие такие неприятные симптомы аллергии как покраснение глаз, боль, отек и слезотечение. Один из наиболее популярных препаратов – глазные капли Визин.
Противоглаукомные препараты применяются для снижения глазного давления. По механизму действия данные лекарственные средства подразделяются на препараты, улучшающие отток внутриглазной жидкости (глазные капли Пилокарпин, Ксалатан и Траватан), и медикаменты, снижающие ее продукцию (глазные капли Тимолол и Бетаксолол).
Кроме того, различают лекарственные средства сочетанного действия (к примеру, глазные капли Трусопт, действующее вещество которых одновременно улучшает отток внутриглазной жидкости и уменьшает ее продукцию) и комбинированные препараты, содержащие два действующих вещества из разных групп (глазные капли Фотил, содержащие пилокарпин и тимолол).
Препараты, используемые для лечения катаракты, включают лекарственные средства, которые препятствуют развитию помутнения хрусталика, улучшая обменные процессы и способствуя рассасыванию уже сформировавшихся очагов (глазные капли Квинакс и Офтан Катахром).
Препараты, расширяющие зрачок (мидриатики) используются во время диагностических процедур и оперативных вмешательств, а также для комплексного лечения глазных болезней, сопровождающихся воспалительными процессами в передней камере глаза, то есть в пространстве между внутренней поверхностью роговицы и наружной поверхностью хрусталика (мидриатики, расширяя зрачок, предохраняют от образования патологических сращений – синехий).
Препараты, используемые для диагностики глазных болезней (к примеру, контрастное вещество флуоресцеин), а также лекарственные средства для оперативных вмешательств (в частности, обезболивающие глазные капли или местные анестетики).
Кроме описанных выше традиционных групп медицинских препаратов для лечения глазных болезней в офтальмологии широко используются медикаменты из разных групп, не вошедших в общепризнанную классификацию, такие, к примеру, как "искусственные слезы" (увлажняющие глазные капли Систейн и Хило Комод), "витаминные" капли для улучшения питания глаз (глазные капли Таурин) и др.
Препараты для лечения глазных болезней: правила применения
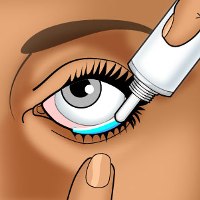 Наиболее популярными лекарственными формами, используемыми для лечения глазных болезней, являются капли и мази. Дело в том, что преимущественное большинство действующих ингредиентов глазных капель и мазей проникает внутрь органа зрения через роговую оболочку. Так что врачи отдают предпочтение "местным" препаратам, воздействующим на все оболочки глаза и не оказывающим общего влияния на организм.
Наиболее популярными лекарственными формами, используемыми для лечения глазных болезней, являются капли и мази. Дело в том, что преимущественное большинство действующих ингредиентов глазных капель и мазей проникает внутрь органа зрения через роговую оболочку. Так что врачи отдают предпочтение "местным" препаратам, воздействующим на все оболочки глаза и не оказывающим общего влияния на организм.Однако необходимо учитывать, что определенная доля действующих веществ мазей и капель попадает в общее кровяное русло через мелкие сосуды слизистых оболочек и радужки. Поэтому при использовании офтальмологических медикаментов "местного" действия следует тщательно ознакомиться с инструкцией, а при появлении неприятных побочных эффектов обратиться за помощью к специалисту.
Следует отметить, что объем конъюнктивальной полости позволяет закапать одновременно не более 1 капли жидкости и ввести не более 1 см мази. Поэтому не следует ожидать повышения эффекта при однократном введении большого количества лекарственного вещества – излишки препарата просто выдавятся из полости конъюнктивы.
В тех случаях, когда лечение болезней глаз требует приема нескольких видов капель, препараты необходимо принимать с интервалом в 15 минут. Это время необходимое для полного всасывания действующего вещества с поверхности конъюнктивы во внутренние ткани органа зрения.
Срок действия одной капли препарата во многом зависит от носителя. Наиболее короткий период эффективности имеют водные растворы, наиболее длительный – гелевые. Поэтому интервал между закапыванием глазных капель на гелевой основе всегда будет больше.
Кроме того, частота введения глазных капель зависит от вида болезни глаз. Так, к примеру, при острых инфекционных процессах глазные капли нередко приходится закапывать 8-12 раз в день, а при хронических инфекционных глазных болезнях и глаукоме всего 1-3 раза.
Срок годности капель, используемых для лечения глазных болезней, зависит от способа их производства. Дело в том, что в состав капель фабричного производства входят специальные вещества – консерваторы и антисептики, так что период хранения таких препаратов в закрытой упаковке составляет два года, а после раскупоривания пузырька – один месяц. Глазные капли, приготовленные в аптеке, консервирующих веществ не содержат, поэтому из можно сберегать всего лишь 7 дней в закупоренном состоянии и 3 дня после начала использования препарата.
Глазные мази имеют срок хранения около 3 лет, стандартно их закладывают за нижнее веко в конъюнктивальную полость с частотой 1-2 раза в день.
Приборы для лечения глазных болезней
Физиотерапевтический метод лечения глазных болезней использует для борьбы с недугом приборы, с помощью которых орган зрения подвергается воздействию различных физических и физико-химических факторов, таких как:1. Разные виды электрического тока:
- постоянный ток низкого напряжения (гальванизация);
- импульсные токи низкого напряжения (диадинамометрия, электростимуляция);
- электрические поля высокого напряжения (УВЧ-терапия);
- воздействие переменным магнитным полем (низкочастотная магнитотерапия);
- электрорефлексотерапия.
- лекарственный электрофорез (введение медикаментов под воздействием постоянного электрического тока);
- магнитофорез (введение лекарственных средств под воздействием низкочастотного магнитного поля).
4. Квантовая терапия (воздействие на орган зрения квантов света);
5. Фонофорез (введение лекарственных веществ под воздействием акустических колебаний ультравысокой частоты (ультразвук)).
Принцип действия приборов для лечения глазных болезней заключается в подаче к органу зрения энергии (электрической, лазерной, энергии ультразвука), которая поглощается тканями и трансформируется в биологическую энергию, способную ликвидировать патологию.
Особенно эффективны приборы для лечения глазных болезней, сочетающие воздействие физических и химических факторов (электрического тока, магнитного поля или ультразвука и лекарственных препаратов).
Каждый вид физиотерапии имеет свои показания и противопоказания, в некоторых случаях возможно появление неприятных побочных эффектов, поэтому приборы для лечения глазных болезней должны использоваться в стенах медицинских учреждений, по рекомендации и под наблюдением врачей.
Лечение глазных болезней народными средствами (мёд, бобровая струя и т.д.)
 Сегодня очень популярны народные способы лечения заболеваний вообще и глазных болезней в частности. Одним из древних народных методов является лечение при помощи бобровой струи, которая представляет собой водный или спиртовой экстракт из предстательной железы бобра, приготовленный специальным "секретным" способом.
Сегодня очень популярны народные способы лечения заболеваний вообще и глазных болезней в частности. Одним из древних народных методов является лечение при помощи бобровой струи, которая представляет собой водный или спиртовой экстракт из предстательной железы бобра, приготовленный специальным "секретным" способом.Следует отметить, что целебные свойства бобровой струи были известны с древних времен. Бобровую струю успешно применяли для скорейшего заживления ран, при отравлениях (в том числе и алкогольных), при "женских" и "мужских" болезнях, при заболеваниях легких, а также как омолаживающее и тонизирующее средство.
В офтальмологической практике народные целители используют бобровую струю при таких глазных болезнях как хронических конъюнктивит, травматические поражения глаза, старческое помутнение хрусталика и другие виды катаракт. При этом применяют водные экстракты бобровой струи и закапывают пораженный глаз по 1 капле 1-2 раза в день.
Мед является одним из наиболее популярных препаратов в народной медицине. В отличие от бобровой струи, это средство доступно всем, а качество препарата проверить несравненно легче.
Лечение глазных болезней медом весьма эффективно в случае хронических конъюнктивитов, а также при быстрой утомляемости глаз. Лекарственную форму можно легко приготовить самостоятельно, разбавив натуральный пчелиный мед горячей кипяченой водой (45 градусов по Цельсию) в соотношении 1:2 (на одну часть меда две части воды). Затем необходимо прикладывать теплые примочки из полученного раствора 2-3 раза в день до полного исчезновения признаков болезней глаз.
Следует отметить, что лечение глазных болезней народными средствами следует проводить в комплексе с другими терапевтическими мероприятиями после предварительной консультации с лечащим врачом-офтальмологом.
Детские глазные болезни: симптомы и лечение
Самые распространенные детские болезни глаз
Согласно статистическим данным болезни глаз являются достаточно распространенной патологией и занимают в структуре общей заболеваемости детей 15%.При этом наиболее распространенными глазными болезнями у детей являются инфекционно-воспалительные поражения конъюнктивы и придатков глаза (век и слезного аппарата), которые составляют около 50% от всех случаев детских глазных болезней.
Высокая частота конъюнктивитов, блефаритов и дакриоциститов у детей связана с целым рядом факторов, таких как с несовершенство детской иммунной системы, физиологические особенности строения и функционирования слизистой оболочки органа зрения и придатков глаза, частое нарушение маленькими детьми правил гигиены и др.
Второе место по распространенности среди детских глазных болезней составляют нарушения рефракции (дальнозоркость, близорукость и астигматизм), сопровождающиеся снижением зрения. Такого рода нарушения составляют около 20% в общей структуре детских глазных болезней.
Около 10% обращений к детскому офтальмологу составляют травмы органа зрения, которые бывают различной тяжести, от ушиба глазного яблока с кровоизлиянием в конъюнктиву до несовместимых с сохранением органа зрения повреждений. Именно травматические повреждения занимают второе место среди причин абсолютной слепоты у детей (после врожденных пороков развития).
Социально значимой болезнью глаз у детей является также косоглазие, занимающее около 3% в общей структуре детских глазных болезней.
Как современная медицина диагностирует и лечит глазные болезни у детей
Диагностика глазных болезней у маленьких детей представляет собой значительные трудности вследствие лабильности центральной нервной системы, физиологически сниженной функции внимания, отсутствия возможности длительной фиксации взгляда на каком-либо конкретном предмете.Современная медицина обладает могучим потенциалом для проведения диагностического поиска. Новейшая аппаратура позволяет с легкостью поставить точный диагноз любого заболевания.
Однако, чтобы сократить список необходимых процедур и сэкономить для время, необходимое для лечения, диагностику глазных болезней у детей всегда начинают с добрых старых рутинных методов сбора информации о наличии тревожащих родителей симптомов, о наследственной отягощенности, а также об истории жизни малыша, особенностях его развития и т.д.
Некоторые глазные болезни, такие как врожденные пороки развития и наследственная ретинобластома, диагностируют, как правило, уже на первом году жизни. Следует отметить, что своевременно поставленный диагноз может сохранить ребенку зрительную функцию (врожденная глаукома, врожденная катаракта) или даже спасти от неминуемой смерти (болезнь кошачьего глаза). В таких случаях информация, полученная при опросе родителей, играет жизненно важную роль.
Так что при посещении офтальмолога родители должны быть готовы ответить на следующие вопросы:
1. Были ли в семье случаи наследственных заболеваний (в том числе и тех, которые не влияют на функцию глаз).
2. Не является ли брак родителей близкородственным.
3. Как протекала беременность, болела ли мать инфекциями, способными вызвать тяжелые поражения органа зрения (краснуха, токсоплазмоз, цитомегаловирус).
4. Как протекали роды, не было ли каких-либо осложнений в послеродовой период у матери и ребенка (нередко перенесенная в родах асфиксия становится причиной слепоты, а заражение ребенка во время родов вирусом ветряной оспы или простого герпеса чревато тяжелыми поражениями органа зрения (воспаление конъюнктивы, роговицы, сосудистой оболочки глаз, развитие катаракты)).
5. Не замечали ли родители каких-либо тревожных симптомов - светобоязнь, слезотечение, разные зрачки, отставание в зрительном развитии (отсутствие фиксации взгляда на ярких предметах и т.п.).
Лечение болезней глаз у детей также имеет свои особенности. Прежде всего, следует отметить, что многие препараты, исцеляющие взрослых пациентов, детям категорически противопоказаны. Особенно это касается малышей первого года жизни.
Дело в том, что такие особенности строения органа зрения у детей как широкий носослезный канал и богатое кровоснабжение слизистых оболочек повышают риск попадания значительного количества действующих веществ глазных капель в общий кровоток, в то время как все системы организма еще функционально незрелы и особенно чувствительны к воздействию разного рода "химии".
Также следует с особой осторожностью относиться к "народным" средствам лечения, которые могут принести реальный вред малышу. При появлении тревожных симптомов необходимо обратиться к специалисту, чтобы поставить правильный диагноз и приступить к адекватной терапии.
Болезни глаз у новорожденных детей. Дакриоцистит как самая распространенная глазная болезнь новорожденных: симптомы и лечение
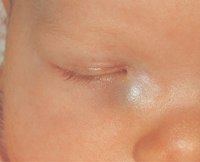 Период новорожденности включает первые четыре недели жизни ребенка. При нормальном развитии за это время малыш полностью приспосабливается к существованию вне материнского организма.
Период новорожденности включает первые четыре недели жизни ребенка. При нормальном развитии за это время малыш полностью приспосабливается к существованию вне материнского организма.В период новорожденности нередко диагностируют патологии, возникающие в силу незрелости функциональных систем организма и, по сути, являющиеся нарушением нормальной адаптации ребенка к новым условиям.
Среди болезней глаз к такого рода поражениям можно отнести дакриоцистит новорожденных. Это крайне неприятная, однако, относительно не опасная глазная инфекционная болезнь, развивающаяся у каждого двадцатого новорожденного.
Дакриоцистит представляет собой воспаление слезного мешка – специальной полости для сбора слезной жидкости, расположенной у внутреннего угла глаза.
Слезная жидкость выполняет важнейшую функцию, защищая слизистые оболочки органа зрения от пересыхания и развития опасных инфекционных и дегенеративных болезней глаз. Слеза продуцируется специализированной слезной железой, расположенной в верхнебоковой части глазницы.
Слезная жидкость равномерно распределяется в полости конъюнктивы, при этом излишки слезы удаляются через слезные канальцы, устья которых открываются на конъюнктиве внутреннего угла глаза внизу.
По слезным канальцам слезная жидкость поступает в слезный мешок, который сверху заканчивается слепо, а книзу переходит в носослезный канал, открывающийся в носовую полость.
В период внутриутробного развития отверстие носослезного канала закрыто, так что в норме оно открывается с первым громким криком новорожденного. В тех случаях, когда тонкая пленка, перекрывающая носослезный канал остается неповрежденной, возникает реальная угроза развития дакриоцистита новорожденных.
Дело в том, что слезная жидкость является хорошей питательной средой для микроорганизмов, которые начинают интенсивно размножаться в переполненном слезном мешке, вызывая воспалительную реакцию.
Симптомы дакриоцистита новорожденных во многом напоминают признаки конъюнктивита: пораженный глаз начинает гноиться, наблюдается повышенное слезотечение, к утру могут склеиваться реснички.
Заподозрить дакриоцистит новорожденных поможет такой характерный симптом как поражение только одного глаза и повышенное количество слезы в конъюнктивальном мешке.
Окончательно же убедиться в наличии воспаления в слезном мешке можно слегка надавив на область его проекции (боковая поверхность носа у внутреннего угла глаза) – при этом из слезных точек, представляющих собой устья слезных канальцев, покажутся капельки гноя и/или крови.
Дакриоцистит новорожденных относится к инфекционным болезням глаз, которые не следует лечить противомикробными средствами. Ведь гнойное воспаление является лишь следствием патологической непроходимости носослезного канала.
Так что наиболее адекватным лечением дакриоцистита новорожденных является массаж слезного мешка, способствующий раскрытию носослезного канала. Это несложная процедура, видео которой можно легко найти в сети Интернет. Чистыми руками мама осторожно надавливает на проекцию слезного мешка по направлению сверху вниз.
В преимущественном большинстве случаев с помощью регулярно повторяемой нехитрой манипуляции удается избавиться от пленки, закрывающей устье носослезного канала. Как только слезная жидкость перестанет скапливаться в слезном мешке, инфекционный процесс самопроизвольно ликвидируется.
В тех случаях, когда недельный курс массажа слезного мешка не приводит к успеху, проходимость носослезного канала восстанавливается хирургическими методами (зондирование и промывание слезных путей, которое проводится под общим наркозом).
Болезни глаз у недоношенных детей. Ретинопатия (патология сетчатки глаза) недоношненных: причины, симптомы, лечение
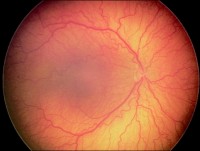 Основной проблемой недоношенных детей является незрелость всех систем организма, а также необходимость многих реанимационных мероприятий, спасающих жизнь младенца, но способных оказывать неблагоприятное воздействие на его дальнейшее развитие.
Основной проблемой недоношенных детей является незрелость всех систем организма, а также необходимость многих реанимационных мероприятий, спасающих жизнь младенца, но способных оказывать неблагоприятное воздействие на его дальнейшее развитие.Типичной болезнью глаз родившихся раньше срока детей является ретинопатия недоношенных – тяжелая патология, нередко приводящая к невосполнимой утрате зрения.
Непосредственной причиной ретинопатии недоношенных является незрелость сосудистой сети сетчатки глаза – внутренней оболочки глазного яблока, ответственной за собственно световосприятие.
Сосудистая сеть сетчатки начинает развиваться только на 17-й неделе развития. При этом к 34 неделе беременности (срок беременности рассчитывается от первого дня последней менструации) завершается формирование сосудов, расположенных у носовой части сетчатки, так что диск зрительного нерва и макула (участок сетчатки, ответственный за наилучшее видение) уже нормально снабжаются кровью, однако височная часть сетчатки еще крайне бедна сосудами. Полностью формирование сосудов сетчатки заканчивается только к последней – 40-й неделе гестации.
Если ребенок рождается раньше срока, на его еще несозревшую сетчатку начинают воздействовать множество неблагоприятных внешних и внутренних факторов, которые способны вызвать основное проявление ретинопатии недоношенных – нарушение нормального образования сосудов сетчатки, выражающееся в их прорастании внутрь в стекловидное тело глаза.
В результате в стекловидном теле образуются кровоизлияния, а патологическое натяжение сетчатки неправильно растущими сосудами приводит к ее местной или даже полной отслойке, разрывам и другим необратимым изменениям.
Ретинопатия недоношенных как болезнь глаз различной степени тяжести развивается у 76% детей, родившихся на 24-25 неделях гестации, и у 54% детей, родившихся на 26-27 неделях гестации. При этом ретинопатии недоношенных, угрожающие отслойкой сетчатки, встречаются у 5% детей, родившихся на сроках до 32 недель беременности, а риск развития этого грозного осложнения у детей, родившихся на сроке 24-25 недель, достигает 30%.
Следует отметить, что ретинопатия недоношенных встречается также и у детей, родившихся в срок. Это происходит в тех случаях, когда речь идет о незрелом плоде и/или воздействии крайне агрессивных факторов в первые часы и дни жизни.
Согласно международным рекомендациям, обследование у офтальмолога по поводу высокого риска развития такой болезни глаз как ретинопатия недоношенных показано следующим группам пациентов:
- родившиеся на сроке менее 32 недель беременности;
- родившиеся на любом сроке с массой менее 1500 г;
- родившиеся на сроке беременности от 32 до 36 недель и получавшие кислород более 3 суток;
- все недоношенные с эпизодами полного апноэ (отсутствие дыхания, потребовавшее экстренных реанимационных мер).
В течении данной глазной болезни различают три периода:
1. Активный (около полугода), когда происходит аномальное развитие сосудов, возникают кровоизлияния в стекловидное тело, а также отслойка, отрывы и разрывы сетчатки.
2. Обратного развития (второе полугодие жизни), когда происходит частичное, а в легких случаях и полное восстановление функций сетчатки и стекловидного тела.
3. Рубцовый период или период остаточных проявлений, о которых можно судить через год после рождения. Наиболее частыми осложнениями перенесенной ретинопатии недоношенных являются:
- рубцовые изменения после разрывов и отслойки сетчатки;
- близорукость средней или высокой степени;
- помутнение и/или смещение хрусталика;
- глаукома (повышение внутриглазного давления);
- субатрофия глазных яблок;
- дистрофия роговицы с последующим образованием бельма.
Специфическая профилактика ретинопатии недоношенных на сегодняшний день не разработана. Всем младенцам из группы риска на 5-й неделе жизни (но не ранее, чем на 44 неделе предполагаемой гестации) проводят обследование глазного дна.
В случае реальной угрозы отслоения, разрывов или надрывов сетчатки при данной болезни глаз проводят либо криотерапию (прижигание прорастающих сосудов холодом), которая позволяет снизить риск возникновения необратимой слепоты вдвое, либо лазеротерапию (лазерное воздействие на аномальные сосуды), которая столь же эффективна, но значительно менее болезненна.
Что делать при дакриоцистите у ребёнка - видео
Профилактика глазных болезней у взрослых и детей
Первичная и вторичная профилактика глазных болезней у людей
Различают первичную и вторичную профилактику глазных болезней у детей и взрослых людей. При этом первичная профилактика направлена на предотвращение развития болезней глаз, и включает комплекс гигиенических и оздоровительных мер (соблюдение правильного режима труда и отдыха, использование специальной гимнастики для глаз, сокращение времени занятий утомляющей глаза деятельностью, применение факторов защиты при существовании профессиональных вредностей и т.д.).Вторичная профилактика представляет собой меры, предпринимаемые для своевременного выявления и лечения глазной патологии (плановые осмотры у офтальмолога, отказ от самолечения, строгое соблюдение всех предписаний врача). Таким образом, если первичная профилактика оказывается бессильной, адекватное лечение своевременно выявленной патологии позволяет избежать тяжелых последствий для органа зрения и организма в целом.
Профилактика болезней глаз у детей
 Первичная профилактика глазных болезней у детей в первую очередь включает гигиену труда и отдыха во время всех занятий, которые требуют напряжения глаз (чтение, письмо, рисование, работа за компьютером, игры с мелкими деталями конструкторов и т.п.).
Первичная профилактика глазных болезней у детей в первую очередь включает гигиену труда и отдыха во время всех занятий, которые требуют напряжения глаз (чтение, письмо, рисование, работа за компьютером, игры с мелкими деталями конструкторов и т.п.).Необходимо соблюдение режима дня, чтобы детские глаза хорошо отдыхали во время сна. Уберечься от глазных болезней поможет рациональное освещение и обучение ребенка правилам гигиены чтения и письма.
Многие дети любят читать лежа, а также во время езды в транспорте, нередко используя для этого материал на электронных носителях, который оказывает значительную нагрузку на органы зрения. Родителям следует предупреждать отпрысков, что такое поведение, а также использование материала с мелкими шрифтами и плохой контрастностью может привести к развитию серьезных глазных болезней.
Гигиена школьных занятий предусматривает достаточно длительные перерывы между уроками, во время которых настоятельно рекомендуется предоставлять полный отдых глазам. После посещения школы дети должны гулять на свежем воздухе или в помещении, а домашние задания выполнять только после достаточного перерыва (минимум 2 часа).
Многие родители спрашивают о том, в каких случаях просмотр телепередач и работа за компьютером могут представлять риск возникновения болезней глаз. Здесь все зависит от общей нагрузки на орган зрения. Разумеется, если ученик вынужден много времени проводить за учебниками, ему лучше подобрать другой вид развлечений (активные игры, спортивные секции, прогулки и т.п.).
Вторичная профилактика глазных болезней у детей заключается в своевременном прохождении плановых осмотров у офтальмолога и своевременном обращении за специализированной медицинской помощью при появлении каких-либо тревожных признаков со стороны органа зрения.
Профилактика глазных болезней у взрослых. Как предотвратить развитие болезни глаз от компьютера
Всем известно, что научно-технический прогресс не только привел к грандиозным успехам медицины, но и стал причиной появления многих заболеваний, в том числе и болезней глаз.Наиболее распространенной глазной болезнью, связанной с новыми условиями жизни человека, является компьютерный синдром, проявляющийся следующими признаками:
- быстрая утомляемость глаз;
- ощущение "песка" в глазах;
- болезненность глазных яблок;
- болевые ощущения при движении глаз;
- покраснение глаз;
- нарушения цветоощущения;
- замедленная перефокусировка глаз с дальних объектов на ближние и наоборот;
- появление затуманенности зрения, двоения предметов, головной боли при длительной работе с компьютером.
Основной причиной развития компьютерного синдрома является нарушение гигиенических правил, охраняющих орган зрения. Поэтому, чтобы уберечься от подобной болезни глаз, достаточно лишь соблюдать все несложные требования.
1. Если работа связана с длительным пребыванием за компьютером, необходимо щадить глаза во внерабочее время. К примеру, вместо чтения можно пользоваться прослушиванием аудиокниг, а новости узнавать из радиопередач. Необходимо резко сократить время на посещение социальных сетей, чтение форумов и т.п. Следует учесть, что "сидячая" работа вообще пагубно влияет на здоровье, поэтому в списке развлечений компьютер и телевизор лучше заменить прогулками на свежем воздухе, походом в бассейн или поездкой на дачу.
2. Во время работы за компьютером следует соблюдать чередование труда и отдыха: 10 минут перерыва через каждые 50 минут труда.
3. Каждые 20 минут работы желательно завершать 20-ти секундным перерывом для элементарной гимнастики для глаз (фиксация взгляда на предметах, находящихся на расстоянии 6 метров и далее от монитора).
4. При наличии таких болезней глаз как близорукость, дальнозоркость или астигматизм следует работать за компьютером в очках или корригирующих линзах.
5. Следует соблюдать оптимальное расстояние до дисплея (80 см), при этом желательно, чтобы центр экрана находился на 10-20 см ниже уровня глаз.
6. При регулярной работе с компьютером используйте экраны высокого разрешения.
7. Чтобы выбрать идеальный размер рабочего шрифта, необходимо опытным путем определить минимальный читабельный размер шрифта. Рабочий размер должен быть в три раза больше. Оптимальный вид текста – черным по белому. По возможности избегайте темного фона.
8. Следите за освещением, не следует работать вблизи ярких источников света, мерцающих ламп. При ярком естественном освещении лучше зашторить окно, а поверхность стола покрыть матовым материалом.