
Вагинит (кольпит) – причины и симптомы. Таблетки, капсулы, свечи и гели в лечении вагинита. Чем лечить кольпит у женщин во время беременности
 Микрофлора влагалища женщины уникальная, одной из ее функций является защита половой системы от инфекций, попадающих из внешней среды и при половом контакте. Но также слизистая оболочка влагалища очень уязвима и подвержена различным воспалительным процессам, в т. ч. опасности воспаления матки, труб и яичников, что может привести к бесплодию и многим другим неприятным последствиям.
Микрофлора влагалища женщины уникальная, одной из ее функций является защита половой системы от инфекций, попадающих из внешней среды и при половом контакте. Но также слизистая оболочка влагалища очень уязвима и подвержена различным воспалительным процессам, в т. ч. опасности воспаления матки, труб и яичников, что может привести к бесплодию и многим другим неприятным последствиям.
Зуд, жжение в области влагалища, выделения непривычного цвета и запаха, болезненность при половой близости – это вагинит или кольпит. Данное заболевание встречается очень часто и знакомо практически каждой женщине. Оно развивается не только при незащищенной и беспорядочной половой жизни. Вагинит может развиться при переохлаждении, стрессе, переутомлении, гормональных изменениях, приеме антибиотиков, ношении неудобного белья и даже на фоне аллергии. Да и не только взрослые, живущие половой жизнью женщины, подвержены развитию вагинита, такое заболевание нередко встречается и у малышек до 10 лет, и даже грудного и новорожденного возраста.
Проявления вагинита приносят значительный дискомфорт, а любое воспаление влагалища может привести к тяжелым осложнениям, поэтому лечить вагинит не просто надо, а необходимо и при этом своевременно, комплексно и правильно. Для этого надо обратиться к гинекологу.
Современная медицина предлагает большое количество лекарственных препаратов, которые эффективны для того или иного вида воспаления слизистой оболочки влагалища. В комплекс лечения кольпитов на помощь приходят средства личной гигиены и народной медицины. Но все же без медикаментозной терапии полностью справиться с этой проблемой практически невозможно. Попробуем разобраться, какие же таблетки, капсулы и свечи эффективны при вагините, как правильно подбирается комплексное лечение.
Для этого сначала необходимо определиться, какие бывают виды кольпитов, ведь именно от этого зависит выбор тех или иных препаратов.

Острый вагинит характеризуется бурным проявлением симптомов, возможно общим нарушением самочувствия. На этом этапе при своевременном лечении можно добиться полного выздоровления.
К сожалению, острый вагинит часто осложняется развитием хронического воспалительного процесса. Хронический вагинит характеризуется вялым и стертым течением, женщины привыкают к его симптомам. Но в этом-то и опасность, ведь воспаление медленно, но уверенно распространяется и в вышележащие половые органы, да еще и мочевой пузырь с почками под прицелом. То есть опасен не сам хронический кольпит, а его осложнения.
Кроме того, хронический воспалительный очаг – это входные ворота для других патогенных (болезнетворных) микробов и вирусов. Да и доказано, что именно хронический кольпит значительно повышает риск развития онкологических заболеваний мочеполовой системы.
Неспецифический вагинит не относят к заболеваниям, передающимся половым путем.
Условно патогенные микроорганизмы слизистой оболочки влагалища:
Причины неспецифического вагинита:
Подробнее о бактериальном вагинозе
Подробнее о молочнице
 Развитию специфических вагинитов способствуют заболевания, передающиеся половым путем:
Развитию специфических вагинитов способствуют заболевания, передающиеся половым путем:
Оглавление
- Виды
- Фото
- К какому врачу обращаться при вагините?
- Диагностика
- Какие анализы может назначить врач при вагините?
- Основные принципы лечения
- Народные методы лечения кандидозного вагинита или молочницы (лечение в домашних условиях): спринцевания содой, препаратами трав и т. д. - видео
- Рецепты народных средств от кольпита (вагинита): облепиховое масло, ромашка, календула - видео
- Вагинальные свечи (суппозитории), таблетки, капсулы, кремы с антибактериальным, антисептическим и противовоспалительным действием
- Препараты для лечения кандидозного кольпита (молочницы): свечи, таблетки, капсулы, мази - схемы применения и дозировки, мнение дерматовенеролога - видео
- Особенности лечения кольпита при беременности и после родов
- Каково лечение вагинита (вульвовагинита) у девочек?
 Микрофлора влагалища женщины уникальная, одной из ее функций является защита половой системы от инфекций, попадающих из внешней среды и при половом контакте. Но также слизистая оболочка влагалища очень уязвима и подвержена различным воспалительным процессам, в т. ч. опасности воспаления матки, труб и яичников, что может привести к бесплодию и многим другим неприятным последствиям.
Микрофлора влагалища женщины уникальная, одной из ее функций является защита половой системы от инфекций, попадающих из внешней среды и при половом контакте. Но также слизистая оболочка влагалища очень уязвима и подвержена различным воспалительным процессам, в т. ч. опасности воспаления матки, труб и яичников, что может привести к бесплодию и многим другим неприятным последствиям.Зуд, жжение в области влагалища, выделения непривычного цвета и запаха, болезненность при половой близости – это вагинит или кольпит. Данное заболевание встречается очень часто и знакомо практически каждой женщине. Оно развивается не только при незащищенной и беспорядочной половой жизни. Вагинит может развиться при переохлаждении, стрессе, переутомлении, гормональных изменениях, приеме антибиотиков, ношении неудобного белья и даже на фоне аллергии. Да и не только взрослые, живущие половой жизнью женщины, подвержены развитию вагинита, такое заболевание нередко встречается и у малышек до 10 лет, и даже грудного и новорожденного возраста.
Проявления вагинита приносят значительный дискомфорт, а любое воспаление влагалища может привести к тяжелым осложнениям, поэтому лечить вагинит не просто надо, а необходимо и при этом своевременно, комплексно и правильно. Для этого надо обратиться к гинекологу.
Современная медицина предлагает большое количество лекарственных препаратов, которые эффективны для того или иного вида воспаления слизистой оболочки влагалища. В комплекс лечения кольпитов на помощь приходят средства личной гигиены и народной медицины. Но все же без медикаментозной терапии полностью справиться с этой проблемой практически невозможно. Попробуем разобраться, какие же таблетки, капсулы и свечи эффективны при вагините, как правильно подбирается комплексное лечение.
Для этого сначала необходимо определиться, какие бывают виды кольпитов, ведь именно от этого зависит выбор тех или иных препаратов.
Виды кольпитов (вагинитов)

Острый и хронический кольпит
Вагинит, как и любое воспаление, может протекать остро и хронически.Острый вагинит характеризуется бурным проявлением симптомов, возможно общим нарушением самочувствия. На этом этапе при своевременном лечении можно добиться полного выздоровления.
К сожалению, острый вагинит часто осложняется развитием хронического воспалительного процесса. Хронический вагинит характеризуется вялым и стертым течением, женщины привыкают к его симптомам. Но в этом-то и опасность, ведь воспаление медленно, но уверенно распространяется и в вышележащие половые органы, да еще и мочевой пузырь с почками под прицелом. То есть опасен не сам хронический кольпит, а его осложнения.
Кроме того, хронический воспалительный очаг – это входные ворота для других патогенных (болезнетворных) микробов и вирусов. Да и доказано, что именно хронический кольпит значительно повышает риск развития онкологических заболеваний мочеполовой системы.
Неспецифические вагиниты
Неспецифический вагинит – это воспаление слизистой оболочки влагалища, которое вызвано инфекциями, которые относят к условно-патогенным микроорганизмам, то есть эти микробы есть в микрофлоре влагалища, но в норме не вызывают воспаление. Развитию этих инфекций способствует снижение иммунитета не только влагалищного, но и общего.Неспецифический вагинит не относят к заболеваниям, передающимся половым путем.
Условно патогенные микроорганизмы слизистой оболочки влагалища:
- бактерии гарднереллы (Gardnerella vaginalis);
- стафилококки;
- стрептококки;
- энтерококки;
- кишечная палочка (Escherichia coli);
- грибы рода Candida;
- протей и некоторые другие.
Причины неспецифического вагинита:
- нарушение личной гигиены наружных половых органов;
- беспорядочные половые связи и смена постоянного партнера;
- прием антибактериальных средств;
- спринцевания влагалища антисептиками;
- травмы слизистой оболочки влагалища (в результате химических или физических воздействий);
- воздействие на влагалище 9-ноноксинола, который содержится в препаратах для контрацепции, применяемых наружно (в презервативах, свечах, вагинальных таблетках);
- гормональные нарушения, в том числе и в результате стресса, беременности, переутомления;
- вирусы (вирус папилломы человека, половой герпес, цитомегаловирус, грипп, ВИЧ-инфекция и прочие);
- аллергия (пищевая, контактная аллергия на средства личной гигиены (мыло, гели, прокладки, контрацептивы), на белье (особенно узкое и синтетическое)) и прочие причины.
Бактериальный вагинит (вагиноз)
Бактериальный вагиноз – это дисбактериоз влагалища, который связан с уменьшением количества "полезных" лактобактерий и ростом условно патогенных бактерий (в большей степени бактерии гарднереллы).Подробнее о бактериальном вагинозе
Кандидозный кольпит или молочница
Это грибковое поражение слизистой влагалища. Грибы рода Кандида находятся во влагалище у всех женщин, поэтому молочница также, как и бактериальный вагинит, является проявлением дисбактериоза влагалища. Молочница может передаваться как половым путем, так и быть следствием снижения иммунитета или приема антибиотиков.Подробнее о молочнице
Специфические вагиниты
 Развитию специфических вагинитов способствуют заболевания, передающиеся половым путем:
Развитию специфических вагинитов способствуют заболевания, передающиеся половым путем:- трихомониаз;
- гонорея;
- хламидиоз;
- сифилис;
- уреаплазма;
- микоплозма;
- туберкулез.
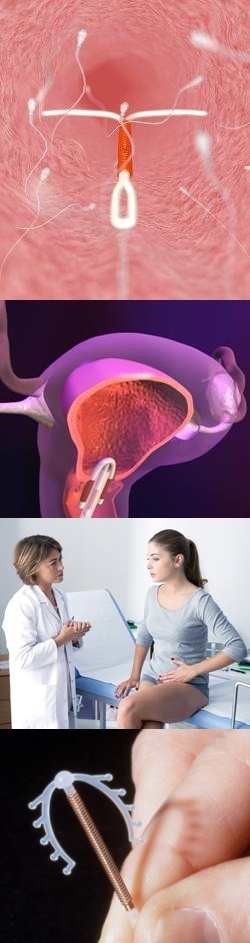
Внутриматочная спираль (ВМС) – принцип действия, виды (гормональные, медные), показания и противопоказания, какие лучшие спирали (Мирена, Юнона и др.), что происходит после установки спирали, отзывы
 У каждой женщины приходит момент, когда она задумывается стать матерью. Но у многих девушек половая жизнь начинается раньше, чем они готовы к материнству, да и к семейной жизни вообще. Особенно у современных женщин планирование ребенка откладывается до полной реализации себя в других сферах жизни.
У каждой женщины приходит момент, когда она задумывается стать матерью. Но у многих девушек половая жизнь начинается раньше, чем они готовы к материнству, да и к семейной жизни вообще. Особенно у современных женщин планирование ребенка откладывается до полной реализации себя в других сферах жизни.
Ну а если женщина уже стала матерью, и может не один раз, то далеко немного находится желающих повторить данный подвиг еще десяток раз и рожать каждый год. Именно поэтому еще с древних времен люди приспосабливались к тому, чтобы не беременеть без желания. Для того, чтобы обмануть природу, придумывали незатейливые методы контрацепции (от латинского слова contraceptio – исключение). Начинали с различных эфирных масел, фруктовых соков, тампонов, примочек, прерванного контакта, тканевых мешочков (предшественник презерватива) и так далее.
В настоящее время медицина нам предлагает обширный список эффективных и удобных методов предотвращения нежелательной беременности, но, к сожалению, количество медицинских абортов все еще остается огромным. Так, по данным Всемирной Организации Здравоохранения, ежегодно в мире проводится более 45 миллионов абортов, из них более половины по желанию матери, остальные по медицинским показаниям. А по странам СНГ эта статистика вообще впечатляет – 20% от всех женщин в год прерывают беременность. И самое страшное, что больше половины этих абортов приходится на подростков и молодых женщин до 25 лет, не имеющих детей. Как известно, аборт просто так для здоровья женщины не проходит, ведь это сильный гормональный и психологический стресс, частая причина бесплодия и риск развития тяжелых осложнений и гинекологических заболеваний.
В нашей статье речь пойдет об одном из наиболее популярных, эффективных и удобных методов контрацепции – внутриматочной спирали.
Внутриматочная спираль (ВМС) – это метод контрацепции, специальное приспособление, которое вводится в полость матки, затрудняет прохождение сперматозоидов к яйцеклетке, препятствует ее оплодотворению и прикреплению плодного яйца к стенкам матки.
Виды внутриматочных спиралей в зависимости от материала:
Возможные размеры спиралей (подбирается индивидуально, зависимо от размеров и особенностей строения и расположения матки, согласно УЗИ-диагностике):
Виды внутриматочных спиралей в зависимости от назначения:
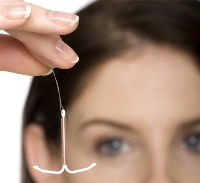 Гинекологическая спираль – это небольших размеров устройство, которое может иметь различные формы.
Гинекологическая спираль – это небольших размеров устройство, которое может иметь различные формы.
Строение внутриматочных спиралей:
1. Пластиковая основа спирали – каркас, который изготовлен из гибкого пластика с включением сульфата бария, это позволяет увидеть спираль при рентгенологических исследованиях (рентген–позитивный материал).
2. Ножка спирали – часть основы ВМС, на которую может быть намотана медная проволочка, в некоторых спиралях есть серебряное или золотое напыление, а в гормональных спиралях в ножке находится еще и контейнер с гормональным препаратом.
3. Плечики спирали, могут иметь усики или шипы – части спирали, при помощи которых устройство крепится в полости матки. Плечики складываются для установки, а в полости матки расправляются.
4. Нейлоновые нити или подвязки спирали – при помощи них спираль извлекается из полости матки.
Размеры ВМС – небольшие, длина от 25 до 35 мм, толщина самой спирали от 1 до 2 мм.
Вес ВМС – спирали имеют малый вес, от 100 до 150 мг.
В мире существует сотни модификаций внутриматочных спиралей, разные производители могут предоставлять ту или иную конфигурацию данного устройства. Но наиболее часто используют именно Т-образные внутриматочные спирали.
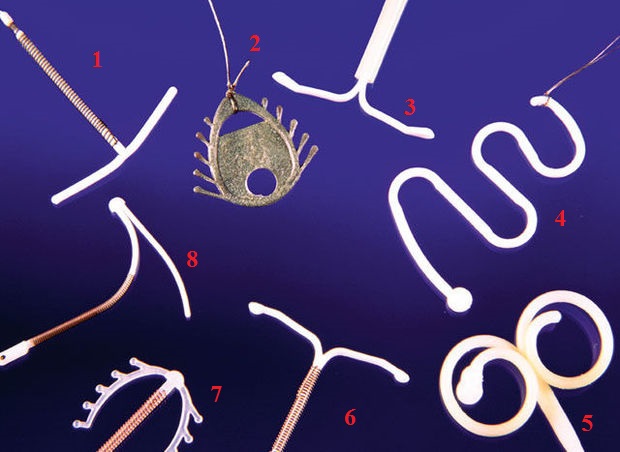
Фото: как выглядят внутриматочные спирали?
1, 6 – Т-образная спираль,
2 – спираль с шипами,
3 – гормональная система,
4 – ВМС в форме спирали,
5 – петлевидная спираль,
7 – Ф-образная спираль с шипами,
8 – спираль в форме цифры "7". пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Оглавление
- Виды и типы
- Как выглядит внутриматочная спираль?
- Принципы действия
- Плюсы и минусы использования
- Показания к установке внутриматочной спирали
- Противопоказания
- Когда можно поставить спираль после родов, кесарева сечения, аборта?
- Устанавливают ли внутриматочную спираль в возрасте после 40 лет?
- Как устанавливается внутриматочная спираль?
- Внутриматочные спирали (медные, гормональные): установка, принцип действия, эффективность (индекс Перля), срок годности. Как проверить, на месте ли спираль - видео
- Удаление и замена спирали
- Возможные побочные эффекты
- Внутриматочная спираль (ВМС): состав, действие, показания, возможные негативные последствия от применения - видео
- Внутриматочная спираль (ВМС): механизм действия, опасные осложнения (мнение терапевта) - видео
- Как может протекать беременность с внутриматочной спиралью?
- Как выбрать хорошую внутриматочную спираль? Какая спираль лучше?
- Обзор различных современных внутриматочных спиралей
- Где можно купить внутриматочные спирали?
 У каждой женщины приходит момент, когда она задумывается стать матерью. Но у многих девушек половая жизнь начинается раньше, чем они готовы к материнству, да и к семейной жизни вообще. Особенно у современных женщин планирование ребенка откладывается до полной реализации себя в других сферах жизни.
У каждой женщины приходит момент, когда она задумывается стать матерью. Но у многих девушек половая жизнь начинается раньше, чем они готовы к материнству, да и к семейной жизни вообще. Особенно у современных женщин планирование ребенка откладывается до полной реализации себя в других сферах жизни.Ну а если женщина уже стала матерью, и может не один раз, то далеко немного находится желающих повторить данный подвиг еще десяток раз и рожать каждый год. Именно поэтому еще с древних времен люди приспосабливались к тому, чтобы не беременеть без желания. Для того, чтобы обмануть природу, придумывали незатейливые методы контрацепции (от латинского слова contraceptio – исключение). Начинали с различных эфирных масел, фруктовых соков, тампонов, примочек, прерванного контакта, тканевых мешочков (предшественник презерватива) и так далее.
В настоящее время медицина нам предлагает обширный список эффективных и удобных методов предотвращения нежелательной беременности, но, к сожалению, количество медицинских абортов все еще остается огромным. Так, по данным Всемирной Организации Здравоохранения, ежегодно в мире проводится более 45 миллионов абортов, из них более половины по желанию матери, остальные по медицинским показаниям. А по странам СНГ эта статистика вообще впечатляет – 20% от всех женщин в год прерывают беременность. И самое страшное, что больше половины этих абортов приходится на подростков и молодых женщин до 25 лет, не имеющих детей. Как известно, аборт просто так для здоровья женщины не проходит, ведь это сильный гормональный и психологический стресс, частая причина бесплодия и риск развития тяжелых осложнений и гинекологических заболеваний.
В нашей статье речь пойдет об одном из наиболее популярных, эффективных и удобных методов контрацепции – внутриматочной спирали.
Внутриматочная спираль (ВМС) – это метод контрацепции, специальное приспособление, которое вводится в полость матки, затрудняет прохождение сперматозоидов к яйцеклетке, препятствует ее оплодотворению и прикреплению плодного яйца к стенкам матки.
Виды и типы внутриматочных спиралей (ВМС)
Виды внутриматочных спиралей в зависимости от формы:- Т-образные;
- петлевидные;
- кольцеобразные;
- с формой зонта или спирали;
- спирали формы цифры "7".
Виды внутриматочных спиралей в зависимости от материала:
- инертные спирали (петля Липпса) – сделаны из полиэтиленовых материалов, на данный момент используются редко из-за низкой эффективности;
- медные спирали;
- внутриматочные спирали с серебром;
- внутриматочные спирали с золотом;
- гормональные внутриматочные спирали (системы).
Возможные размеры спиралей (подбирается индивидуально, зависимо от размеров и особенностей строения и расположения матки, согласно УЗИ-диагностике):
- стандартный размер – подходит большинству женщин;
- укороченная спираль;
- мини-тип.
Виды внутриматочных спиралей в зависимости от назначения:
- спираль для контрацепции (профилактика беременности);
- лечебные спирали (гормональные ВМС, которые назначают не столько в целях контрацепции, но и для лечения различных гормонозависимых заболеваний половых органов).
Как выглядит внутриматочная спираль?
 Гинекологическая спираль – это небольших размеров устройство, которое может иметь различные формы.
Гинекологическая спираль – это небольших размеров устройство, которое может иметь различные формы. Строение внутриматочных спиралей:
1. Пластиковая основа спирали – каркас, который изготовлен из гибкого пластика с включением сульфата бария, это позволяет увидеть спираль при рентгенологических исследованиях (рентген–позитивный материал).
2. Ножка спирали – часть основы ВМС, на которую может быть намотана медная проволочка, в некоторых спиралях есть серебряное или золотое напыление, а в гормональных спиралях в ножке находится еще и контейнер с гормональным препаратом.
3. Плечики спирали, могут иметь усики или шипы – части спирали, при помощи которых устройство крепится в полости матки. Плечики складываются для установки, а в полости матки расправляются.
4. Нейлоновые нити или подвязки спирали – при помощи них спираль извлекается из полости матки.
Размеры ВМС – небольшие, длина от 25 до 35 мм, толщина самой спирали от 1 до 2 мм.
Вес ВМС – спирали имеют малый вес, от 100 до 150 мг.
В мире существует сотни модификаций внутриматочных спиралей, разные производители могут предоставлять ту или иную конфигурацию данного устройства. Но наиболее часто используют именно Т-образные внутриматочные спирали.

Фото: как выглядят внутриматочные спирали?
1, 6 – Т-образная спираль,
2 – спираль с шипами,
3 – гормональная система,
4 – ВМС в форме спирали,
5 – петлевидная спираль,
7 – Ф-образная спираль с шипами,
8 – спираль в форме цифры "7". пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Заглоточный абсцесс. Причины, симптомы, признаки, диагностика и лечение патологии
Заглоточное пространство представляет собой узкую (несколько миллиметров в толщину) щель, расположенную в задних отделах шеи и заполненную рыхлой соединительнотканной клетчаткой. пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Оглавление
Заглоточный абсцесс – это ограниченное скопление гноя в клетчатке, расположенной в заглоточном пространстве. Развивается заболевание при проникновении в заглоточное пространство гноеродных микроорганизмов, что может произойти при травмах шеи и горла, при гнойно-воспалительных заболеваниях носоглотки, ротоглотки или уха.- Что такое заглоточный абсцесс?
- Причины заглоточного абсцесса
- Классификация заглоточных абсцессов
- Симптомы и признаки заглоточного абсцесса
- Диагностика заглоточного абсцесса
- Методы лечения заглоточного абсцесса
- Осложнения заглоточного абсцесса
- Профилактика заглоточного абсцесса
Заглоточное пространство представляет собой узкую (несколько миллиметров в толщину) щель, расположенную в задних отделах шеи и заполненную рыхлой соединительнотканной клетчаткой. пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...

Сурепка – описание, виды, строение и состав, свойства, противопоказания, рецепты
Самыми распространенными видами сурепки являются:
Данное растение содержит много полезных веществ, что делает его востребованным в народной медицине. пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Оглавление
Сурепка – многолетнее травянистое растение, относящееся к семейству крестоцветных. Данное растение не привередливо к климатическим условиям, благодаря чему распространено по всему миру. Встретить ее можно в России, многих странах Европы, Северной Америке, Австралии, Китае и других странах. Произрастает сурепка в лесах, полях, лугах, придорожных зонах, а также у водоемов. В природе насчитывается примерно двадцать видов этого растения, самых распространенных и востребованных из которых всего четыре.- Описание и применение сурепки
- Виды сурепки
- Строение и состав сурепки
- Лечебные свойства сурепки
- Противопоказания к употреблению сурепки
- Рецепты приготовления блюд из сурепки
- Рецепты настоек и отваров из сурепки
- Настойка из сурепки для лечения гормональных сбоев, миомы, мастопатии
- Настойка из сурепки для лечения неврозов, отеков и эпилепсии
- Чай из сурепки для снижения артериального давления и придания сил организму
- Настойка из сурепки для лечения болезненных задержек мочеиспускания
- Средство из сурепки для лечения половой дисфункции у мужчин
- Сок из сурепки для лечения сперматогенеза и простатита
- Каталог лекарственных растений
Самыми распространенными видами сурепки являются:
- обыкновенная;
- дикая;
- каменная;
- дуговидная.
Данное растение содержит много полезных веществ, что делает его востребованным в народной медицине. пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Алопеция (облысение, выпадение волос). Причины, виды, лечение и профилактика патологии
Существует много различных видов алопеции, каждый из которых имеет свои механизмы развития и причины. Статистически наиболее распространена так называемая андрогенная или андрогенетическая алопеция, которая обусловлена генетическими факторами и гормональными изменениями в организме. пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Оглавление
Алопеция – это правильное с медицинской точки зрения название облысения. Чаще всего под этим термином подразумевают именно облысение по патологическим причинам, однако иногда можно встретить и словосочетание «физиологическая алопеция». Под ним понимают естественный процесс поредения и потери волос, который встречается у большинства людей.- Что такое алопеция?
- Каковы причины алопеции?
- Какие бывают виды алопеции?
- Диагностика алопеции
- Лечение алопеции
- Какова профилактика облысения?
Существует много различных видов алопеции, каждый из которых имеет свои механизмы развития и причины. Статистически наиболее распространена так называемая андрогенная или андрогенетическая алопеция, которая обусловлена генетическими факторами и гормональными изменениями в организме. пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...

Васкулит – что это за болезнь? Причины, виды и формы васкулита (геморрагический, аллергический, системный, кожный и др.), симптомы и диагностика заболевания, фото
 Васкулиты – это группа заболеваний, при которых происходит воспаление и некроз стенки кровеносных сосудов, что ведет за собой ухудшение кровотока в окружающих тканях. Болезнь остается до конца неизученной: ведутся споры по поводу причин васкулита, механизма развития воспаления, классификации и подходов к лечению. Согласно современной классификации, васкулит относится к системным заболеваниям соединительной ткани. Его лечением занимаются врачи-ревматологи.
Васкулиты – это группа заболеваний, при которых происходит воспаление и некроз стенки кровеносных сосудов, что ведет за собой ухудшение кровотока в окружающих тканях. Болезнь остается до конца неизученной: ведутся споры по поводу причин васкулита, механизма развития воспаления, классификации и подходов к лечению. Согласно современной классификации, васкулит относится к системным заболеваниям соединительной ткани. Его лечением занимаются врачи-ревматологи.
Точной статистики по заболеваемости васкулитом нет, однако врачи отмечают, что число людей с этой патологией с каждым годом увеличивается. Возможно это связано с ухудшением экологической ситуации и бесконтрольным приемом иммуностимулирующих средств. Установлено, что заболеванию более подвержены дети и пожилые люди. Мужчины и женщины болеют одинаково часто.
Разные формы васкулита имеют свои характерные симптомы. Общие проявления болезни: лихорадка, высыпания на коже, не исчезающие при надавливании, боль в суставах, потеря веса. Из первоначального очага васкулит может распространяться на другие органы и ткани, причем чаще всего страдают почки.
По последним данным, основная роль в развитии васкулитов отводится стафилококкам и стрептококкам. Это доказывается наличием соответствующих антигенов в крови у большинства больных.
Располагающие факторы. Развитию болезни практически всегда предшествуют ситуации, снижающие иммунитет и нарушающие нормальное протекание иммунных реакций:
2. Далее сосудистая стенка инфильтрируется иммунными клетками нейтрофилами. В результате реакций через стенку нейтрофилов выделяются ферменты (миелопероксидаза, эластаза, лизоцим, лактоферрин) и перекись водорода. Эти агрессивные вещества разрушают стенки сосудов и вызывают воспаление.
3. Сосудистая стенка становится мишенью атаки иммунной системы – начинают вырабатываться специфические антитела, которые нацелены против эндотелия сосудов. пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Оглавление
- Причины
- Механизм развития заболевания
- Виды и формы. Классификация васкулитов
- Наиболее распространенные виды васкулитов и их признаки
- Симптомы
- Диагностика
- Описание, причины, симптомы и диагностика различных видов васкулита - видео
- Лечение
- Васкулит крупных сосудов - височный артериит: описание, диагностика, лечение заболевания - видео
- Гранулематозный васкулит (болезнь Вегенера, гранулематоз с полиангиитом): в чем заключается это заболевание, признаки и симптомы, методы лечения - видео
- Питание при васкулите
- Васкулит у детей
- Народные методы лечения
- Последствия
- Прогноз
- Профилактика
 Васкулиты – это группа заболеваний, при которых происходит воспаление и некроз стенки кровеносных сосудов, что ведет за собой ухудшение кровотока в окружающих тканях. Болезнь остается до конца неизученной: ведутся споры по поводу причин васкулита, механизма развития воспаления, классификации и подходов к лечению. Согласно современной классификации, васкулит относится к системным заболеваниям соединительной ткани. Его лечением занимаются врачи-ревматологи.
Васкулиты – это группа заболеваний, при которых происходит воспаление и некроз стенки кровеносных сосудов, что ведет за собой ухудшение кровотока в окружающих тканях. Болезнь остается до конца неизученной: ведутся споры по поводу причин васкулита, механизма развития воспаления, классификации и подходов к лечению. Согласно современной классификации, васкулит относится к системным заболеваниям соединительной ткани. Его лечением занимаются врачи-ревматологи.Точной статистики по заболеваемости васкулитом нет, однако врачи отмечают, что число людей с этой патологией с каждым годом увеличивается. Возможно это связано с ухудшением экологической ситуации и бесконтрольным приемом иммуностимулирующих средств. Установлено, что заболеванию более подвержены дети и пожилые люди. Мужчины и женщины болеют одинаково часто.
Разные формы васкулита имеют свои характерные симптомы. Общие проявления болезни: лихорадка, высыпания на коже, не исчезающие при надавливании, боль в суставах, потеря веса. Из первоначального очага васкулит может распространяться на другие органы и ткани, причем чаще всего страдают почки.
Причины васкулита
Причины васкулита разнообразны – воспаление стенок сосудов может быть вызвано различными факторами:- Микроорганизмы:
- стрептококки;
- стафилококки;
- тифозная палочка;
- микобактерии туберкулеза;
- хламидии;
- сальмонеллы.
- Вирусы:
- Гельминты:
- Дрожжевые грибы рода Кандида.
- Аутоиммунные заболевания, при которых развивается неадекватная реакция иммунитета:
- реактивный артрит;
- красная системная волчанка;
- коллагенозы.
- Лекарственные препараты, к которым у человека отмечается повышенная чувствительность:
- антибиотики;
- сульфаниламидные препараты;
- противотуберкулезные средства;
- противовирусные препараты;
- барбитураты;
- витаминные комплексы;
- оральные контрацептивы.
- Химические вещества:
- нефтепродукты;
- инсектициды;
- бытовая химия.
- Переохлаждение организма – в крови некоторых людей образуются особые белки – криоглобулины, которые способны перекрывать просвет сосуда и вызывать васкулит.
- Гиперчувствительность к компонентам табака становится причиной одной из разновидностей васкулита – облитерирующего тромбангиита.
- Генетическая предрасположенность. У большинства пациентов есть родственники, страдающие разными формами васкулита или другими аутоиммунными заболеваниями. Это свидетельствует, что нарушения могут передаваться по наследству.
По последним данным, основная роль в развитии васкулитов отводится стафилококкам и стрептококкам. Это доказывается наличием соответствующих антигенов в крови у большинства больных.
Располагающие факторы. Развитию болезни практически всегда предшествуют ситуации, снижающие иммунитет и нарушающие нормальное протекание иммунных реакций:
- возраст – наиболее восприимчивы дети и пожилые люди. У этих категорий часто отмечается незрелость или возрастное снижение иммунитета;
- болезни, связанные с нарушениями обмена веществ – сахарный диабет, атеросклероз, подагра, патологии щитовидной железы, гипертония, заболевания печени;
- переохлаждение;
- длительное пребывание на солнце;
- чрезмерные психические нагрузки;
- тяжелые травмы и операции;
- работа, связанная с длительным стоянием;
- лимфостаз – нарушение оттока лимфы;
- склонность к аллергическим реакциям;
- злокачественные опухоли;
- хронические инфекционные очаги – отит, аднексит, гайморит, тонзиллит.
Механизм развития заболевания
1. В крови больного появляются иммунные комплексы, состоящие из антигена и антитела. По невыясненной причине они фиксируются на эндотелии (внутренней оболочке) сосудов.2. Далее сосудистая стенка инфильтрируется иммунными клетками нейтрофилами. В результате реакций через стенку нейтрофилов выделяются ферменты (миелопероксидаза, эластаза, лизоцим, лактоферрин) и перекись водорода. Эти агрессивные вещества разрушают стенки сосудов и вызывают воспаление.
3. Сосудистая стенка становится мишенью атаки иммунной системы – начинают вырабатываться специфические антитела, которые нацелены против эндотелия сосудов. пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Боли в молочной железе. Причины и виды
Оглавление
Молочная железа может болеть при различных физиологических и патологических процессах в ее тканях либо в организме в целом. Любые болевые ощущения, которые возникают в груди, называются масталгией. Условно масталгия разделяется на два типа – циклический и нециклический.
пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
- Почему болит молочная железа?
- Почему перед месячными болит грудь?
- На каком сроке беременности болят молочные железы?
- Боли в молочной железе у кормящей мамы
- Боли в молочной железе при кисте и мастопатии
- Боли при раке молочной железы
- Причины болей в молочных железах у мужчин
- Боли в молочной железе при гинекомастии
- Боли в молочной железе при мастите
- Боли в молочной железе при атероме
- Боли в молочной железе при аденоме соска
- Боли в молочной железе при раковых новообразованиях
- Боли в молочной железе при жировом некрозе
- Боли в молочной железе при болезни Мондора
- Боли в молочной железе при эктазии протоков
- Боли при гиперплазии грудной железы

Гайморит - причины, симптомы, диагностика, лечение и профилактика. Гайморит у детей и при беременности. Вопросы и ответы
Оглавление
Гайморит – это воспаление верхнечелюстной пазухи, протекающее в острой или хронической форме. Наименование недуг получил от названия придаточной пазухи, воспаление которой и вызывает гайморит (второе название этой пазухи – гайморова). В появлении заболевания основную функцию несут болезнетворные микробы, попадающие в органы дыхания, а также иные болезненные процессы, развивающиеся в ротоглотке, носоглотке.
пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
- Что такое гайморовы пазухи? Для чего они нужны, как устроены?
- Классификация гайморита
- Причины гайморита
- Симптомы гайморита
- Диагностика гайморита
- Какой врач занимается лечением гайморита?
- Лечение гайморита
- Спреи при гайморите:
- Ингаляции через небулайзер при гайморите
- Обезболивающие и противовоспалительные таблетки при гайморите
- Лечение гайморита антибиотиками
- Противогрибковые препараты при гайморите
- Лечение аллергического гайморита:
- Промывание носа при гайморите
- Что такое «кукушка» при гайморите?
- Ямик-процедура при гайморите
- Лечение гайморита лазером
- Прокол при гайморите
- Операции при гайморите
- Осложнения гайморита
- Лечение гайморита в домашних условиях
- Народные средства против гайморита
- Профилактика гайморита
- Гайморит у детей
- Гайморит во время беременности
- Часто задаваемые вопросы о гайморите
- Как гайморит кодируется в МКБ-10?
- В чем разница между гайморитом и синуситами?
- Что такое гайморит лобных пазух?
- Что собой представляет гайморова пазуха, и какова ее функция в организме?
- Какие признаки и симптомы гайморита?
- Опасно ли воспаление гайморовых пазух? Возможны ли осложнения заболевания?
- Каким образом определяется заболевание?
- Как лечат гайморит?

Васкулит – методы лечения, диета, народная медицина, последствия, прогноз и профилактика заболевания. Васкулит у детей
В острой фазе на период высыпаний больным необходим постельный режим. Он улучшает кровообращение и способствует исчезновению сыпи. Через 7 дней после появления последних высыпаний можно переходить на менее строгий режим.
Оглавление
- Причины
- Механизм развития заболевания
- Виды и формы. Классификация васкулитов
- Наиболее распространенные виды васкулитов и их признаки
- Симптомы
- Диагностика
- Описание, причины, симптомы и диагностика различных видов васкулита - видео
- Лечение васкулита
- Васкулит крупных сосудов - височный артериит: описание, диагностика, лечение заболевания - видео
- Гранулематозный васкулит (болезнь Вегенера, гранулематоз с полиангиитом): в чем заключается это заболевание, признаки и симптомы, методы лечения - видео
- Питание при васкулите
- Васкулит у детей
- Народные методы лечения
- Последствия
- Прогноз
- Профилактика
Лечение васкулита
Лечение васкулита может проводиться в домашних условиях или в стационаре. Госпитализация в отделение ревматологии необходима при среднетяжелых и тяжелых формах болезни. Также показаниями для госпитализации являются:- детский возраст;
- васкулит во время беременности;
- геморрагический васкулит;
- старт и обострение васкулита.
В острой фазе на период высыпаний больным необходим постельный режим. Он улучшает кровообращение и способствует исчезновению сыпи. Через 7 дней после появления последних высыпаний можно переходить на менее строгий режим.
Медикаментозное лечение
Медикаментозное лечение васкулита в легкой форме занимает 2-3 месяца, при среднетяжелой – до 6-ти месяцев, при тяжелых формах до 12-ти месяцев. При хроническом рецидивирующем васкулите лечение проводят курсами по 4-6 месяцев.| Группа препаратов | Механизм лечебного действия | Представители | Способ применения |
| В большинстве случаев их прием неэффективен. Их назначают только детям в самом начале заболевания при наличии пищевой и лекарственной аллергии. | Тавегил | По 0,001 г 2 раза в день. Продолжительность лечения до 10 дней. | |
| Супрастин | По 1 таблетке 25 мг 3-4 раза в сутки7-10 дней. | ||
| Нестероидные противовоспалительные препараты | Оказывают выраженное противовоспалительное действие, эффективно снимают боль в суставах, уменьшают отек и выраженность кожных высыпаний. | Пироксикам | Назначают по 1-2 таблетки или капсулы однократно в сутки, после еды. |
| Ортофен | По 1-2 таблетке (25-50 мг) внутрь 2-3 раза в сутки. Длительность приема 4-6 недель. Не принимают с аспирином. | ||
| Антиагреганты | Снижают свертываемость крови и предотвращают образование тромбов, угнетая процессы склеивания тромбоцитов. Рекомендованы при всех формах болезни. | Курантил | По 25-50 мг 3-4 раза в день на 3-10 недели. |
| Аспирин | По 1 таблетке 3-4 раза в день. Назначаются на срок от 3-х недель до 6-ти месяцев. Принимают после еды. | ||
| Антикоагулянты | Замедляют свертывание крови, превращение фибриногена в фибрин и образование тромбов. | Гепарин | Дозу подбирают индивидуально, чтобы активированное частичное тромбопластиновое время (определяется при коагулограмме) увеличилось в 2 раза. |
| Кортикостероиды | Оказывают иммуноподавляющее действие, уменьшая атаку антител. Обладают выраженным противовоспалительным эффектом. Обязательно назначаются при тяжелом течении васкулитов. | Преднизолон | Суточная доза из расчета 2 мг/кг. |
| Цитостатики (иммунодепрессанты) | Назначают по показаниям: при неэффективности лечения кортикостероидами или наличии противопоказаний к ним, а также быстром прогрессировании заболевания. Они подавляют реакции клеточного иммунитета и уменьшают выработку антител. | Азатиоприн | Препарат назначают в дозировке 2-4 мг/кг. Длительность терапии от 6 мес. до 2-х лет. |
| Циклофосфамид | Из расчета 100-200 мг/м2 2-3 раза в неделю в течение 3-4 недель. | ||
| Энтеросорбенты | Связывают токсины и биологически активные продукты обмена в просвете кишечника. Назначаются при всех формах васкулитов. | Тиоверол | 1 чайная ложка 2 раза в сутки. В зависимости от формы заболевания от 2-х недель до 3-х месяцев. |
| Нутриклинз | По 1-2 капсулы 2 раза в сутки. |
Немедикаментозная терапия
Для лечения больных васкулитом используют методы экстракорпоральной гемокоррекции – это группа современных методик по очищению крови и ее компонентов от веществ, вызывающих заболевание. пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Геморрой – причины, симптомы, признаки, разновидности. Лечение: операция по удалению геморроя, эффективные средства (свечи, мази, таблетки), народные средства, как лечить в домашних условиях
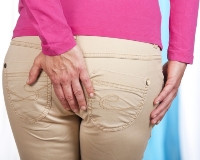 Геморрой – это заболевание, при котором происходит расширение вен в области ануса и прямой кишки.
Геморрой – это заболевание, при котором происходит расширение вен в области ануса и прямой кишки.
Геморрой в цифрах и фактах:
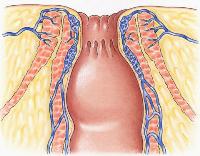 Прямая кишка – конечный отдел кишечника. У человека она начинается на уровне верхнего края третьего крестцового позвонка и заканчивается анусом. Основная функция прямой кишки – эвакуация каловых масс.
Прямая кишка – конечный отдел кишечника. У человека она начинается на уровне верхнего края третьего крестцового позвонка и заканчивается анусом. Основная функция прямой кишки – эвакуация каловых масс.
Отток крови от прямой кишки осуществляется по системе нижней полой вены. Венозные сосуды вокруг кишки образуют геморроидальное сплетение. Различают три венозных сплетения:
 Заболевание возникает, когда вены геморроидального сплетения растягиваются. Этому могут способствовать следующие факторы:
Заболевание возникает, когда вены геморроидального сплетения растягиваются. Этому могут способствовать следующие факторы:
Симптомы зависят от того, где находится геморроидальный узел. Внутренний геморрой обычно не имеет никаких симптомов, не приводит к боли и дискомфорту, его нельзя увидеть или почувствовать. При прохождении кала поверхность геморроидального узла может повреждаться, возникает кровотечение.
Со временем внутренний узел начинает выпадать из заднего прохода. Выпадение часто сопровождается болью, дискомфортом, раздражением.
Наружный геморрой чаще всего выглядит как шишка в области ануса. Нередко больных беспокоят такие симптомы, как зуд, боль, кровоточивость.
Оглавление
- Особенности анатомии прямой кишки и геморроидальных вен
- Чем отличается наружный геморрой от внутреннего геморроя?
- Почему возникает геморрой?
- Симптомы
- Стадии
- Осложнения
- Как выглядит геморрой?
- Какой врач занимается диагностикой и лечением геморроя?
- Диагностика
- Лечение
- Геморрой: группы риска, как развивается заболевание, симптомы, методы лечения - видео
- Геморрой: симптомы и осложнения, причины и механизм развития, какие заболевания могут привести к геморрою, методы диагностики и лечения, мнение врача-колопроктолога - видео
- Хирургическое лечение геморроя по методу Лонго - видео операции
- Как бороться с геморроем в домашних условиях?
- Народные способы лечения
- Народный метод лечения геморроя - видео
- Физические упражнения
- Профилактика заболевания
- Геморрой при беременности и после родов
- Причины геморроя у женщин при беременности и после родов (отзыв врача) - видео
- Можно ли заниматься сексом при геморрое?
- Какой код имеет геморрой в МКБ?
- Повышает ли геморрой риск рака?
 Геморрой – это заболевание, при котором происходит расширение вен в области ануса и прямой кишки.
Геморрой – это заболевание, при котором происходит расширение вен в области ануса и прямой кишки.Геморрой в цифрах и фактах:
- Хотя геморрой и причиняет массу неприятных ощущений, чаще всего его легко вылечить и предотвратить.
- У мужчин заболевание встречается в 3-4 раза чаще, чем у женщин.
- Считается, что геморроем страдает примерно 10% взрослого населения во всем мире. Он составляет 40% от все заболеваний прямой кишки.
- По данным клиники Мейо, примерно половина людей к 50 годам начинают испытывать зуд, дискомфорт, кровоточивость в области прямой кишки. В большинстве случаев эти симптомы указывают на геморрой.
- Чаще всего заболеванием страдают люди в возрасте 45-65 лет.
- Ученые полагают, что 75% жителей Европы и Америки в какой-то момент своей жизни столкнутся с геморроем.
- По статистике, только 4% людей, испытывающих симптомы геморроя, обращаются за медицинской помощью.
Особенности анатомии прямой кишки и геморроидальных вен
 Прямая кишка – конечный отдел кишечника. У человека она начинается на уровне верхнего края третьего крестцового позвонка и заканчивается анусом. Основная функция прямой кишки – эвакуация каловых масс.
Прямая кишка – конечный отдел кишечника. У человека она начинается на уровне верхнего края третьего крестцового позвонка и заканчивается анусом. Основная функция прямой кишки – эвакуация каловых масс.Отток крови от прямой кишки осуществляется по системе нижней полой вены. Венозные сосуды вокруг кишки образуют геморроидальное сплетение. Различают три венозных сплетения:
- Подкожное. Расположено под кожей в области ануса.
- Подслизистое. Находится под слизистой оболочкой прямой кишки, в нем выделяют нижний, средний и верхний отделы.
- Подфасциальное. Расположено между мышечным слоем стенки кишки и фасцией.
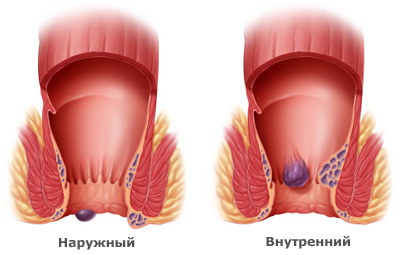
Чем отличается наружный геморрой от внутреннего геморроя?
В зависимости от того, какие вены расширены и где находится геморроидальный узел, выделяют четыре разновидности геморроя:- Внутренний геморрой. Вовлекаются вены, которые находятся внутри прямой кишки под слизистой оболочкой. Внутренний геморрой обычно не причиняет боли, но может возникать болезненная кровоточивость.
- Выпавший геморрой. Геморроидальный узел растягивается настолько, что выпадает из прямой кишки и оказывается снаружи. Обычно, если на него немного нажать, он вправляется обратно.
- Наружный геморрой. Узел находится снаружи ануса, на коже. Пациентов часто беспокоят боли и зуд. Узлы могут трескаться и кровоточить.
- Комбинированный геморрой. Представляет собой сочетание внутреннего и наружного геморроя. Встречается примерно у 40% пациентов.

Почему возникает геморрой?
 Заболевание возникает, когда вены геморроидального сплетения растягиваются. Этому могут способствовать следующие факторы:
Заболевание возникает, когда вены геморроидального сплетения растягиваются. Этому могут способствовать следующие факторы:- Сильное напряжение во время дефекации при хронических запорах.
- Хроническая диарея. Также приводит к напряжению во время дефекации.
- Ожирение. Чем больше в организме накапливается жировой ткани, тем сложнее сердцу проталкивать через нее кровь. В итоге начинается застой крови в венах нижней части тела.
- Беременность. У беременных женщин нарушается отток венозной крови из полости таза за счет увеличенной матки.
- Анальный секс. Частые анальные половые контакты могут приводить к раздражению слизистой оболочки прямой кишки и воспалительному процессу, что способствует развитию геморроя.
- Наследственная предрасположенность. Если родители и близкие родственники человека страдают геморроем, его риски также несколько повышаются.
- Неправильное питание: низкое содержание белка в рационе, частое употребление алкоголя, кофе, острой пищи.
- Малоподвижный образ жизни. Развитию геморроя способствует длительное пребывание в положении стоя или сидя, поэтому риски заболевания повышены у людей определенных профессий (офисные работники, хирурги, которым приходится подолгу стоять во время операций).
- Интенсивные физические нагрузки, при которых повышается давление в брюшной полости, венах.
- Возраст. По мере старения стенки вен ослабляются, легче растягиваются.
- Воспалительные процессы в кишечнике.
- Частые стрессы.
Симптомы
Возможные симптомы геморроя:- Безболезненное кровотечение. Больной может заметить кровь на туалетной бумаге или в унитазе. Иногда кровотечение бывает достаточно сильным. При этом кровь не смешана с калом, а покрывает его.
- Раздражение, зуд в области ануса. Возникают в результате воздействия на кожу слизи, которая в большом количестве выделяется слизистой оболочкой прямой кишки.
- Узлы, выступающие в анальной области.
- Дискомфорт, боль в области ануса.
- Отек в области ануса.
Симптомы зависят от того, где находится геморроидальный узел. Внутренний геморрой обычно не имеет никаких симптомов, не приводит к боли и дискомфорту, его нельзя увидеть или почувствовать. При прохождении кала поверхность геморроидального узла может повреждаться, возникает кровотечение.
Со временем внутренний узел начинает выпадать из заднего прохода. Выпадение часто сопровождается болью, дискомфортом, раздражением.
Наружный геморрой чаще всего выглядит как шишка в области ануса. Нередко больных беспокоят такие симптомы, как зуд, боль, кровоточивость.
Стадии
Выделяют четыре стадии геморроя (стадии выпадения геморроидальных узлов): пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...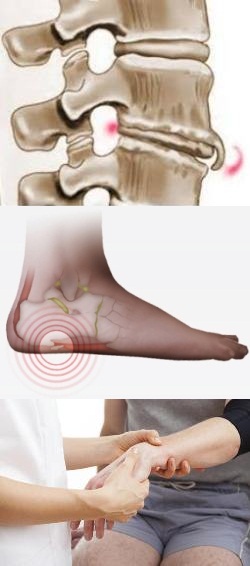
Остеофиты – что это такое? Остеофиты отделов позвоночника, суставов, стопы (пяточная шпора), кисти - причины и симптомы, диагностика и методы лечения, народные средства, фото
Как правило, остеофиты образуются на краевой части кости, подвергающейся сильным нагрузкам, деформирующим ее нормальную структуру. Кроме того, остеофиты могут образовываться на костях вследствие какого-либо патологического процесса, затрагивающего их прямо или косвенно, например, при остеомиелите, сахарном диабете, остеохондрозе и т. д. Вследствие того, что остеофиты деформируют нормальные очертания костей, они могут провоцировать ограничения движений и боли, однако наиболее часто эти выросты не причиняют какого-либо неудобства, протекая бессимптомно и выявляясь случайно при рентгеновских исследованиях.
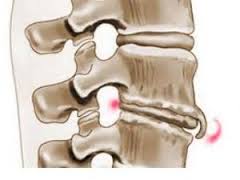
На данной фотографии изображен вид остеофита на позвонке.
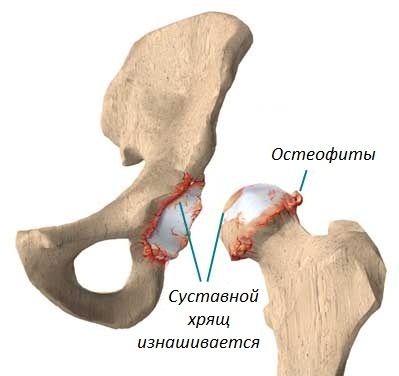
На данном изображении показан внешний вид остеофитов (выделены красным цветом) головки бедренной кости и суставной поверхности таза.
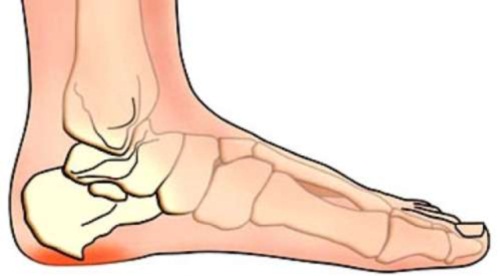
На данном изображении показан вид остеофита пяточной кости (в нижней части вокруг выделен красным цветом).
В зависимости от клеточной структуры, выделяют следующие виды остеофитов:
Костные компактные остеофиты образуются из наружного слоя костей. Поскольку данный компактный наружный слой наиболее сильно развит у бедренных, берцовых, плечевых, локтевых, лучевых костей, а также у мелких костей стоп и фаланг пальцев, то и остеофиты данной структуры развиваются именно на указанных костях. Наиболее часто компактные костные остеофиты образуются на костях стоп и фалангах пальцев.
Костные губчатые остеофиты образованы из губчатого вещества, которое формирует сердцевину и суставные поверхности различных костей. Кроме того, из губчатого вещества целиком состоят некоторые мелкие и мягкие кости, такие, как позвонки, ребра, грудина, запястье, предплюсна стопы. Остеофиты данной разновидности обычно формируются при чрезмерных нагрузках на перечисленные кости.
Костно-хрящевые остеофиты обычно развиваются в полости суставов, в которых поверхности сочленяющихся костей покрыты хрящом. Когда хрящ подвергается высоким нагрузкам или нарушается его структура при воспалительных или дегенеративных патологических процессах, он истончается, а кость начинает разрастаться и формировать выросты-остеофиты. В такой ситуации остеофиты являются фактически приспособительной реакцией со стороны организма, поскольку за счет них увеличивается площадь костей, соприкасающихся друг с другом, и уменьшается нагрузка на них. Костно-хрящевые остеофиты обычно формируются в полости крупных суставов, таких, как коленные, тазобедренные и др., поскольку именно они испытывают наиболее сильные нагрузки.
Метапластические остеофиты развиваются при нарушении нормального клеточного состава костей. То есть, если каких-либо клеток в кости становится больше нормы, они начинают активно размножаться, формируя патологические выросты-остеофиты. Как правило, метапластические остеофиты формируются на фоне воспалительного процесса или инфекции, поражающей кости. Иногда метапластические остеофиты образуются после переломов или других травматических повреждений костей вследствие нарушения процесса регенерации.
Данная классификация является важной для врачей, поскольку позволяет определить структуру костных выростов и спрогнозировать их течение. Однако на обиходном уровне гораздо чаще используется другая классификация остеофитов, основанная на их разделении на виды в зависимости от причинного фактора, спровоцировавшего образование выроста.
Итак, в зависимости от причины, вызвавшей их образование, все остеофиты подразделяются на следующие виды:
Оглавление
Остеофит представляет собой патологическое образование из костной ткани, располагающееся в виде нароста на различных поверхностях костей. Поскольку внешний вид образований напоминает вытянутый вырост, их часто называют шпорами или шипами. Более того, остеофиты на костях подошвы ног практически всегда в обиходе называют пяточными шпорами.- Фото
- Виды остеофитов
- Причины образования остеофитов
- Симптомы
- Диагностика
- Лечение
- Лечение остеофитов позвоночника
- Пяточная шпора: причины появления, эффективные и неэффективные методы лечения (стельки, массаж, лекарственные препараты, ударно-волновая терапия), отзыв врача - видео
- Народные средства
Как правило, остеофиты образуются на краевой части кости, подвергающейся сильным нагрузкам, деформирующим ее нормальную структуру. Кроме того, остеофиты могут образовываться на костях вследствие какого-либо патологического процесса, затрагивающего их прямо или косвенно, например, при остеомиелите, сахарном диабете, остеохондрозе и т. д. Вследствие того, что остеофиты деформируют нормальные очертания костей, они могут провоцировать ограничения движений и боли, однако наиболее часто эти выросты не причиняют какого-либо неудобства, протекая бессимптомно и выявляясь случайно при рентгеновских исследованиях.
Фото остеофитов

На данной фотографии изображен вид остеофита на позвонке.

На данном изображении показан внешний вид остеофитов (выделены красным цветом) головки бедренной кости и суставной поверхности таза.

На данном изображении показан вид остеофита пяточной кости (в нижней части вокруг выделен красным цветом).
Виды остеофитов
Термин "остеофит" всегда используется с дополнением в форме указания его вида и причинного фактора, спровоцировавшего образование выроста. В медицинской практике под остеофитом всегда подразумевают какой-либо конкретный вид костного нароста, спровоцированный определенной причиной, поскольку данные образования весьма сильно отличаются друг от друга в зависимости от месторасположения, причинного фактора и клеточной структуры.В зависимости от клеточной структуры, выделяют следующие виды остеофитов:
- Костные компактные;
- Костные губчатые;
- Костно-хрящевые;
- Метапластические.
Костные компактные остеофиты образуются из наружного слоя костей. Поскольку данный компактный наружный слой наиболее сильно развит у бедренных, берцовых, плечевых, локтевых, лучевых костей, а также у мелких костей стоп и фаланг пальцев, то и остеофиты данной структуры развиваются именно на указанных костях. Наиболее часто компактные костные остеофиты образуются на костях стоп и фалангах пальцев.
Костные губчатые остеофиты образованы из губчатого вещества, которое формирует сердцевину и суставные поверхности различных костей. Кроме того, из губчатого вещества целиком состоят некоторые мелкие и мягкие кости, такие, как позвонки, ребра, грудина, запястье, предплюсна стопы. Остеофиты данной разновидности обычно формируются при чрезмерных нагрузках на перечисленные кости.
Костно-хрящевые остеофиты обычно развиваются в полости суставов, в которых поверхности сочленяющихся костей покрыты хрящом. Когда хрящ подвергается высоким нагрузкам или нарушается его структура при воспалительных или дегенеративных патологических процессах, он истончается, а кость начинает разрастаться и формировать выросты-остеофиты. В такой ситуации остеофиты являются фактически приспособительной реакцией со стороны организма, поскольку за счет них увеличивается площадь костей, соприкасающихся друг с другом, и уменьшается нагрузка на них. Костно-хрящевые остеофиты обычно формируются в полости крупных суставов, таких, как коленные, тазобедренные и др., поскольку именно они испытывают наиболее сильные нагрузки.
Метапластические остеофиты развиваются при нарушении нормального клеточного состава костей. То есть, если каких-либо клеток в кости становится больше нормы, они начинают активно размножаться, формируя патологические выросты-остеофиты. Как правило, метапластические остеофиты формируются на фоне воспалительного процесса или инфекции, поражающей кости. Иногда метапластические остеофиты образуются после переломов или других травматических повреждений костей вследствие нарушения процесса регенерации.
Данная классификация является важной для врачей, поскольку позволяет определить структуру костных выростов и спрогнозировать их течение. Однако на обиходном уровне гораздо чаще используется другая классификация остеофитов, основанная на их разделении на виды в зависимости от причинного фактора, спровоцировавшего образование выроста.
Итак, в зависимости от причины, вызвавшей их образование, все остеофиты подразделяются на следующие виды:
- Травматические остеофиты. Образуются в результате различных травматических повреждений костей, например, после переломов, трещин и т. д. Наиболее часто травматические остеофиты образуются в области сращения двух сместившихся в результате перелома отломков кости. Присоединение воспалительного процесса в области перелома увеличивает риск формирования костных выростов. Форма, конфигурация и месторасположение данных остеофитов могут быть разнообразными, однако наиболее часто они локализуются в области коленных и локтевых суставов. В более редких случаях травматические остеофиты образуются и без перелома кости в области отслоения надкостницы, отрыва связок или разрывов суставных сумок;
- Дегенеративно-дистрофические остеофиты. Образуются на фоне хронических, длительно текущих воспалительных или дегенеративных заболеваний суставов, таких, как, например, артрозы, остеоартрозы, спондилез и т. д. Механизм образования остеофитов данного вида следующий: под влиянием воспалительного или дегенеративного патологического процесса хрящевые поверхности, покрывающие сочленяющиеся кости, начинают формировать выросты. Данные выросты обеспечивают увеличение площади хряща, что позволяет снизить нагрузку на сустав. Через некоторое время данные хрящевые выросты начинают окостеневать и образуются остеофиты, имеющие форму клюва. Появление таких остеофитов является признаком деформирующего артроза. Выросты сильно ограничивают движения в пораженном суставе. Дегенеративно-дистрофические остеофиты обычно формируются в крупных суставах или на позвонках;
- Воспалительные остеофиты. Формируются на фоне инфекционно-воспалительных поражений костей, например, при остеомиелите, туберкулезе, бруцеллезе, ревматоидном артрите и т. д. В результате образования гноя кость расплавляется, в ней образуются дефекты в форме отверстий, провалов и т. д. Далее именно в области этих дефектов начинается активный процесс регенерации кости, который завершается формированием остеофитов различной формы и размеров. Как правило, воспалительные остеофиты множественные, хаотично расположенные на поверхности пораженной кости, в том числе в полости сустава;
- Опухолевые массивные остеофиты. Образуются при злокачественных опухолях или метастазах в костях (например, при остеогенной саркоме, опухоли Юинга, метастазах рака предстательной или молочной железы и т. д.). Опухоль или метастазы повреждают кость, и в этой области начинается активная регенерация, которая и приводит к формированию крупных остеофитов в форме шпор или козырька. Остеофиты при опухолях костей формируются на пораженных костных элементах, а при метастазах рака предстательной или молочной железы – в основном на позвонках или гребне подвздошных костей;
Нормикс (Альфа Нормикс) – инструкция по применению (таблетки, гранулы), аналоги, отзывы врачей и пациентов, цена препарата
В настоящее время Альфа Нормикс выпускается в двух лекарственных формах:
 Обе лекарственные формы предназначены для приема внутрь, и в качестве активного компонента содержат рифаксимин. Таблетки содержат рифаксимин в дозировке 200 мг, а готовая суспензия, приготовленная из гранул – 100 мг в 5 мл. То есть, в каждой таблетке содержится 200 мг активного компонента, а в суспензии 100 мг в 5 мл, что соответствует 20 мг в 1 мл.
Обе лекарственные формы предназначены для приема внутрь, и в качестве активного компонента содержат рифаксимин. Таблетки содержат рифаксимин в дозировке 200 мг, а готовая суспензия, приготовленная из гранул – 100 мг в 5 мл. То есть, в каждой таблетке содержится 200 мг активного компонента, а в суспензии 100 мг в 5 мл, что соответствует 20 мг в 1 мл.
Таблетки в качестве вспомогательных компонентов содержат следующие вещества:
Гранулы для приготовления суспензии в качестве вспомогательных компонентов содержат следующие вещества:
Гранулы для приготовления суспензии окрашены в оранжевый цвет с запахом и вкусом вишни, и упакованы в стеклянные флаконы объемом 60 мл с мерной чашкой в комплекте.
Таблетки имеют круглую двояковыпуклую форму, окрашены в розовый цвет и выпускаются в упаковках по 12, 14, 28, 36, 42 и 60 штук.
 Активный компонент Альфа Нормикс антибиотик рифаксимин обладает широким спектром действия, вызывая гибель бактерий, паразитирующих в желудочно-кишечном тракте, провоцирующих кишечные инфекции.
Активный компонент Альфа Нормикс антибиотик рифаксимин обладает широким спектром действия, вызывая гибель бактерий, паразитирующих в желудочно-кишечном тракте, провоцирующих кишечные инфекции.
Альфа Нормикс не всасывается в кровь, а действует исключительно в просвете кишечника, вследствие чего является эффективным и безопасным антибиотиком для лечения различных кишечных инфекций, вызываемых патогенными бактериями, в том числе диареи путешественников.
Антибиотик губителен в отношении следующих патогенных бактерий:
За счет мощного антибактериального действия Альфа Нормикс оказывает следующие эффекты:
1. Уменьшает образование аммиака в кишечнике, тем самым замедляя развитие печеночной энцефалопатии.
2. Уменьшает скорость размножения бактерий при синдроме избыточного роста микроорганизмов в кишечнике.
3. Уменьшает количество бактерий в дивертикуле, которые могут вызывать дивертикулит и другие осложнения дивертикулярной болезни.
4. Уменьшает риск развития инфекций после операций на кишечнике.
 Препарат показан к применению для лечения следующих кишечных инфекций, вызываемых чувствительными к действию препарата бактериями:
Препарат показан к применению для лечения следующих кишечных инфекций, вызываемых чувствительными к действию препарата бактериями:
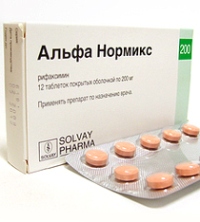 Таблетки следует принимать внутрь вне зависимости от еды, проглатывая их целиком, не раскусывая, не разжевывая и не измельчая иными способами, а запивая стаканом негазированной воды. Необходимо принимать таблетки через примерно равные интервалы длительностью 8 – 12 часов, чтобы обеспечивать постоянную концентрацию антибиотика по всей длине пищеварительного тракта.
Таблетки следует принимать внутрь вне зависимости от еды, проглатывая их целиком, не раскусывая, не разжевывая и не измельчая иными способами, а запивая стаканом негазированной воды. Необходимо принимать таблетки через примерно равные интервалы длительностью 8 – 12 часов, чтобы обеспечивать постоянную концентрацию антибиотика по всей длине пищеварительного тракта.
Таблетки и суспензия предназначены для приема взрослыми и подростками старше 12 лет.
Дозировки Альфа Нормикс для подростков старше 12 лет и взрослых для лечения различных заболеваниях следующие:
Оглавление
Нормикс – это лекарственный препарат, который полностью правильно называется Альфа Нормикс, и представляет собой антибиотик широкого спектра действия. Препарат не всасывается в кровь, а оказывает свое действие исключительно в просвете кишечника, и поэтому используется для лечения желудочно-кишечных инфекций, таких, как, например, сальмонеллез, дизентерия, понос и др. Кроме того, Альфа Нормикс применяется для профилактики инфекционных осложнений после операций на органах пищеварительного тракта.- Названия, состав и формы выпуска
- Терапевтическое действие
- Показания к применению
- Инструкция по применению
- Альфа Нормикс детям
- Совместимость с алкоголем
- Побочные эффекты
- Противопоказания к применению
- Аналоги
- Отзывы
- Цена препарата
Названия, состав и формы выпуска
Лекарственный препарат Альфа Нормикс в обиходе называют просто Нормикс, опуская первую часть полного наименования. Однако поскольку каких-либо других препаратов с таким названием нет, все участники дискуссии понимают, что под Нормиксом подразумевается именно Альфа Нормикс, а не что-либо иное.В настоящее время Альфа Нормикс выпускается в двух лекарственных формах:
- Таблетки для приема внутрь;
- Гранулы для приготовления суспензии для приема внутрь.
 Обе лекарственные формы предназначены для приема внутрь, и в качестве активного компонента содержат рифаксимин. Таблетки содержат рифаксимин в дозировке 200 мг, а готовая суспензия, приготовленная из гранул – 100 мг в 5 мл. То есть, в каждой таблетке содержится 200 мг активного компонента, а в суспензии 100 мг в 5 мл, что соответствует 20 мг в 1 мл.
Обе лекарственные формы предназначены для приема внутрь, и в качестве активного компонента содержат рифаксимин. Таблетки содержат рифаксимин в дозировке 200 мг, а готовая суспензия, приготовленная из гранул – 100 мг в 5 мл. То есть, в каждой таблетке содержится 200 мг активного компонента, а в суспензии 100 мг в 5 мл, что соответствует 20 мг в 1 мл.Таблетки в качестве вспомогательных компонентов содержат следующие вещества:
- Натрия крахмала гликолат;
- Эфир глицерола пальмитостеариновый;
- Кремний осажденный;
- Тальк;
- Микрокристаллическая целлюлоза;
- Гидроксипропилметилцеллюлоза;
- Титана диоксид;
- Динатрия эдетат;
- Пропиленгликоль;
- Оксид железа красный.
Гранулы для приготовления суспензии в качестве вспомогательных компонентов содержат следующие вещества:
- Кармеллоза натрия;
- Пектин;
- Каолин;
- Сахаринат натрия;
- Натрия бензоат;
- Сахароза;
- Вишневый ароматизатор;
- Целлюлоза микрокристаллическая.
Гранулы для приготовления суспензии окрашены в оранжевый цвет с запахом и вкусом вишни, и упакованы в стеклянные флаконы объемом 60 мл с мерной чашкой в комплекте.
Таблетки имеют круглую двояковыпуклую форму, окрашены в розовый цвет и выпускаются в упаковках по 12, 14, 28, 36, 42 и 60 штук.
Терапевтическое действие
 Активный компонент Альфа Нормикс антибиотик рифаксимин обладает широким спектром действия, вызывая гибель бактерий, паразитирующих в желудочно-кишечном тракте, провоцирующих кишечные инфекции.
Активный компонент Альфа Нормикс антибиотик рифаксимин обладает широким спектром действия, вызывая гибель бактерий, паразитирующих в желудочно-кишечном тракте, провоцирующих кишечные инфекции.Альфа Нормикс не всасывается в кровь, а действует исключительно в просвете кишечника, вследствие чего является эффективным и безопасным антибиотиком для лечения различных кишечных инфекций, вызываемых патогенными бактериями, в том числе диареи путешественников.
Антибиотик губителен в отношении следующих патогенных бактерий:
- Bacteroides spp.;
- Enterobacter spp.;
- Enterococcus spp.;
- Escherichia coli (патогенные разновидности);
- Campylobacter app.;
- Clostridium spp.;
- Fusobacterium nucleatum;
- Klebsiella spp.;
- Helicobacter pylori;
- Peptostreptococcus spp.;
- Proteus spp.;
- Pseudomonas spp.;
- Salmonella spp. (сальмонеллез);
- Shigella spp.;
- Staphylococcus spp.;
- Streptococcus spp.;
- Yersinia spp.
За счет мощного антибактериального действия Альфа Нормикс оказывает следующие эффекты:
1. Уменьшает образование аммиака в кишечнике, тем самым замедляя развитие печеночной энцефалопатии.
2. Уменьшает скорость размножения бактерий при синдроме избыточного роста микроорганизмов в кишечнике.
3. Уменьшает количество бактерий в дивертикуле, которые могут вызывать дивертикулит и другие осложнения дивертикулярной болезни.
4. Уменьшает риск развития инфекций после операций на кишечнике.
Показания к применению
 Препарат показан к применению для лечения следующих кишечных инфекций, вызываемых чувствительными к действию препарата бактериями:
Препарат показан к применению для лечения следующих кишечных инфекций, вызываемых чувствительными к действию препарата бактериями:- Острые желудочно-кишечные инфекции (сальмонеллез, дизентерия, пищевое отравление и т. д.);
- Диарея путешественников;
- Бактериальная диарея;
- Летняя диарея (желудочный грипп);
- Синдром избыточного роста микроорганизмов в кишечнике;
- Печеночная недостаточность;
- Энцефалопатия;
- Гипераммониемия (повышенная концентрация аммиака в крови);
- Дивертикулез кишечника;
- Хронические воспалительные заболевания кишечника (колиты, энтериты и др.);
- Профилактика инфекционных осложнений после операций на кишечнике или желудке.
Инструкция по применению
Правила применения таблеток и суспензии Альфа Нормикс
 Таблетки следует принимать внутрь вне зависимости от еды, проглатывая их целиком, не раскусывая, не разжевывая и не измельчая иными способами, а запивая стаканом негазированной воды. Необходимо принимать таблетки через примерно равные интервалы длительностью 8 – 12 часов, чтобы обеспечивать постоянную концентрацию антибиотика по всей длине пищеварительного тракта.
Таблетки следует принимать внутрь вне зависимости от еды, проглатывая их целиком, не раскусывая, не разжевывая и не измельчая иными способами, а запивая стаканом негазированной воды. Необходимо принимать таблетки через примерно равные интервалы длительностью 8 – 12 часов, чтобы обеспечивать постоянную концентрацию антибиотика по всей длине пищеварительного тракта.Таблетки и суспензия предназначены для приема взрослыми и подростками старше 12 лет.
Дозировки Альфа Нормикс для подростков старше 12 лет и взрослых для лечения различных заболеваниях следующие:
- Диарея (диарея путешественников, летняя диарея и др.) и острые кишечные инфекции – принимать по 200 мг (1 таблетка или 10 мл суспензии) через каждые 6 часов в течение 1 – 3 дней . Прекращают прием препарата через 12 часов после последнего эпизода жидкого стула;
- Печеночная энцефалопатия и гипераммониемия – принимать по 400 мг (2 таблетки или 20 мл суспензии) через каждые 8 часов;

Ликопид – инструкция по применению (таблетки 1 мг, 10 мг), особенности применения у детей, как принимать при псориазе, аналоги, отзывы и мнения врачей, цена препарата
В качестве вспомогательных компонентов таблетки обеих дозировок содержат следующие вещества:
Таблетки Ликопид 1 мг имеют круглую плоскоцилиндрическую форму, окрашены в белый цвет и снабжены фаской. А таблетки Ликопид 10 мг также круглой плоскоцилиндрической формы белого цвета, но снабжены не только фаской, но и риской.
Несмотря на то, что разновидности Ликопида отличаются друг от друга только количеством активного вещества, это разные препараты, каждый из которых имеет свои особенности и правила применения. Также необходимо знать, что Ликопид 1 мг отпускается без рецепта врача, а Ликопид 10 мг только по рецепту. Ликопид 1 мг подходит и для профилактики, и для лечения, а также может применяться как для взрослых, так и для детей с 3 лет, а Ликопид 10 мг предназначен исключительно для лечения взрослых.
 Действие Ликопида 1 мг и 10 мг обеспечивается активным компонентом глюкозаминилмурамилдипептидом, который представляет собой фрагмент оболочки патогенных бактерий, вызывающих инфекционно-воспалительные заболевания различных органов и систем. Когда данный фрагмент попадает в организм человека, иммунная система распознает его в качестве чужеродного патогенного агента и начинает интенсивно вырабатывать антитела, а также в общем активизировать свою работу с целью его уничтожения. Благодаря такому эффекту происходит общая активация всей иммунной системы, что способствует выздоровлению от хронических вирусных, бактериальных или грибковых инфекций, а также повышает сопротивляемость организма к повторному заболеванию.
Действие Ликопида 1 мг и 10 мг обеспечивается активным компонентом глюкозаминилмурамилдипептидом, который представляет собой фрагмент оболочки патогенных бактерий, вызывающих инфекционно-воспалительные заболевания различных органов и систем. Когда данный фрагмент попадает в организм человека, иммунная система распознает его в качестве чужеродного патогенного агента и начинает интенсивно вырабатывать антитела, а также в общем активизировать свою работу с целью его уничтожения. Благодаря такому эффекту происходит общая активация всей иммунной системы, что способствует выздоровлению от хронических вирусных, бактериальных или грибковых инфекций, а также повышает сопротивляемость организма к повторному заболеванию.
В принципе, действие Ликопида в чем-то сходно с прививкой, когда в организм вводятся убитые или ослабленные бактерии, на которые вырабатываются антитела и приобретается иммунитет к инфекции. Только действие Ликопида в отличие от прививки шире, поскольку препарат приводит к приобретению иммунитета не к одному заболеванию, а сразу к широкому спектру инфекций, вызываемых наиболее распространенными патогенными микроорганизмами.
Действие препарата реализуется за счет его связи с белком NOD2, имеющимся в клетках иммунной системы, на фоне чего происходит их активация. Ликопид увеличивает активность фагоцитов, натуральных киллеров (NK-клеток), Т- и В-лимфоцитов, повышает количество вырабатываемых антител и нормализует соотношение Т-хелперов 1 и 2 типов.
Токсичность Ликопида очень низкая, поскольку доза, при которой умирает половина подопытных мышей, в 106000 раз выше, чем терапевтическая. При приеме препарата людьми в дозировках, в 100 раз превышающих рекомендованные, не возникает токсического воздействия на нервную и сердечно-сосудистые системы, а также на другие внутренние органы. Также Ликопид не вызывает мутаций и не обладает токсическим действием на плод.
В экспериментальных исследованиях на лабораторных животных было показано, что Ликопид оказывает противоопухолевое действие.
 Ликопид 1 мг применяется для лечения и профилактики следующих заболеваний у детей и взрослых:
Ликопид 1 мг применяется для лечения и профилактики следующих заболеваний у детей и взрослых:
1. Дети (3 – 18 лет) и взрослые (старше 18 лет):
Ликопид 10 мг показан к применению только для взрослых для лечения следующих заболеваний, сопровождающихся вторичным иммунодефицитом:
Таблетку Ликопид 1 мг оптимально принимать сублингвально, то есть класть под язык и удерживать до полного растворения. Не следует пытаться рассасывать или интенсивно передвигать таблетку под языком с целью скорейшего растворения. Необходимо дождаться растворения таблетки естественным образом. Если по каким-либо причинам принимать Ликопид 1 мг сублингвально невозможно, то таблетку можно просто проглатывать целиком, запивая небольшим количеством воды. пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Оглавление
Ликопид представляет собой иммуномодулятор нового поколения, предназначенный для комплексной терапии различных вторичных иммунодефицитов у взрослых и детей. Поскольку вторичный иммунодефицит может возникать на фоне различных хронических или частых инфекционно-воспалительных заболеваний, то иммуномодулятор применяется в терапии всех этих состояний, таких, как, например, инфекции дыхательных путей, гнойничковые заболевания кожи и мягких тканей, фурункулез, туберкулез, вирусные инфекции (герпес, гепатиты и др.), псориаз.- Состав, разновидности и формы выпуска
- Действие Ликопида
- Показания к применению
- Инструкция по применению
- Применение у детей
- Ликопид при псориазе
- Побочные эффекты
- Противопоказания к применению
- Аналоги
- Отзывы
- Цена препарата
- Официальный сайт
Состав, разновидности и формы выпуска
Ликопид выпускается в единственной лекарственной форме – таблетки для приема внутрь. В качестве активного компонента таблетки Ликопид содержат глюкозаминилмурамилдипептид (ГМДП) в количестве 1 мг или 10 мг. То есть, имеется две разновидности препарата, выпускаемых в различных дозировках – по 1 мг или по 10 мг активного вещества на таблетку.В качестве вспомогательных компонентов таблетки обеих дозировок содержат следующие вещества:
- Кальция стеарат;
- Картофельных крахмал;
- Лактоза моногидрат;
- Метилцеллюлоза;
- Сахароза.
Таблетки Ликопид 1 мг имеют круглую плоскоцилиндрическую форму, окрашены в белый цвет и снабжены фаской. А таблетки Ликопид 10 мг также круглой плоскоцилиндрической формы белого цвета, но снабжены не только фаской, но и риской.
Несмотря на то, что разновидности Ликопида отличаются друг от друга только количеством активного вещества, это разные препараты, каждый из которых имеет свои особенности и правила применения. Также необходимо знать, что Ликопид 1 мг отпускается без рецепта врача, а Ликопид 10 мг только по рецепту. Ликопид 1 мг подходит и для профилактики, и для лечения, а также может применяться как для взрослых, так и для детей с 3 лет, а Ликопид 10 мг предназначен исключительно для лечения взрослых.
Действие Ликопида
 Действие Ликопида 1 мг и 10 мг обеспечивается активным компонентом глюкозаминилмурамилдипептидом, который представляет собой фрагмент оболочки патогенных бактерий, вызывающих инфекционно-воспалительные заболевания различных органов и систем. Когда данный фрагмент попадает в организм человека, иммунная система распознает его в качестве чужеродного патогенного агента и начинает интенсивно вырабатывать антитела, а также в общем активизировать свою работу с целью его уничтожения. Благодаря такому эффекту происходит общая активация всей иммунной системы, что способствует выздоровлению от хронических вирусных, бактериальных или грибковых инфекций, а также повышает сопротивляемость организма к повторному заболеванию.
Действие Ликопида 1 мг и 10 мг обеспечивается активным компонентом глюкозаминилмурамилдипептидом, который представляет собой фрагмент оболочки патогенных бактерий, вызывающих инфекционно-воспалительные заболевания различных органов и систем. Когда данный фрагмент попадает в организм человека, иммунная система распознает его в качестве чужеродного патогенного агента и начинает интенсивно вырабатывать антитела, а также в общем активизировать свою работу с целью его уничтожения. Благодаря такому эффекту происходит общая активация всей иммунной системы, что способствует выздоровлению от хронических вирусных, бактериальных или грибковых инфекций, а также повышает сопротивляемость организма к повторному заболеванию.В принципе, действие Ликопида в чем-то сходно с прививкой, когда в организм вводятся убитые или ослабленные бактерии, на которые вырабатываются антитела и приобретается иммунитет к инфекции. Только действие Ликопида в отличие от прививки шире, поскольку препарат приводит к приобретению иммунитета не к одному заболеванию, а сразу к широкому спектру инфекций, вызываемых наиболее распространенными патогенными микроорганизмами.
Действие препарата реализуется за счет его связи с белком NOD2, имеющимся в клетках иммунной системы, на фоне чего происходит их активация. Ликопид увеличивает активность фагоцитов, натуральных киллеров (NK-клеток), Т- и В-лимфоцитов, повышает количество вырабатываемых антител и нормализует соотношение Т-хелперов 1 и 2 типов.
Токсичность Ликопида очень низкая, поскольку доза, при которой умирает половина подопытных мышей, в 106000 раз выше, чем терапевтическая. При приеме препарата людьми в дозировках, в 100 раз превышающих рекомендованные, не возникает токсического воздействия на нервную и сердечно-сосудистые системы, а также на другие внутренние органы. Также Ликопид не вызывает мутаций и не обладает токсическим действием на плод.
В экспериментальных исследованиях на лабораторных животных было показано, что Ликопид оказывает противоопухолевое действие.
Показания к применению
 Ликопид 1 мг применяется для лечения и профилактики следующих заболеваний у детей и взрослых:
Ликопид 1 мг применяется для лечения и профилактики следующих заболеваний у детей и взрослых:1. Дети (3 – 18 лет) и взрослые (старше 18 лет):
- Лечение хронических инфекций дыхательных путей, в том числе связанных с ОРЗ, гриппом и простудой (например, бронхит, синусит, фарингит, ларингит и т.д.) в период обострения или ремиссии;
- Лечение острых и хронических гнойно-воспалительных заболеваний кожи и мягких тканей (например, фурункулез, пиодермия и т.д.);
- Лечение герпетической инфекции (половой, лабиальный герпес, цитомегаловирусная инфекция, вирус Эпштейна-Барр).
- Профилактика заболеваемости ОРЗ и гриппом в период сезонных эпидемий, а также снижение частоты обострений хронических заболеваний ЛОР-органов и дыхательных путей.
Ликопид 10 мг показан к применению только для взрослых для лечения следующих заболеваний, сопровождающихся вторичным иммунодефицитом:
- Острые или хронические гнойно-воспалительные заболевания кожи и мягких тканей (например, фурункулез, абсцесс, флегмона, послеоперационные осложнения и т.д.);
- Инфекции, передающиеся половым путем (папилломавирусная инфекций, трихомониаз, трудно поддающийся лечению);
- Герпетические инфекции различной локализации (половой герпес, офтальмогерпес, герпесный кератит, вирус Эпштейна-Барра, цитомегаловирусная инфекция и т.д.);
- Псориаз (в том числе псориатический артрит);
- Туберкулез легких.
Инструкция по применению
Общие правила приема
Ликопид 1 мг и 10 мг принимают натощак за полчаса до еды. Таблетку Ликопид 10 мг следует проглатывать целиком, не раскусывая, не разжевывая и не измельчая иными способами, а запивая небольшим количеством воды (достаточно половины стакана).Таблетку Ликопид 1 мг оптимально принимать сублингвально, то есть класть под язык и удерживать до полного растворения. Не следует пытаться рассасывать или интенсивно передвигать таблетку под языком с целью скорейшего растворения. Необходимо дождаться растворения таблетки естественным образом. Если по каким-либо причинам принимать Ликопид 1 мг сублингвально невозможно, то таблетку можно просто проглатывать целиком, запивая небольшим количеством воды. пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
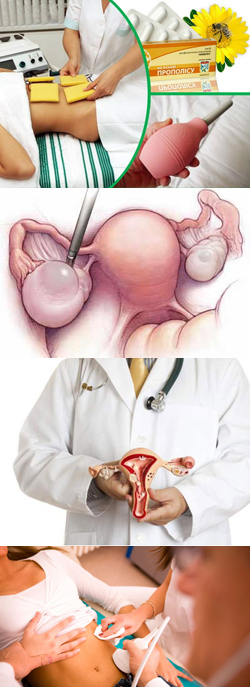
Аднексит - лечение и профилактика
Оглавление
При аднексите используется комплексный подход к лечению, включающий медикаментозные и немедикаментозные методы. Медикаментозное лечение включает антибиотики, жаропонижающие и обезболивающие препараты, рассасывающие средства и витамины. К немедикаментозным методам относятся физиопроцедуры, ванны, народные методы лечения. Наибольшее значение физиопроцедуры играют при хроническом аднексите, в то время как при остром аднексите на первый план выступают антибактериальные средства.
пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
- Что такое аднексит?
- Причины аднексита
- Симптомы аднексита
- Острый аднексит
- Хронический аднексит
- Аднексит при беременности
- Осложнения при аднексите
- Диагностика аднексита по МКБ
- Лечение аднексита
- Как вылечить хронический аднексит?
- Лечение аднексита народными средствами
- Профилактика аднексита
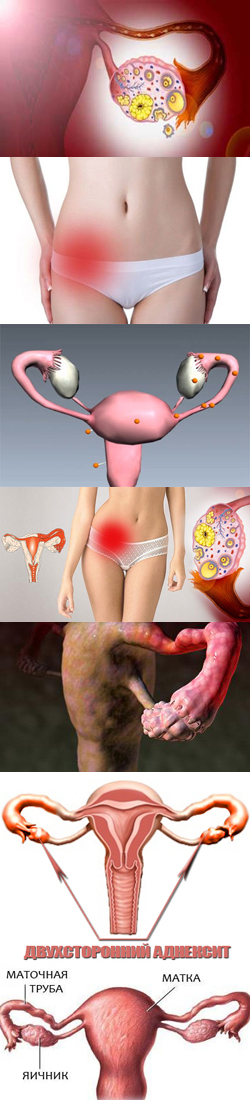
Аднексит. Причины, симптомы и осложнения
Аднексит занимает лидирующие позиции в списке гинекологических заболеваний. Согласно статистике, с воспалением придатков матки сталкивается каждая 3 женщина, чей возраст находится в диапазоне от 16 до 50 лет. пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Оглавление
Аднексит – это воспаление придатков матки, которое может быть односторонним или двухсторонним. Поскольку к придаткам матки относятся маточные трубы и яичники, аднексит называется еще сальпингоофоритом (salpinx – маточные трубы, ooforis – яичники).- Что такое аднексит?
- Причины аднексита
- Симптомы аднексита
- Острый аднексит
- Хронический аднексит
- Аднексит при беременности
- Осложнения при аднексите
- Диагностика аднексита по МКБ
- Лечение аднексита
- Как вылечить хронический аднексит?
- Лечение аднексита народными средствами
- Профилактика аднексита
Аднексит занимает лидирующие позиции в списке гинекологических заболеваний. Согласно статистике, с воспалением придатков матки сталкивается каждая 3 женщина, чей возраст находится в диапазоне от 16 до 50 лет. пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Кровопускание – китайское, тибетское, европейское, исламское, польза и вред, показания и противопоказания, лечение заболеваний, точки для кровопускания
Кровопускание известно человечеству с глубокой древности, поскольку практиковалось у различных народов для двух основных целей – в качестве медицинской лечебной процедуры и ритуального жертвоприношения. Кровопускание в качестве лечебной процедуры применялось в Древней Греции, государствах Месопотамии, Персии, Китае, Монголии, Тибете и некоторых других странах, находившихся на довольно высоком уровне развития по состоянию на период их существования.
В качестве ритуального жертвоприношения кровопускание практиковали многочисленные народы Африки, Средней, Южной и Юго-Восточной Азии, а также Центральной и Южной Америки. Более того, ритуал жертвенного кровопускания и поныне сохраняется у некоторых племен Африки и Амазонии, живущих обособленно, сохраняющих традиционный строй и не контактирующих с цивилизацией.
В статье мы рассмотрим разновидности и различные аспекты практического применения медицинского кровопускания, осуществляемого с лечебной или профилактической целью.
Итак, в зависимости от медицинской традиции выделяют следующих виды кровопусканий:
Рассмотрим данные разновидности кровопусканий подробнее.
 Китайское кровопускание представляет собой один из методов немедикаментозного лечения различных заболеваний согласно традициям и стандартам древней китайской медицинской науки. По своей сути, кровопускание в китайской медицинской традиции аналогично иглоукалыванию, поскольку выведение крови осуществляется в тех же строго определенных точках, которые необходимо активировать или, напротив, ослабить для того, чтобы излечить заболевание.
Китайское кровопускание представляет собой один из методов немедикаментозного лечения различных заболеваний согласно традициям и стандартам древней китайской медицинской науки. По своей сути, кровопускание в китайской медицинской традиции аналогично иглоукалыванию, поскольку выведение крови осуществляется в тех же строго определенных точках, которые необходимо активировать или, напротив, ослабить для того, чтобы излечить заболевание.
Китайское кровопускание является капиллярным, поскольку для выведения крови делают маленькие надрезы на поверхности кожного покрова, повреждая исключительно мелкие капилляры. Далее из этих мелких капилляров выдавливают несколько капель крови или высасывают до 50 мл крови при помощи специальных банок, устанавливаемых на поверхность кожи над разрезами. Кровопотеря при китайском кровопускании незначительная, поэтому оно не вызывает каких-либо серьезных реакций со стороны системы крови.
Для того, чтобы понимать смысл и сущность китайского кровопускания как метода лечения, необходимо знать общие положения традиционной медицинской традиции Китая. Итак, в медицинской традиции Китая имеется представление о меридианах, проходящих по телу, по которым циркулирует жизненная энергия ци. Эта энергия должна свободно циркулировать, не застаиваясь в различных органах и тканях, что обеспечивает отличное функционирование организма человека. Если же энергия ци перестает нормально функционировать по меридианам, то возникает заболевание.
В соответствии с данным ведущим китайским представлением об энергии ци, все заболевания и вызываемые ими симптомы делятся на несколько основных противоположных по сути друг другу видов. Например, в зависимости от количества энергии ци в каком-либо органе относительно нормы, выделяют заболевания полноты и пустоты. В зависимости от температуры в пораженном органе, выделяют синдромы жара и холода, и т. д. И именно данные синдромы будут фигурировать в традиционном китайском диагнозе, который совершенно не похож на привычный нам европейский. Не нужно даже пытаться соотносить диагнозы европейской и китайкой медицинской традиций, поскольку они основаны на совершенно разных системах знаний, теориях и представлениях о функционировании тела человека.
В соответствии с представлением о полноте и пустоте, жаре или холоде и других подобных синдромах, китайская медицинская традиция предполагает их устранение в качестве стратегии лечения заболевания. То есть, если у человека страдает печень, то китайская медицинская традиция определяет, имеется в органе пустота или полнота, жар или холод, где застой энергии ци и препятствия для ее движения и другие подобные параметры. После этого врач решает, каким образом нужно воздействовать на человека, чтобы устранить полноту или пустоту, жар или холод и нормализовать ток энергии. Для этого могут применяться отвары трав, окуривания, прижигания, точечный массаж, иглоукалывание и кровопускание. Наиболее мощными и эффективными методами лечения в китайской традиции считаются иглоукалывание и кровопускание, поскольку позволяют быстро устранить патологические симптомы, нормализовать движение энергии ци и излечить пациента.
Иглоукалывание и кровопускание предполагает воздействие на определенные точки, находящиеся на теле человека в области выхода на поверхность меридианов, по которым движется энергия ци. По каждому меридиану энергия движется через определенные органы и ткани, соответственно, воздействие на точки выхода этого меридиана на поверхность кожи может повлиять на состояние тех структур, по которым он проводит ци. Имеется множество точек выхода меридианов на поверхность, и воздействие на каждую из них вызывает различные эффекты. Например, иглоукалывание в одну точку медиана желчного пузыря приведет к усилению его сокращений, а в другую – напротив, ослабит его перистальтику и т. д. То же самое справедливо и в отношении кровопускания, которое осуществляется в тех же точках, что и иглоукалывание.
Таким образом, китайское кровопускание – это, по сути, воздействие на биологически активные точки, расположенные на теле человека с целью активизации какого-либо процесса, необходимого для излечения имеющегося заболевания. Поскольку кровопускание вызывает строго определенное действие, то данным методом в китайской традиции лечат только те заболевания, при которых такой эффект необходим. То есть, кровопускание в каждой точке имеет свои строгие показания.
Точки для осуществления кровопускания в тибетской медицинской практике расположены не на меридианах, по которым течет энергия ци, а в области тех или иных вен. Дело в том, что тибетцы знают, что все поверхностные вены связаны анастомозами с глубоко лежащими кровеносными сосудами, которые проходят через те или иные органы. Соответственно, воздействие на вену, связанную анастомозом с сосудами легких, приведет к эффекту именно на этот орган и т. д.
Кроме того, врачам Тибета известно, что в стенке каждого сосуда имеются нервные окончания, которые идут к определенному сегменту спинного мозга. А в каждом сегменте спинного мозга концентрируют сигналы и импульсы от определенных органов или их частей, расположенных примерно на одном уровне тела. Например, нервные импульсы от ободочной кишки, части тонкого кишечника, мышц и кожи средней трети живота собираются в одном и том же сегменте спинного мозга, поскольку все эти структуры расположены на одном уровне тела.
А если раздражать какую-либо одну структуру, входящую в зону ответственности того или иного сегмента спинного мозга, то это отразится на всех других органах и тканях, импульсы от которых аккумулируются в этом же сегменте. Соответственно, воздействие на нервное сплетение на коже приведет к импульсации в сегмент спинного мозга, который, в свою очередь, "пошлет" сигналы и изменит работу и состояние внутренних органов, которые также входят в сферу ответственности данного сегмента.
Таким образом, выбор точки для кровопускания в тибетской медицинской практике осуществляется на основе знания того, на какой именно орган или ткань это будет воздействовать. А поскольку воздействие кровопускания имеет определенный эффект, то и применяется оно только для лечения тех заболеваний, при которых нужно такое воздействие. Соответственно, кровопускание в каждой точке производится исключительно по определенным показаниям.
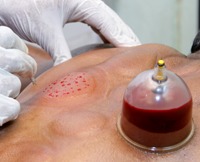 Кровопускание хиджама (исламское) является капиллярным, поскольку для его производства, так же, как и в китайской традиции, производятся маленькие надрезы на коже в определенных точках. Однако в практике хиджамы всегда используется постановка банок, при помощи которых происходит высасывание небольшого объема крови.
Кровопускание хиджама (исламское) является капиллярным, поскольку для его производства, так же, как и в китайской традиции, производятся маленькие надрезы на коже в определенных точках. Однако в практике хиджамы всегда используется постановка банок, при помощи которых происходит высасывание небольшого объема крови.
Хиджама проводится также по определенным точкам, одна часть которых заимствована из китайской традиции, другая рекомендована Кораном, а третья выявляется в ходе диагностического обследования. Так, проводящий хиджаму массирует тело пациента, определяет болезненные участки и места с уплотнениями, и именно в них производит кровопускание.
В отличие от китайской и тибетской традиций, исламское кровопускание является методом лечения, рекомендованным мусульманам Магометом, и не основывается на такой стройной теоретической базе. Поэтому, условно говоря, хиджама является заимствованным методом лечения, для которого сохранилась некая компиляция точек для производства кровопусканий, но отсутствует теоретическая основа и стройная система медицинских знаний. В связи с этим хиджама уступает китайскому или тибетскому кровопусканию по степени эффективности и безопасности применения.
Кроме того, отличительной чертой хиджамы является ее применение практически при любых заболеваниях и, соответственно, отсутствие строго спектра показаний.
 Европейское кровопускание является методом лечения различных заболеваний, который был крайне популярен в Средние века. Однако в настоящее время в европейской медицинской традиции кровопускание не используется, поскольку имеются другие, гораздо более эффективные методы терапии.
пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Европейское кровопускание является методом лечения различных заболеваний, который был крайне популярен в Средние века. Однако в настоящее время в европейской медицинской традиции кровопускание не используется, поскольку имеются другие, гораздо более эффективные методы терапии.
пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Оглавление
Кровопускание представляет собой мероприятие по извлечению некоторого объема крови из организма при помощи различных методов. Так, кровопускание может осуществляться при помощи надреза на коже, разрезания вен или постановки пиявок. Вне зависимости от методики извлечения крови сущность кровопускания не изменяется.- Виды кровопускания, их краткая и сравнительная характеристика
- Классификация кровопускания по типу кровотечения
- Польза
- Вред
- Показания
- Методика проведения кровопускания
- Кровопускание (хиджама): польза, при каких болезнях помогает, рекомендации после процедуры кровопускания, отзывы - видео
- Кровопускание на голове
- Противопоказания
- Лечение некоторых заболеваний
- Кровопускание с помощью пиявок (гирудотерапия): польза, показания и противопоказания, отзыв врача - видео
Кровопускание известно человечеству с глубокой древности, поскольку практиковалось у различных народов для двух основных целей – в качестве медицинской лечебной процедуры и ритуального жертвоприношения. Кровопускание в качестве лечебной процедуры применялось в Древней Греции, государствах Месопотамии, Персии, Китае, Монголии, Тибете и некоторых других странах, находившихся на довольно высоком уровне развития по состоянию на период их существования.
В качестве ритуального жертвоприношения кровопускание практиковали многочисленные народы Африки, Средней, Южной и Юго-Восточной Азии, а также Центральной и Южной Америки. Более того, ритуал жертвенного кровопускания и поныне сохраняется у некоторых племен Африки и Амазонии, живущих обособленно, сохраняющих традиционный строй и не контактирующих с цивилизацией.
В статье мы рассмотрим разновидности и различные аспекты практического применения медицинского кровопускания, осуществляемого с лечебной или профилактической целью.
Виды кровопускания, их краткая и сравнительная характеристика
Поскольку кровопускание в качестве метода лечения практиковалось во многих культурах, представляется наиболее правильным и очевидным выделить основные виды данной манипуляции на основании принадлежности к той или иной медицинской традиции. Ведь в каждой культуре существовала своя медицинская традиция, регламентировавшая и обосновывавшая как теоретически, так и практически применение кровопускания. Обоснования, правила применения, показания, противопоказания, а также техника кровопускания отличаются друг от друга в разных медицинских традициях, что и позволяет выделить соответствующие виды манипуляции.Итак, в зависимости от медицинской традиции выделяют следующих виды кровопусканий:
- Китайское кровопускание;
- Тибетское кровопускание;
- Исламское кровопускание (хиджама);
- Европейское кровопускание.
Рассмотрим данные разновидности кровопусканий подробнее.
Китайское кровопускание
 Китайское кровопускание представляет собой один из методов немедикаментозного лечения различных заболеваний согласно традициям и стандартам древней китайской медицинской науки. По своей сути, кровопускание в китайской медицинской традиции аналогично иглоукалыванию, поскольку выведение крови осуществляется в тех же строго определенных точках, которые необходимо активировать или, напротив, ослабить для того, чтобы излечить заболевание.
Китайское кровопускание представляет собой один из методов немедикаментозного лечения различных заболеваний согласно традициям и стандартам древней китайской медицинской науки. По своей сути, кровопускание в китайской медицинской традиции аналогично иглоукалыванию, поскольку выведение крови осуществляется в тех же строго определенных точках, которые необходимо активировать или, напротив, ослабить для того, чтобы излечить заболевание.Китайское кровопускание является капиллярным, поскольку для выведения крови делают маленькие надрезы на поверхности кожного покрова, повреждая исключительно мелкие капилляры. Далее из этих мелких капилляров выдавливают несколько капель крови или высасывают до 50 мл крови при помощи специальных банок, устанавливаемых на поверхность кожи над разрезами. Кровопотеря при китайском кровопускании незначительная, поэтому оно не вызывает каких-либо серьезных реакций со стороны системы крови.
Для того, чтобы понимать смысл и сущность китайского кровопускания как метода лечения, необходимо знать общие положения традиционной медицинской традиции Китая. Итак, в медицинской традиции Китая имеется представление о меридианах, проходящих по телу, по которым циркулирует жизненная энергия ци. Эта энергия должна свободно циркулировать, не застаиваясь в различных органах и тканях, что обеспечивает отличное функционирование организма человека. Если же энергия ци перестает нормально функционировать по меридианам, то возникает заболевание.
В соответствии с данным ведущим китайским представлением об энергии ци, все заболевания и вызываемые ими симптомы делятся на несколько основных противоположных по сути друг другу видов. Например, в зависимости от количества энергии ци в каком-либо органе относительно нормы, выделяют заболевания полноты и пустоты. В зависимости от температуры в пораженном органе, выделяют синдромы жара и холода, и т. д. И именно данные синдромы будут фигурировать в традиционном китайском диагнозе, который совершенно не похож на привычный нам европейский. Не нужно даже пытаться соотносить диагнозы европейской и китайкой медицинской традиций, поскольку они основаны на совершенно разных системах знаний, теориях и представлениях о функционировании тела человека.
В соответствии с представлением о полноте и пустоте, жаре или холоде и других подобных синдромах, китайская медицинская традиция предполагает их устранение в качестве стратегии лечения заболевания. То есть, если у человека страдает печень, то китайская медицинская традиция определяет, имеется в органе пустота или полнота, жар или холод, где застой энергии ци и препятствия для ее движения и другие подобные параметры. После этого врач решает, каким образом нужно воздействовать на человека, чтобы устранить полноту или пустоту, жар или холод и нормализовать ток энергии. Для этого могут применяться отвары трав, окуривания, прижигания, точечный массаж, иглоукалывание и кровопускание. Наиболее мощными и эффективными методами лечения в китайской традиции считаются иглоукалывание и кровопускание, поскольку позволяют быстро устранить патологические симптомы, нормализовать движение энергии ци и излечить пациента.
Иглоукалывание и кровопускание предполагает воздействие на определенные точки, находящиеся на теле человека в области выхода на поверхность меридианов, по которым движется энергия ци. По каждому меридиану энергия движется через определенные органы и ткани, соответственно, воздействие на точки выхода этого меридиана на поверхность кожи может повлиять на состояние тех структур, по которым он проводит ци. Имеется множество точек выхода меридианов на поверхность, и воздействие на каждую из них вызывает различные эффекты. Например, иглоукалывание в одну точку медиана желчного пузыря приведет к усилению его сокращений, а в другую – напротив, ослабит его перистальтику и т. д. То же самое справедливо и в отношении кровопускания, которое осуществляется в тех же точках, что и иглоукалывание.
Таким образом, китайское кровопускание – это, по сути, воздействие на биологически активные точки, расположенные на теле человека с целью активизации какого-либо процесса, необходимого для излечения имеющегося заболевания. Поскольку кровопускание вызывает строго определенное действие, то данным методом в китайской традиции лечат только те заболевания, при которых такой эффект необходим. То есть, кровопускание в каждой точке имеет свои строгие показания.
Тибетское кровопускание
Тибетское кровопускание во многом аналогично китайскому, но в то же время отличается от него техникой выполнения и видом провоцируемого кровотечения. Так, тибетское кровопускание является венозным, поскольку для удаления крови разрезается стенка необходимой вены, которая подходит близко к поверхности кожи. В ходе кровопускания удаляется небольшое количество крови, что роднит тибетскую практику с китайской.Точки для осуществления кровопускания в тибетской медицинской практике расположены не на меридианах, по которым течет энергия ци, а в области тех или иных вен. Дело в том, что тибетцы знают, что все поверхностные вены связаны анастомозами с глубоко лежащими кровеносными сосудами, которые проходят через те или иные органы. Соответственно, воздействие на вену, связанную анастомозом с сосудами легких, приведет к эффекту именно на этот орган и т. д.
Кроме того, врачам Тибета известно, что в стенке каждого сосуда имеются нервные окончания, которые идут к определенному сегменту спинного мозга. А в каждом сегменте спинного мозга концентрируют сигналы и импульсы от определенных органов или их частей, расположенных примерно на одном уровне тела. Например, нервные импульсы от ободочной кишки, части тонкого кишечника, мышц и кожи средней трети живота собираются в одном и том же сегменте спинного мозга, поскольку все эти структуры расположены на одном уровне тела.
А если раздражать какую-либо одну структуру, входящую в зону ответственности того или иного сегмента спинного мозга, то это отразится на всех других органах и тканях, импульсы от которых аккумулируются в этом же сегменте. Соответственно, воздействие на нервное сплетение на коже приведет к импульсации в сегмент спинного мозга, который, в свою очередь, "пошлет" сигналы и изменит работу и состояние внутренних органов, которые также входят в сферу ответственности данного сегмента.
Таким образом, выбор точки для кровопускания в тибетской медицинской практике осуществляется на основе знания того, на какой именно орган или ткань это будет воздействовать. А поскольку воздействие кровопускания имеет определенный эффект, то и применяется оно только для лечения тех заболеваний, при которых нужно такое воздействие. Соответственно, кровопускание в каждой точке производится исключительно по определенным показаниям.
Кровопускание хиджама (исламское)
 Кровопускание хиджама (исламское) является капиллярным, поскольку для его производства, так же, как и в китайской традиции, производятся маленькие надрезы на коже в определенных точках. Однако в практике хиджамы всегда используется постановка банок, при помощи которых происходит высасывание небольшого объема крови.
Кровопускание хиджама (исламское) является капиллярным, поскольку для его производства, так же, как и в китайской традиции, производятся маленькие надрезы на коже в определенных точках. Однако в практике хиджамы всегда используется постановка банок, при помощи которых происходит высасывание небольшого объема крови.Хиджама проводится также по определенным точкам, одна часть которых заимствована из китайской традиции, другая рекомендована Кораном, а третья выявляется в ходе диагностического обследования. Так, проводящий хиджаму массирует тело пациента, определяет болезненные участки и места с уплотнениями, и именно в них производит кровопускание.
В отличие от китайской и тибетской традиций, исламское кровопускание является методом лечения, рекомендованным мусульманам Магометом, и не основывается на такой стройной теоретической базе. Поэтому, условно говоря, хиджама является заимствованным методом лечения, для которого сохранилась некая компиляция точек для производства кровопусканий, но отсутствует теоретическая основа и стройная система медицинских знаний. В связи с этим хиджама уступает китайскому или тибетскому кровопусканию по степени эффективности и безопасности применения.
Кроме того, отличительной чертой хиджамы является ее применение практически при любых заболеваниях и, соответственно, отсутствие строго спектра показаний.
Европейское кровопускание
 Европейское кровопускание является методом лечения различных заболеваний, который был крайне популярен в Средние века. Однако в настоящее время в европейской медицинской традиции кровопускание не используется, поскольку имеются другие, гораздо более эффективные методы терапии.
пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Европейское кровопускание является методом лечения различных заболеваний, который был крайне популярен в Средние века. Однако в настоящее время в европейской медицинской традиции кровопускание не используется, поскольку имеются другие, гораздо более эффективные методы терапии.
пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Дротаверин – показания и инструкция по применению (таблетки, уколы), от чего помогает, как принимать при беременности, можно ли давать детям, аналоги, отзывы и цена препарата. В чем разница между Дротаверином и Но-шпой?
Все указанные разновидности препарата отличаются друг от друга только названиями, поскольку выпускаются в одинаковых лекарственных формах и дозировках, а также имеют одни и те же показания, противопоказания и правила применения. Различия в названиях также незначительные и связаны с наличием дополнительных букв рядом со словом "Дротаверин", которые являются аббревиатурами наименований фармпредприятия. Такие различия производители препарата сделали для того, чтобы их препарат чем-то отличался от такого же, но изготовленного на другой фармацевтической фабрике и, соответственно, был узнаваемым.
Все разновидности препарата обычно объединяются под общим названием "Дротаверин". В дальнейшем тексте статьи мы также будем использовать это название, подразумевая под ним все разновидности Дротаверина, и лишь в случае необходимости будем указывать точное и полное наименование.
 Дротаверин выпускается в двух лекарственных формах – таблетки для приема внутрь и раствор для инъекций. В качестве активного вещества все разновидности Дротаверина содержат дротаверина гидрохлорид в одинаковых дозировках. Так, таблетки Дротаверин содержат по 40 мг активного вещества, а раствор – по 10 мг/мл или по 20 мг/мл. Таблетки Дротаверин Форте содержат 80 мг активного вещества.
Дротаверин выпускается в двух лекарственных формах – таблетки для приема внутрь и раствор для инъекций. В качестве активного вещества все разновидности Дротаверина содержат дротаверина гидрохлорид в одинаковых дозировках. Так, таблетки Дротаверин содержат по 40 мг активного вещества, а раствор – по 10 мг/мл или по 20 мг/мл. Таблетки Дротаверин Форте содержат 80 мг активного вещества.
Вспомогательные вещества в каждой разновидности Дротаверина могут быть различными, поскольку их состав определяется технологией производства, принятой на конкретном фармацевтическом предприятии. Поэтому для уточнения состава вспомогательных компонентов нужно читать листок-вкладыш с инструкцией, прилагающийся к данному конкретному препарату.
Активное вещество для разновидностей Дротаверина производится не самими фармацевтическими заводами, а закупается в больших химических лабораториях Китая и Индии. Естественно, степень его очистки гораздо хуже, чем у активного компонента Но-шпы, вследствие чего эффективность Дротаверина ниже, а побочные эффекты развиваются чаще и переносятся хуже.
То есть разница между Дротаверином и Но-шпой заключается в качестве входящего в их состав одного и того же химического вещества, которое гораздо выше у Но-шпы. Поэтому многие сталкиваются с ситуацией, что в одном и том же случае Дротаверин неэффективен, а Но-шпа справляется с задачей.
Подробнее о препарате Но-шпа
 Дротаверин является спазмолитиком миотропного действия, оказывает спазмолитическое, миотропное, сосудорасширяющее и антигипертензивное действие. Все данные эффекты обеспечиваются способностью Дротаверина расслаблять гладкие мышцы внутренних органов и сосудов, за счет чего купируются спазмы и связанные с этим боли, расширяется просвет сосудов и снижается артериальное давление.
Дротаверин является спазмолитиком миотропного действия, оказывает спазмолитическое, миотропное, сосудорасширяющее и антигипертензивное действие. Все данные эффекты обеспечиваются способностью Дротаверина расслаблять гладкие мышцы внутренних органов и сосудов, за счет чего купируются спазмы и связанные с этим боли, расширяется просвет сосудов и снижается артериальное давление.
Наиболее мощно Дротаверин расслабляет гладкие мышцы органов желудочно-кишечного тракта, желчевыводящих путей и мочеполовой системы. Благодаря этому препарат купирует боли и различные неприятные ощущения, обусловленные спазмом или повышенным тонусом мышц указанных органов, например, при менструациях, холецистите, гастрите, кишечной или почечной колике и т. д. Иными словами, Дротаверин является эффективным обезболивающим препаратом при практически любых заболеваниях и функциональных расстройствах органов ЖКТ, мочеполовой системы и желчевыводящих путей.
Антигипертензивное действие Дротаверина обусловлено тем, что мышцы сосудов также расслабляются, благодаря чему расширяется их просвет. Сосудорасширяющий эффект препарата приводит к улучшению микроциркуляции и, соответственно, ткани лучше снабжаются кислородом и питательными веществами.
Дротаверин не проникает в головной мозг, не вызывает седативного эффекта и поэтому может использоваться в ситуациях, когда человеку противопоказаны М-холиноблокаторы (Атропин и др.), например, при закрытоугольной глаукоме, гипертрофии предстательной железы и др.
При приеме препарата внутрь эффект развивается через полчаса, в при внутривенном введении – через 2 – 3 минуты.
1. Спазмы гладкой мускулатуры и боли при заболеваниях желчевыводящих путей:
 2. Спазмы гладкой мускулатуры и связанный с этим болевой синдром органов мочевыделительной системы:
2. Спазмы гладкой мускулатуры и связанный с этим болевой синдром органов мочевыделительной системы:
6. В акушерско-гинекологической практике для: пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Оглавление
Дротаверин представляет собой спазмолитик, расслабляющий гладкие мышцы внутренних органов и за счет этого купирующий спастические боли, уменьшающий интенсивность кишечной перистальтики, расширяющий сосуды и снижающий давление. Дротаверин обычно применяется для уменьшения тонуса или купирования спазма гладких мышц внутренних органов, например, при холецистите, угрозе выкидыша, печеночной колике, дискинезии желчевыводящих путей, мочекаменной болезни, цистите, пиелите, гастрите, гастродуодените, кишечной колике, болях при менструациях, спастическом колите и т. д. Кроме того, Дротаверин применяют для устранения спазма шейки матки и ослабления маточных сокращений в родах.- Разновидности, названия, состав и формы выпуска
- Дротаверин и Но-шпа – в чем разница?
- От чего помогает Дротаверин (действие)
- Показания к применению
- Инструкция по применению
- Дротаверин детям
- Применение при беременности
- Папаверин и Дротаверин
- Побочные эффекты
- Противопоказания к применению
- Дротаверин: инструкция по применению и дозировка, терапевтическое действие, форма выпуска, побочные явления, противопоказания - видео
- Аналоги
- Отзывы
- Цена
Разновидности, названия, состав и формы выпуска
В настоящее время выпускается несколько разновидностей Дротаверина под следующими названиями:- Веро-Дротаверин;
- Дротаверин;
- Дротаверин МС;
- Дротаверин-Тева;
- Дротаверин-УБФ;
- Дротаверин-ФПО;
- Дротаверин Форте;
- Дротаверин-Эллара.
Все указанные разновидности препарата отличаются друг от друга только названиями, поскольку выпускаются в одинаковых лекарственных формах и дозировках, а также имеют одни и те же показания, противопоказания и правила применения. Различия в названиях также незначительные и связаны с наличием дополнительных букв рядом со словом "Дротаверин", которые являются аббревиатурами наименований фармпредприятия. Такие различия производители препарата сделали для того, чтобы их препарат чем-то отличался от такого же, но изготовленного на другой фармацевтической фабрике и, соответственно, был узнаваемым.
Все разновидности препарата обычно объединяются под общим названием "Дротаверин". В дальнейшем тексте статьи мы также будем использовать это название, подразумевая под ним все разновидности Дротаверина, и лишь в случае необходимости будем указывать точное и полное наименование.
 Дротаверин выпускается в двух лекарственных формах – таблетки для приема внутрь и раствор для инъекций. В качестве активного вещества все разновидности Дротаверина содержат дротаверина гидрохлорид в одинаковых дозировках. Так, таблетки Дротаверин содержат по 40 мг активного вещества, а раствор – по 10 мг/мл или по 20 мг/мл. Таблетки Дротаверин Форте содержат 80 мг активного вещества.
Дротаверин выпускается в двух лекарственных формах – таблетки для приема внутрь и раствор для инъекций. В качестве активного вещества все разновидности Дротаверина содержат дротаверина гидрохлорид в одинаковых дозировках. Так, таблетки Дротаверин содержат по 40 мг активного вещества, а раствор – по 10 мг/мл или по 20 мг/мл. Таблетки Дротаверин Форте содержат 80 мг активного вещества.Вспомогательные вещества в каждой разновидности Дротаверина могут быть различными, поскольку их состав определяется технологией производства, принятой на конкретном фармацевтическом предприятии. Поэтому для уточнения состава вспомогательных компонентов нужно читать листок-вкладыш с инструкцией, прилагающийся к данному конкретному препарату.
Дротаверин и Но-шпа – в чем разница?
Но-шпа и Дротаверин являются препаратами-синонимами, то есть содержат одно и тоже действующее вещество. Однако, несмотря на кажущуюся идентичность, между препаратами есть разница. Так, Но-шпа является оригинальным препаратом, активное вещество для которого производится под тщательным контролем и подвергается отличной очистке от примесей. Благодаря высокой степени чистоты активного вещества Но-шпа обладает высокой эффективностью и минимальным риском развития побочных эффектов.Активное вещество для разновидностей Дротаверина производится не самими фармацевтическими заводами, а закупается в больших химических лабораториях Китая и Индии. Естественно, степень его очистки гораздо хуже, чем у активного компонента Но-шпы, вследствие чего эффективность Дротаверина ниже, а побочные эффекты развиваются чаще и переносятся хуже.
То есть разница между Дротаверином и Но-шпой заключается в качестве входящего в их состав одного и того же химического вещества, которое гораздо выше у Но-шпы. Поэтому многие сталкиваются с ситуацией, что в одном и том же случае Дротаверин неэффективен, а Но-шпа справляется с задачей.
Подробнее о препарате Но-шпа
От чего помогает Дротаверин (действие)
 Дротаверин является спазмолитиком миотропного действия, оказывает спазмолитическое, миотропное, сосудорасширяющее и антигипертензивное действие. Все данные эффекты обеспечиваются способностью Дротаверина расслаблять гладкие мышцы внутренних органов и сосудов, за счет чего купируются спазмы и связанные с этим боли, расширяется просвет сосудов и снижается артериальное давление.
Дротаверин является спазмолитиком миотропного действия, оказывает спазмолитическое, миотропное, сосудорасширяющее и антигипертензивное действие. Все данные эффекты обеспечиваются способностью Дротаверина расслаблять гладкие мышцы внутренних органов и сосудов, за счет чего купируются спазмы и связанные с этим боли, расширяется просвет сосудов и снижается артериальное давление.Наиболее мощно Дротаверин расслабляет гладкие мышцы органов желудочно-кишечного тракта, желчевыводящих путей и мочеполовой системы. Благодаря этому препарат купирует боли и различные неприятные ощущения, обусловленные спазмом или повышенным тонусом мышц указанных органов, например, при менструациях, холецистите, гастрите, кишечной или почечной колике и т. д. Иными словами, Дротаверин является эффективным обезболивающим препаратом при практически любых заболеваниях и функциональных расстройствах органов ЖКТ, мочеполовой системы и желчевыводящих путей.
Антигипертензивное действие Дротаверина обусловлено тем, что мышцы сосудов также расслабляются, благодаря чему расширяется их просвет. Сосудорасширяющий эффект препарата приводит к улучшению микроциркуляции и, соответственно, ткани лучше снабжаются кислородом и питательными веществами.
Дротаверин не проникает в головной мозг, не вызывает седативного эффекта и поэтому может использоваться в ситуациях, когда человеку противопоказаны М-холиноблокаторы (Атропин и др.), например, при закрытоугольной глаукоме, гипертрофии предстательной железы и др.
При приеме препарата внутрь эффект развивается через полчаса, в при внутривенном введении – через 2 – 3 минуты.
Показания к применению
Дротаверин показан для профилактики и лечения болевого синдрома и функциональных нарушений, обусловленных спазмом гладких мышц внутренних органов и кровеносных сосудов, таких как:1. Спазмы гладкой мускулатуры и боли при заболеваниях желчевыводящих путей:
- Печеночная колика;
- Холецистопатия;
- Дискинезия желчевыводящих путей или желчного пузыря по гиперкинетическому типу;
- Холецистит;
- Холангит;
- Желчнокаменная болезнь;
- Папиллит (воспаление сосочка двенадцатиперстной кишки);
- Постхолецистэктомический синдром (состояние после удаления желчного пузыря).
 2. Спазмы гладкой мускулатуры и связанный с этим болевой синдром органов мочевыделительной системы:
2. Спазмы гладкой мускулатуры и связанный с этим болевой синдром органов мочевыделительной системы:- Почечная колика;
- Мочекаменная болезнь (камни в почках);
- Цистит;
- Пиелит;
- Пилороспазм;
- Тенезмы мочевого пузыря (ложные позывы на мочеиспускание, спазмы мочевого пузыря и т. д.).
- Язвенная болезнь желудка или двенадцатиперстной кишки;
- Гастрит;
- Гастродуоденит;
- Спазм кардии или привратника желудка;
- Кишечная колика;
- Спастический запор;
- Спастический колит;
- Синдром раздраженного кишечника с метеоризмом (усиленным газообразованием);
- Проктит;
- Энтерит;
- Тенезмы (ложные позывы на дефекацию).
- Облитерирующий эндартериит;
- Головные боли напряжения;
- Спазм сосудов головного мозга.
6. В акушерско-гинекологической практике для: пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Нольпаза – инструкция по применению (таблетки 20 мг и 40 мг, лиофилизат), аналоги, отзывы и цена лекарства. Сравнение с препаратом Омез
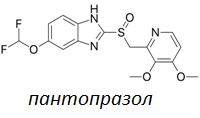 В состав обеих лекарственных форм Нольпаза в качестве активного вещества входит пантопразол в различных дозировках. Так, таблетки выпускаются в двух дозировках – по 20 мг и по 40 мг активного вещества. Лиофилизат для приготовления раствора содержит 40 мг активного вещества на один флакон. То есть, готовый раствор для инъекций, приготовленный из лиофилизата, также будет содержать 40 мг пантопразола.
В состав обеих лекарственных форм Нольпаза в качестве активного вещества входит пантопразол в различных дозировках. Так, таблетки выпускаются в двух дозировках – по 20 мг и по 40 мг активного вещества. Лиофилизат для приготовления раствора содержит 40 мг активного вещества на один флакон. То есть, готовый раствор для инъекций, приготовленный из лиофилизата, также будет содержать 40 мг пантопразола.
Лиофилизат в качестве вспомогательных компонентов содержит следующие вещества:
Таблетки обоих дозировок Нольпаза в качестве вспомогательных компонентов содержат следующие вещества:
Таблетки обеих дозировок покрыты оболочкой, окрашенной в светло-желто-коричневый цвет, и имеют овальную двояковыпуклую форму. На разломе видна шероховатая масса, окрашенная в цвета от белого до светлого желто-коричневого. Таблетки выпускаются в упаковках по 14, 28 и 56 штук.
Лиофилизат для приготовления раствора для инъекций представляет собой порошок белого или бело-желтоватого цвета, который может спекаться в единую плотную массу. Лиофилизат выпускается в запаянных флаконах по 1, 5, 10 или 20 штук в коробке.
 Нольпаза по анатомо-терапевто-химической классификации относится к противоязвенным препаратам, то есть, основная сфера его применения – это лечение язвенной болезни и стрессовых язв желудка или двенадцатиперстной кишки. Однако на практике, помимо лечения язв, Нольпаза используется и в терапии других состояний, для успешного излечения которых нужно уменьшить кислотность желудочного сока, например, при гастрите, гастроэзофагеальном рефлюксе и т. д.
Нольпаза по анатомо-терапевто-химической классификации относится к противоязвенным препаратам, то есть, основная сфера его применения – это лечение язвенной болезни и стрессовых язв желудка или двенадцатиперстной кишки. Однако на практике, помимо лечения язв, Нольпаза используется и в терапии других состояний, для успешного излечения которых нужно уменьшить кислотность желудочного сока, например, при гастрите, гастроэзофагеальном рефлюксе и т. д.
Нольпаза подавляет выработку соляной кислоты в желудке, тем самым снижая кислотность желудочного сока. Подавление секреции соляной кислоты достигается за счет остановки работы протоновой помпы, поставляющей ионы водорода в клетки, вырабатывающие HCl.
Снижение кислотности желудочного сока делает его менее агрессивным, благодаря чему дефекты, имеющиеся на слизистых оболочках, начинают заживать и зарубцовываться. Таким образом, через некоторое время язва заживает, и исчезает неприятная симптоматика, обусловленная наличием этого дефекта на слизистой оболочке желудка.
Также снижение кислотности желудочного сока усиливает действие антибиотиков, уничтожающих Helicobacter pylori, благодаря чему повышается эффективность эрадикационной терапии. Именно благодаря этому эффекту Нольпаза или другие препараты, снижающие кислотность желудочного сока, применяются в комбинированной эрадикационной терапии, направленной против Helicobacter pylori, в сочетании с антибиотиками. Кроме того, в настоящее время считается, что применение антибиотиков в сочетании с ингибиторами протонной помпы увеличивает эффективность терапии, а потому обеспечивает полное устранение Helicobacter pylori в большем числе случаев по сравнению с изолированным использованием только антибиотиков.
Кроме того, снижение кислотности уменьшает степень выраженности повреждений пищевода при забросах желудочного содержимого. Именно за счет этого механизма Нольпаза оказывается эффективной в лечении гастроэзофагеального рефлюкса и ГЭРБ (гастроэзофагеальной рефлюксной болезни).
Нольпаза полностью устраняет симптомы заболеваний желудка и пищевода, обусловленные повышенной кислотностью желудочного сока, примерно в течение 2 недель регулярного применения. Однако для полного излечения или достижения стойкой ремиссии необходимо принимать препарат не менее 4 недель.
Нольпаза, уменьшая кислотность желудочного сока, повышает уровень гастрина. Однако это повышение обратимо, и уровень фермента обычно возвращается к норме после прекращения применения препарата.
Действие Нольпазы при приеме в форме таблеток или при внутривенном введении совершенно одинаково.
При приеме внутрь таблеток с дозировкой 20 мг действие препарата развивается в течение часа, а максимум наблюдается через 2 – 2,5 часа. После полного прекращения приема Нольпазы кислотность желудочного сока восстанавливается до обычных параметров в течение 3 – 4 дней.
Нольпаза не изменяет моторику органов пищеварительного тракта, а потому не влияет на скорость продвижения пищевого комка и привычный ритм опорожнения кишечника.
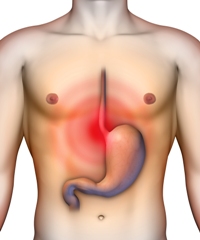 Таблетки и внутривенные инъекции Нольпаза показаны к применению для лечения следующих состояний или заболеваний:
Таблетки и внутривенные инъекции Нольпаза показаны к применению для лечения следующих состояний или заболеваний:
 Таблетки обеих дозировок следует принимать внутрь, проглатывая целиком, не раскусывая, не разжевывая и не измельчая иными способами, а запивая небольшим количеством жидкости (негазированной воды, компота и т. д.). Препарат необходимо принимать перед едой, оптимально перед завтраком. Если таблетки нужно принимать дважды в день, то оптимально это делать перед завтраком и ужином.
Таблетки обеих дозировок следует принимать внутрь, проглатывая целиком, не раскусывая, не разжевывая и не измельчая иными способами, а запивая небольшим количеством жидкости (негазированной воды, компота и т. д.). Препарат необходимо принимать перед едой, оптимально перед завтраком. Если таблетки нужно принимать дважды в день, то оптимально это делать перед завтраком и ужином.
Дозировки и длительность применения Нольпаза определяются скоростью выздоровления и видом заболевания, по поводу которого принимается препарат.
Для лечения ГЭРБ, рефлюкс-эзофагита, а также для купирования симптоматики, обусловленной данными заболеваниями (изжога, отрыжка кислым, боль при глотании), необходимо принимать Нольпаза в следующих дозировках в зависимости от тяжести течения патологии: пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Оглавление
Нольпаза представляет собой лекарственный препарат из группы ингибиторов протонной помпы, который уменьшает выработку соляной кислоты клетками желудка, благодаря чему снижает кислотность желудочного сока. Нольпаза применяется для лечения различных заболеваний желудка и пищевода, при которых необходимо снизить кислотность желудочного сока, таких, как язвенная болезнь желудка или двенадцатиперстной кишки, эрозивный гастрит, патология желудка, обусловленная применением препаратов группы НПВС (Аспирин, Индометацин, Ибупрофен и т. д.), стрессовые язвы, гастроэзофагеальная рефлюксная болезнь, синдром Золлингера-Эллинсона, а также в составе комбинированной терапии эрадикации Helicobacter pylori.- Состав, названия и формы выпуска
- Для чего назначают Нольпаза (терапевтическое действие)
- Показания к применению
- Инструкция по применению
- Побочные эффекты
- Противопоказания к применению
- Аналоги
- Отзывы
- Омез или Нольпаза?
- Нольпаза – цена препарата
- Можно ли вылечить ГЭРБ (гастроэзофагеальную рефлюксную болезнь)? Какие препараты эффективны в лечении ГЭРБ: рекомендации врача - видео
Состав, названия и формы выпуска
В настоящее время Нольпаза выпускается в двух лекарственных формах – таблетки для приема внутрь и лиофилизат для приготовления раствора для внутривенных инъекций. Лиофилизат для приготовления раствора для инъекций в обиходе часто называют ампулами Нольпаза. Таблетки называют Нольпаза 20 или Нольпаза 40, где цифра отображает дозировку активного вещества. В состав обеих лекарственных форм Нольпаза в качестве активного вещества входит пантопразол в различных дозировках. Так, таблетки выпускаются в двух дозировках – по 20 мг и по 40 мг активного вещества. Лиофилизат для приготовления раствора содержит 40 мг активного вещества на один флакон. То есть, готовый раствор для инъекций, приготовленный из лиофилизата, также будет содержать 40 мг пантопразола.
В состав обеих лекарственных форм Нольпаза в качестве активного вещества входит пантопразол в различных дозировках. Так, таблетки выпускаются в двух дозировках – по 20 мг и по 40 мг активного вещества. Лиофилизат для приготовления раствора содержит 40 мг активного вещества на один флакон. То есть, готовый раствор для инъекций, приготовленный из лиофилизата, также будет содержать 40 мг пантопразола.Лиофилизат в качестве вспомогательных компонентов содержит следующие вещества:
- Маннитол;
- Натрия цитрат дигидрат;
- Натрия гидроксид раствор 1N.
Таблетки обоих дозировок Нольпаза в качестве вспомогательных компонентов содержат следующие вещества:
- Вода;
- Гипромеллоза;
- Диоксид титана;
- Макрогол 6000;
- Маннитол;
- Карбонат натрия безводный;
- Кросповидон;
- Натрия лаурилсульфат;
- Оксид железа желтый;
- Повидон;
- Полисорбат-80;
- Пропиленгликоль;
- Сополимер метакриловой кислоты и этилакрилата;
- Сорбитол;
- Стеарат кальция;
- Тальк.
Таблетки обеих дозировок покрыты оболочкой, окрашенной в светло-желто-коричневый цвет, и имеют овальную двояковыпуклую форму. На разломе видна шероховатая масса, окрашенная в цвета от белого до светлого желто-коричневого. Таблетки выпускаются в упаковках по 14, 28 и 56 штук.
Лиофилизат для приготовления раствора для инъекций представляет собой порошок белого или бело-желтоватого цвета, который может спекаться в единую плотную массу. Лиофилизат выпускается в запаянных флаконах по 1, 5, 10 или 20 штук в коробке.
Для чего назначают Нольпаза (терапевтическое действие)
 Нольпаза по анатомо-терапевто-химической классификации относится к противоязвенным препаратам, то есть, основная сфера его применения – это лечение язвенной болезни и стрессовых язв желудка или двенадцатиперстной кишки. Однако на практике, помимо лечения язв, Нольпаза используется и в терапии других состояний, для успешного излечения которых нужно уменьшить кислотность желудочного сока, например, при гастрите, гастроэзофагеальном рефлюксе и т. д.
Нольпаза по анатомо-терапевто-химической классификации относится к противоязвенным препаратам, то есть, основная сфера его применения – это лечение язвенной болезни и стрессовых язв желудка или двенадцатиперстной кишки. Однако на практике, помимо лечения язв, Нольпаза используется и в терапии других состояний, для успешного излечения которых нужно уменьшить кислотность желудочного сока, например, при гастрите, гастроэзофагеальном рефлюксе и т. д.Нольпаза подавляет выработку соляной кислоты в желудке, тем самым снижая кислотность желудочного сока. Подавление секреции соляной кислоты достигается за счет остановки работы протоновой помпы, поставляющей ионы водорода в клетки, вырабатывающие HCl.
Снижение кислотности желудочного сока делает его менее агрессивным, благодаря чему дефекты, имеющиеся на слизистых оболочках, начинают заживать и зарубцовываться. Таким образом, через некоторое время язва заживает, и исчезает неприятная симптоматика, обусловленная наличием этого дефекта на слизистой оболочке желудка.
Также снижение кислотности желудочного сока усиливает действие антибиотиков, уничтожающих Helicobacter pylori, благодаря чему повышается эффективность эрадикационной терапии. Именно благодаря этому эффекту Нольпаза или другие препараты, снижающие кислотность желудочного сока, применяются в комбинированной эрадикационной терапии, направленной против Helicobacter pylori, в сочетании с антибиотиками. Кроме того, в настоящее время считается, что применение антибиотиков в сочетании с ингибиторами протонной помпы увеличивает эффективность терапии, а потому обеспечивает полное устранение Helicobacter pylori в большем числе случаев по сравнению с изолированным использованием только антибиотиков.
Кроме того, снижение кислотности уменьшает степень выраженности повреждений пищевода при забросах желудочного содержимого. Именно за счет этого механизма Нольпаза оказывается эффективной в лечении гастроэзофагеального рефлюкса и ГЭРБ (гастроэзофагеальной рефлюксной болезни).
Нольпаза полностью устраняет симптомы заболеваний желудка и пищевода, обусловленные повышенной кислотностью желудочного сока, примерно в течение 2 недель регулярного применения. Однако для полного излечения или достижения стойкой ремиссии необходимо принимать препарат не менее 4 недель.
Нольпаза, уменьшая кислотность желудочного сока, повышает уровень гастрина. Однако это повышение обратимо, и уровень фермента обычно возвращается к норме после прекращения применения препарата.
Действие Нольпазы при приеме в форме таблеток или при внутривенном введении совершенно одинаково.
При приеме внутрь таблеток с дозировкой 20 мг действие препарата развивается в течение часа, а максимум наблюдается через 2 – 2,5 часа. После полного прекращения приема Нольпазы кислотность желудочного сока восстанавливается до обычных параметров в течение 3 – 4 дней.
Нольпаза не изменяет моторику органов пищеварительного тракта, а потому не влияет на скорость продвижения пищевого комка и привычный ритм опорожнения кишечника.
Показания к применению
 Таблетки и внутривенные инъекции Нольпаза показаны к применению для лечения следующих состояний или заболеваний:
Таблетки и внутривенные инъекции Нольпаза показаны к применению для лечения следующих состояний или заболеваний:- Лечение гастроэзофагеальной рефлюксной болезни (ГЭРБ) в различных формах, в том числе эрозивно-язвенный рефлюкс-эзофагит;
- Купирование симптомов, обусловленных ГЭРБ, таких, как изжога, боли при глотании, отрыжка кислым и т. д.;
- Лечение эрозий и язв слизистой оболочки желудка и кишечника, обусловленных приемом препаратов группы НПВС (например, Аспирин, Индометацин, Ибупрофен, Нимесулид, Найз, Кетанов, Кеторол и т. д.);
- Лечение и профилактика обострений язвенной болезни желудка и двенадцатиперстной кишки;
- Применение в комплексе с двумя антибиотиками для эрадикации Helicobacter pylori;
- Синдром Золлингера-Эллисона.
Инструкция по применению
Рассмотрим правила применения таблеток и лиофилизата для приготовления раствора для инъекций по-отдельности во избежание путаницы.Таблетки Нольпаза (Нольпаза 20, Нольпаза 40) – инструкция
 Таблетки обеих дозировок следует принимать внутрь, проглатывая целиком, не раскусывая, не разжевывая и не измельчая иными способами, а запивая небольшим количеством жидкости (негазированной воды, компота и т. д.). Препарат необходимо принимать перед едой, оптимально перед завтраком. Если таблетки нужно принимать дважды в день, то оптимально это делать перед завтраком и ужином.
Таблетки обеих дозировок следует принимать внутрь, проглатывая целиком, не раскусывая, не разжевывая и не измельчая иными способами, а запивая небольшим количеством жидкости (негазированной воды, компота и т. д.). Препарат необходимо принимать перед едой, оптимально перед завтраком. Если таблетки нужно принимать дважды в день, то оптимально это делать перед завтраком и ужином.Дозировки и длительность применения Нольпаза определяются скоростью выздоровления и видом заболевания, по поводу которого принимается препарат.
Для лечения ГЭРБ, рефлюкс-эзофагита, а также для купирования симптоматики, обусловленной данными заболеваниями (изжога, отрыжка кислым, боль при глотании), необходимо принимать Нольпаза в следующих дозировках в зависимости от тяжести течения патологии: пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...

Никоретте препарат от курения – инструкция по применению (спрей, пластырь, жевательная резинка, таблетки, ингалятор), противопоказания и побочные эффекты, аналоги, отзывы
Каждую лекарственную форму в обиходе обычно называют коротким наименованием, отражающим ее основное свойство и позволяющим понимать, о чем идет речь, и врачу, и фармацевту, и пациенту. Так, раствор для ингаляций обычно называют просто раствором или ингаляцией. Жевательные резинки именуют просто резинкой или жвачкой. Спрей для местного применения называют просто спреем или аэрозолем, таблетки для рассасывания под языком – просто таблетками, а трансдермальную терапевтическую систему – пластырем.
 Все данные лекарственные формы содержат одно и то же активное вещество – никотин в виде полимерного комплекса в различных дозировках.
Все данные лекарственные формы содержат одно и то же активное вещество – никотин в виде полимерного комплекса в различных дозировках.
Раствор для ингаляций помещен в специальные картриджи, из которых его нужно вдыхать. Внутри пластмассового картриджа с надписью "NICORETTE" и номером серии препарата находится активное вещество в виде белого пористого цилиндра. В одном картридже Никоретте содержится 10 мг полимерного никотинового комплекса, что соответствует 2 мг чистого никотина. Препарат выпускается по 6 или 18 картриджей в упаковке. В каждой упаковке к картриджам приложен специальный мундштук, через который производится вдыхание активного вещества.
Жевательные резинки представляют собой квадратные подушечки примерно 14х14х5 мм, окрашенные в белый цвет. Жвачки выпускаются в двух разновидностях – с обычным характерным привкусом и запахом никотина или с мятным вкусом, в упаковках по 15, 30 или 100 штук. Жвачки с никотиновым и мятным вкусом могут содержать по 2 мг или по 4 мг чистого никотина в форме полимерного комплекса. Это означает, в каждой жвачке с мятным или никотиновым вкусом содержится 10 мг или 20 мг никотин-полимерного комплекса, что соответствует 2 мг или 4 мг чистого никотина.
Спрей выпускается во флаконе с дозатором, позволяющем отмеривать необходимое количество раствора никотина для однократного применения. Внутри флакона находится раствор никотина, окрашенный в светло-желтый или бесцветный цвет. Раствор никотина без ароматизатора прозрачный, а с запахом мяты – опалесцирующий. Концентрация чистого никотина в растворе составляет 13,6 мг в 1 мл. А поскольку одна доза раствора, выпускаемая в результате краткого нажатия на дозатор, составляет примерно 0,088 мл, то она содержит около 1,19 мг никотина.
Таблетки подъязычные имеют округлую плоскую форму со скошенными краями и выдавленными надписями "NIC" с одной стороны и "2" с другой. Таблетки окрашены в белый или практически белый цвет и выпускаются в упаковках по 20, 30, 90 или 100 штук. В каждой таблетке содержится 17,1 мг никотин-циклодекстринового комплекса, что соответствует 2 мг чистого никотина. Поэтому можно сказать, что дозировка никотина в таблетках равна 2 мг.
Трансдермальная терапевтическая система представляет собой прямоугольный пластырь с закругленными углами, окрашенный в полупрозрачный бежевый цвет. Пластырь наклеен на алюминизированную и силиконизированную подложку и упакован в отдельное саше. Пластыри выпускаются в упаковках по 7, 14 и 28 штук. В зависимости от площади пластыря (10 см2, 20 см2 и 30 см2) в нем содержится различная доза никотина. Так, в настоящее время выпускаются пластыри в четырех дозировках:
 Никотин, содержащийся в табаке, вызывает у человека физическую и психическую зависимость, вследствие чего бросить курить довольно трудно.
Никотин, содержащийся в табаке, вызывает у человека физическую и психическую зависимость, вследствие чего бросить курить довольно трудно.
Никоретте уменьшает тягу к курению у человека любого возраста и пола, а потому является препаратом, помогающим бросить курить. Любая лекарственная форма препарата облегчает состояние человека во время отказа от курения, способствует уменьшению количества выкуриваемых в течение суток сигарет, а также купирует синдром отмены у людей, резко прекративших курить.
Поскольку никотин вызывает привыкание, то процесс бросания употребления табака (курение сигарет, жевание и т. д.) может быть весьма неприятным из-за синдрома отмены. Дело в том, что резкое прекращение употребления табака после периода его длительного употребления вызывает синдром отмены, который проявляется дисфорией (перепады настроения), бессонницей, раздражительностью, тревожностью, расстройством концентрации внимания, усилением аппетита, прибавкой в весе и сильным желанием курить.
При применении Никоретте указанные симптомы синдрома отмены купируются, благодаря чему человек не ощущает сильного дискомфорта и легче справляется с задачей бросить курить. Если человек не может резко бросить курить, то применение Никоретте поможет уменьшить количество выкуриваемых сигарет.
Процесс отказа от курения при помощи Никоретте проходит в две стадии – на первой ослабляются проявления синдрома отмены, связанные с прекращением табакокурения, а на втором человек отказывается от употребления лекарственного средства. На фоне применения Никоретте может развиваться временная никотиновая зависимость, которая, однако, гораздо менее вредная по сравнению с употреблением табака.
Указанные эффекты Никоретте обеспечиваются тем, что препарат обеспечивает поступление в организм человека никотина, привыканием к которому и обусловлен синдром отмены при отказе от курения. При этом организм получает только никотин, а другие компоненты табачного дыма, такие, как смолы, оксид углерода и другие, в него не поступают.
Кроме того, необходимо отдельно отметить, что Никоретте способствует удалению желтого налета на зубах и обладает умеренным отбеливающим эффектом.
 Изолированное применение пластыря Никоретте. Пластырь имитирует поступление никотина в организм, высвобождая его небольшими дозировками в течение 16 часов, благодаря чему человек не испытывает тяги к курению и не страдает от синдрома отмены.
Изолированное применение пластыря Никоретте. Пластырь имитирует поступление никотина в организм, высвобождая его небольшими дозировками в течение 16 часов, благодаря чему человек не испытывает тяги к курению и не страдает от синдрома отмены.
Пластырь необходимо накладывать на участок кожного покрова, не имеющий повреждений (ранок, царапин и т. д.), сразу после пробуждения и оставлять на весь день до отхода ко сну. То есть один пластырь накладывается на весь период бодрствования человека в течение суток. Это означает, что пластырь наклеивают утром, сразу после пробуждения и снимают вечером, непосредственно перед отходом ко сну.
Носить пластырь нужно в течение всего периода дневного бодрствования вне зависимости от того, сколько он продолжается. Например, если человек спит 6 часов в сутки, а бодрствует 18, то пластырь следует носить все 18 часов от момента пробуждения до отхода ко сну.
Необходимо также учитывать, что действие одного пластыря рассчитано на 16 часов. Это означает, что если период бодрствования длится менее 16 часов, то пластырь следует надевать на это время и отклеивать перед отходом ко сну. На следующий день нужно приклеивать новый пластырь, нельзя оставлять предыдущий, даже если его использовали менее 16 часов. Если же период бодрствования длится более 16 часов, но менее 20, то достаточно одного пластыря, который приклеивается утром и отклеивается перед отходом ко сну. Если же по каким-либо причинам период бодрствования длится более 20 часов, то следует через 16 часов после наклеивания пластыря удалить его и заменить новым.
Накладывать пластырь следует согласно следующему алгоритму: пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
Оглавление
Никоретте представляет собой лекарственный препарат, уменьшающий тягу к курению и помогающий отказаться от табакокурения. Препарат купирует проявления синдрома отмены, обусловленного отказом от курения, а потому облегчает процесс перехода в жизнь без употребления табака.- Формы выпуска, состав и названия
- Терапевтическое действие
- Показания к применению
- Инструкция по применению
- Побочные эффекты
- Противопоказания к применению
- Аналоги
- Отзывы
- Цена
- Никотиновые пластыри: действительно ли они эффективны - видео
Формы выпуска, состав и названия Никоретте
В настоящее время средство Никоретте выпускается в следующих лекарственных формах:- Раствор для ингаляций в картриджах (ингаляторах);
- Жевательные резинки (с нейтральным или с мятным вкусом);
- Спрей для местного применения;
- Таблетки для рассасывания под языком;
- Трансдермальная терапевтическая система (пластырь).
Каждую лекарственную форму в обиходе обычно называют коротким наименованием, отражающим ее основное свойство и позволяющим понимать, о чем идет речь, и врачу, и фармацевту, и пациенту. Так, раствор для ингаляций обычно называют просто раствором или ингаляцией. Жевательные резинки именуют просто резинкой или жвачкой. Спрей для местного применения называют просто спреем или аэрозолем, таблетки для рассасывания под языком – просто таблетками, а трансдермальную терапевтическую систему – пластырем.
 Все данные лекарственные формы содержат одно и то же активное вещество – никотин в виде полимерного комплекса в различных дозировках.
Все данные лекарственные формы содержат одно и то же активное вещество – никотин в виде полимерного комплекса в различных дозировках.Раствор для ингаляций помещен в специальные картриджи, из которых его нужно вдыхать. Внутри пластмассового картриджа с надписью "NICORETTE" и номером серии препарата находится активное вещество в виде белого пористого цилиндра. В одном картридже Никоретте содержится 10 мг полимерного никотинового комплекса, что соответствует 2 мг чистого никотина. Препарат выпускается по 6 или 18 картриджей в упаковке. В каждой упаковке к картриджам приложен специальный мундштук, через который производится вдыхание активного вещества.
Жевательные резинки представляют собой квадратные подушечки примерно 14х14х5 мм, окрашенные в белый цвет. Жвачки выпускаются в двух разновидностях – с обычным характерным привкусом и запахом никотина или с мятным вкусом, в упаковках по 15, 30 или 100 штук. Жвачки с никотиновым и мятным вкусом могут содержать по 2 мг или по 4 мг чистого никотина в форме полимерного комплекса. Это означает, в каждой жвачке с мятным или никотиновым вкусом содержится 10 мг или 20 мг никотин-полимерного комплекса, что соответствует 2 мг или 4 мг чистого никотина.
Спрей выпускается во флаконе с дозатором, позволяющем отмеривать необходимое количество раствора никотина для однократного применения. Внутри флакона находится раствор никотина, окрашенный в светло-желтый или бесцветный цвет. Раствор никотина без ароматизатора прозрачный, а с запахом мяты – опалесцирующий. Концентрация чистого никотина в растворе составляет 13,6 мг в 1 мл. А поскольку одна доза раствора, выпускаемая в результате краткого нажатия на дозатор, составляет примерно 0,088 мл, то она содержит около 1,19 мг никотина.
Таблетки подъязычные имеют округлую плоскую форму со скошенными краями и выдавленными надписями "NIC" с одной стороны и "2" с другой. Таблетки окрашены в белый или практически белый цвет и выпускаются в упаковках по 20, 30, 90 или 100 штук. В каждой таблетке содержится 17,1 мг никотин-циклодекстринового комплекса, что соответствует 2 мг чистого никотина. Поэтому можно сказать, что дозировка никотина в таблетках равна 2 мг.
Трансдермальная терапевтическая система представляет собой прямоугольный пластырь с закругленными углами, окрашенный в полупрозрачный бежевый цвет. Пластырь наклеен на алюминизированную и силиконизированную подложку и упакован в отдельное саше. Пластыри выпускаются в упаковках по 7, 14 и 28 штук. В зависимости от площади пластыря (10 см2, 20 см2 и 30 см2) в нем содержится различная доза никотина. Так, в настоящее время выпускаются пластыри в четырех дозировках:
- 5 мг никотина, высвобождаемые пластырем за 16 часов (5 мг/16 часов);
- 10 мг никотина, высвобождаемые за 16 часов (10 мг/16 часов);
- 15 мг никотина, высвобождаемые за 16 часов (15 мг/16 часов);
- 25 мг никотина, высвобождаемые за 16 часов (25 мг/16 часов).
Терапевтическое действие
 Никотин, содержащийся в табаке, вызывает у человека физическую и психическую зависимость, вследствие чего бросить курить довольно трудно.
Никотин, содержащийся в табаке, вызывает у человека физическую и психическую зависимость, вследствие чего бросить курить довольно трудно.Никоретте уменьшает тягу к курению у человека любого возраста и пола, а потому является препаратом, помогающим бросить курить. Любая лекарственная форма препарата облегчает состояние человека во время отказа от курения, способствует уменьшению количества выкуриваемых в течение суток сигарет, а также купирует синдром отмены у людей, резко прекративших курить.
Поскольку никотин вызывает привыкание, то процесс бросания употребления табака (курение сигарет, жевание и т. д.) может быть весьма неприятным из-за синдрома отмены. Дело в том, что резкое прекращение употребления табака после периода его длительного употребления вызывает синдром отмены, который проявляется дисфорией (перепады настроения), бессонницей, раздражительностью, тревожностью, расстройством концентрации внимания, усилением аппетита, прибавкой в весе и сильным желанием курить.
При применении Никоретте указанные симптомы синдрома отмены купируются, благодаря чему человек не ощущает сильного дискомфорта и легче справляется с задачей бросить курить. Если человек не может резко бросить курить, то применение Никоретте поможет уменьшить количество выкуриваемых сигарет.
Процесс отказа от курения при помощи Никоретте проходит в две стадии – на первой ослабляются проявления синдрома отмены, связанные с прекращением табакокурения, а на втором человек отказывается от употребления лекарственного средства. На фоне применения Никоретте может развиваться временная никотиновая зависимость, которая, однако, гораздо менее вредная по сравнению с употреблением табака.
Указанные эффекты Никоретте обеспечиваются тем, что препарат обеспечивает поступление в организм человека никотина, привыканием к которому и обусловлен синдром отмены при отказе от курения. При этом организм получает только никотин, а другие компоненты табачного дыма, такие, как смолы, оксид углерода и другие, в него не поступают.
Кроме того, необходимо отдельно отметить, что Никоретте способствует удалению желтого налета на зубах и обладает умеренным отбеливающим эффектом.
Показания к применению
Все лекарственные формы Никоретте имеют одинаковые следующие показания к применению в лечении табачной зависимости:- Уменьшение выраженности синдрома отмены при полном отказе от курения у людей, которые пытаются навсегда избавиться от вредной привычки;
- Уменьшение выраженности синдрома отмены при временном отказе от курения;
- Уменьшение тяги к курению и снижение количества выкуриваемых сигарет у людей, которые не могут или не желают полностью избавиться от вредной привычки.
Инструкция по применению
Рассмотрим правила применения каждой лекарственной формы Никоретте по-отдельности во избежание путаницы.Никоретте пластырь – инструкция
 Изолированное применение пластыря Никоретте. Пластырь имитирует поступление никотина в организм, высвобождая его небольшими дозировками в течение 16 часов, благодаря чему человек не испытывает тяги к курению и не страдает от синдрома отмены.
Изолированное применение пластыря Никоретте. Пластырь имитирует поступление никотина в организм, высвобождая его небольшими дозировками в течение 16 часов, благодаря чему человек не испытывает тяги к курению и не страдает от синдрома отмены.Пластырь необходимо накладывать на участок кожного покрова, не имеющий повреждений (ранок, царапин и т. д.), сразу после пробуждения и оставлять на весь день до отхода ко сну. То есть один пластырь накладывается на весь период бодрствования человека в течение суток. Это означает, что пластырь наклеивают утром, сразу после пробуждения и снимают вечером, непосредственно перед отходом ко сну.
Носить пластырь нужно в течение всего периода дневного бодрствования вне зависимости от того, сколько он продолжается. Например, если человек спит 6 часов в сутки, а бодрствует 18, то пластырь следует носить все 18 часов от момента пробуждения до отхода ко сну.
Необходимо также учитывать, что действие одного пластыря рассчитано на 16 часов. Это означает, что если период бодрствования длится менее 16 часов, то пластырь следует надевать на это время и отклеивать перед отходом ко сну. На следующий день нужно приклеивать новый пластырь, нельзя оставлять предыдущий, даже если его использовали менее 16 часов. Если же период бодрствования длится более 16 часов, но менее 20, то достаточно одного пластыря, который приклеивается утром и отклеивается перед отходом ко сну. Если же по каким-либо причинам период бодрствования длится более 20 часов, то следует через 16 часов после наклеивания пластыря удалить его и заменить новым.
Накладывать пластырь следует согласно следующему алгоритму: пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...

Семена чиа - виды, полезные свойства, противопоказания, рецепты приготовления
Оглавление
Семена чиа (испанский шалфей) – зерна, полученные в результате созревания растения чиа, родиной которого является Мексика. На данный момент выращиванием этой культуры занимаются в Мексике, Австралии, Индии, Гватемале и Южной Европе. Чиа относится к виду травянистых растений семейства шалфеевых. В высоту это растение достигает одного метра. Листья располагаются друг напротив друга (супротивные) 4 – 7 см длиной и 3 – 4 см шириной. Семена овальной формы, маленькие, диаметром около 1 мм. Поверхность у них гладкая с рельефным рисунком.
пїЅпїЅпїЅпїЅпїЅпїЅ пїЅпїЅпїЅпїЅпїЅ...
- Описание и применение семян чиа
- Виды семян чиа
- Полезные свойства семян чиа
- Семена чиа - вред и противопоказания
- Как правильно употреблять семена чиа?
- Выращивание и хранение семян чиа в домашних условиях
- Рецепты приготовления блюд из семян чиа
- Каталог лекарственных растений