- Что такое рассеянный склероз?
- Этиология (причины возникновения) и механизмы развития рассеянного склероза у женщин и мужчин - (видео)
- Классификация, виды и стадии рассеянного склероза - (видео)
- Симптомы и признаки рассеянного склероза у мужчин и женщин
- Какой врач занимается диагностикой и лечением рассеянного склероза?
- Лабораторная диагностика рассеянного склероза - (видео)
- Общий анализ крови и СОЭ
- Уровень сахара в крови
- Люмбальная пункция и анализ ликвора (анализ на иммуноглобулины, антитела к миелину) - (видео)
- Иммунограмма
- Анализы на вирусные инфекции
- Исследование сосудов глазного дна
- Видны ли очаги рассеянного склероза на МРТ?
- Покажет ли КТ рассеянный склероз?
- Энцефалограмма (ЭЭГ)
- Дифференциальная диагностика (болезни, похожие на рассеянный склероз) - (видео)
- Лечение рассеянного склероза (можно ли вылечить рассеянный склероз?)
- Медикаментозное лечение (химиотерапия) при рассеянном склерозе
- Немедикаментозное лечение рассеянного склероза
- Питание (диета Эмбри) при рассеянном склерозе (что можно и что нельзя есть) - (видео)
- Последствия, осложнения и прогноз (чем опасен рассеянный склероз?) - (видео)
- Что можно и что нельзя делать при рассеянном склерозе (ограничения и противопоказания)? - (видео)
- Профилактика, реабилитация и восстановление при рассеянном склерозе
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Какой врач занимается диагностикой и лечением рассеянного склероза?
 Диагностикой и лечением рассеянного склероза занимается врач-невролог или невропатолог, который специализируется в области заболеваний нервной системы. В то же время, стоит отметить, что в процессе диагностики и лечения невролог может отправлять пациента на консультации к врачам из других областей медицины. Обусловлено это тем, что симптомы рассеянного склероза весьма разнообразны и часто могут маскировать признаки других заболеваний.
Диагностикой и лечением рассеянного склероза занимается врач-невролог или невропатолог, который специализируется в области заболеваний нервной системы. В то же время, стоит отметить, что в процессе диагностики и лечения невролог может отправлять пациента на консультации к врачам из других областей медицины. Обусловлено это тем, что симптомы рассеянного склероза весьма разнообразны и часто могут маскировать признаки других заболеваний.При диагностике и лечении рассеянного склероза может понадобиться консультация:
- Инфекциониста – при подозрении на наличие вирусных или бактериальных инфекций, которые могли бы спровоцировать обострение заболевания.
- Офтальмолога – при наличии признаков нарушения зрения.
- Иммунолога – при подозрении на выраженные нарушения функций иммунной системы пациента.
- Психиатра – при наличии у пациента психических расстройств и отклонений.
- Уролога – при нарушениях мочеиспускания.
- Генетика – при планировании семьи (для выявления вероятности передачи генетической предрасположенности детям).
Опрос пациента
Первое, что должен сделать врач при постановке диагноза, это побеседовать с больным. Целью опроса является выявление возможных факторов риска рассеянного склероза, а также выявление симптомов, которые могли бы указывать на данное заболевание.При опросе пациента врач может спросить:
- Что (какие конкретно симптомы) беспокоит пациента в данный момент?
- Как давно появились симптомы и что этому предшествовало (вирусная или бактериальная инфекция, переохлаждение, стресс, травма и так далее)?
- Наблюдались ли подобные симптомы ранее?
- Как часто пациент болел вирусными или бактериальными инфекционными заболеваниями?
- Имеются ли у пациента какие-либо хронические инфекции (например, герпес)?
- Страдал ли кто-либо из родственников пациента рассеянным склерозом?
- Курит ли пациент?
- Как (чем) питается пациент в последнее время?
- Имеются ли у пациента аллергические заболевания (аллергии на медикаменты, продукты питания, пыльцу растений и так далее)?
Обследование больного рассеянным склерозом и проверка рефлексов
Первичное обследование пациента иногда позволяет выявить симптомы и признаки, которые могут указывать на наличие рассеянного склероза. Обычный осмотр не дает какой-либо ценной диагностической информации, так как на начальных стадиях развития рассеянный склероз может не иметь никаких внешних проявлений. В то же время, более детальное обследование пациента может помочь выявить характерные признаки заболевания.Во время диагностики врач определяет:
- Кожную чувствительность. Для проверки чувствительности врач может прикасаться заостренной рукояткой неврологического молоточка или ручной к различным участкам тела пациента (который при этом должен закрыть глаза). Когда больной почувствует прикосновение, он должен сообщать об этом врачу. Как правило, вначале пропадает тактильная чувствительность (ощущение прикосновения), затем температурная и вибрационная. Гораздо реже может отмечаться утрата болевой чувствительности.
- Мышечную силу. Для оценки мышечной силы врач может использовать субъективный или объективный метод. В первом случае он сам берет пациента за руку и просит согнуть ее, при этом оказывая ему сопротивление. В результате такого простого теста врач оценивает, насколько сильно пациент может сократить ту или иную группу мышц. Объективная оценка проводится с помощью специального прибора (динамометра). Пациенту предлагают сжать рабочую часть прибора как можно сильнее, в результате чего на циферблате стрелка отображает определенное значение. Результаты оцениваются врачом в зависимости от возраста, пола и уровня физической подготовки пациента.
- Мышечный тонус. Врач может субъективно оценить тонус мышц-сгибателей и разгибателей в конечностях пациента. При оценке тонуса мышц верхних конечностей он берет руку пациента в свои руки и просит полностью расслабить ее. Далее он несколько раз сгибает и разгибает руку пациента в локтевом суставе, оценивая при этом состояние мышечного тонуса. В нормальных условиях рука пациента должна сгибаться и разгибаться одинаково легко, в то время как при рассеянном склерозе врач может ощущать более или менее выраженное сопротивление во время выполнения разгибания (что связано с повышенным тонусом мышц-сгибателей). Подобную проверку врач может провести и с нижними конечностями, сгибая и разгибая ноги пациента в коленных суставах.
- Наличие признаков поражения мозжечка. Если в патологический процесс вовлечен мозжечок (в норме отвечающий за координацию движений), у пациента будут наблюдаться определенные нарушения. Так, например, даже на ранних стадиях заболевания он не сможет долго удерживать состояние равновесия, особенно стоя на 1 ноге или с закрытыми глазами. Также врач может выявить легкий или умеренно выраженный тремор (дрожание) в руках и ногах, особенно при попытке вытянуть их перед собой и удерживать в таком положении.
- Наличие или отсутствие нистагма. Нистагм – это патологическое подергивание глаза при отведении глазных яблок в сторону. Чтобы выявить нистагм, врач помещает перед глазами пациента молоточек или ручку и просит следить за ним глазами, а сам передвигает его вправо-влево, вверх-вниз.
- Выраженность сухожильных рефлексов. Суть сухожильных рефлексов заключается в том, что если ударить по сухожилию какой-либо мышцы молоточком, она резко сократится. При рассеянном склерозе отмечается повышенный тонус мышц, вследствие чего сухожильные рефлексы будут более выраженными (будет отмечаться так называемая гиперрефлексия). Наиболее распространенными сухожильными рефлексами являются пяточный, коленный и локтевой. Для проверки пяточного рефлекса пациент должен согнуть одну ногу в колене и опереться коленом на стул. Врач при этом легонько ударяет молоточком по пяточному (ахиллову) сухожилию, что вызывает разгибание стопы. Для проверки коленного рефлекса пациент садится на стул и закидывает ногу на ногу, а врач бьет молоточком чуть ниже коленной чашечки верхней ноги, что вызывает ее резкое разгибание в коленном суставе. Для проверки локтевого рефлекса врач берет руку пациента и слегка сгибает ее в локтевом суставе, после чего ударяет молоточком по сухожилию двуглавой мышцы плеча (в области локтевой ямки). Это приводит к резкому сгибанию руки в локтевом суставе.
Симптом Лермитта
Это патологический симптом, который у здорового человека отсутствует, однако появляется при ряде заболеваний шейного отдела позвоночника, а также при рассеянном склерозе. Для выявления данного симптома пациент должен стоять или сидеть на стуле с ровной спиной и смотреть прямо перед собой. Врач просит пациента резко и максимально сильно согнуть шею, наклонив голову вперед, а затем несколько раз повернуть голову вправо-влево. При положительном симптоме Лермитта во время выполнения какого-либо из указанных движений пациент может ощутить резкий «удар током», который распространится вдоль позвоночного столба и в обе ноги, реже – в руки. Иногда вместо «удара током» пациент может испытывать боль или чувство покалывания иголками. Это говорит о поражении шейного отдела спинного мозга, что особенно характерно для спинальной формы рассеянного склероза.Лабораторная диагностика рассеянного склероза
 В процессе диагностики врач может использовать целый ряд лабораторных и инструментальных исследований, которые позволили бы выявить признаки поражения центральной нервной системы и подтвердить диагноз. Необходимо это, для того чтобы своевременно выявить заболевание и назначить необходимое лечение, позволяющее предотвратить или замедлить дальнейшее прогрессирование патологии.
В процессе диагностики врач может использовать целый ряд лабораторных и инструментальных исследований, которые позволили бы выявить признаки поражения центральной нервной системы и подтвердить диагноз. Необходимо это, для того чтобы своевременно выявить заболевание и назначить необходимое лечение, позволяющее предотвратить или замедлить дальнейшее прогрессирование патологии.Важно отметить, что подтвердить диагноз рассеянного склероза иногда бывает крайне сложно. Обусловлено это тем, что первые симптомы и признаки крайне разнообразны и неспецифичны, то есть могут проявляться при целом ряде других заболеваний.
Вот почему для подтверждения диагноза врачу может потребоваться много времени и множество всевозможных исследований.
При диагностике рассеянного склероза может понадобиться:
- общий анализ крови;
- определение СОЭ (скорости оседания эритроцитов);
- уровень сахара в крови;
- определение уровня мочевой кислоты в крови;
- люмбальная пункция и анализ ликвора;
- электрофорез белков сыворотки крови;
- выявление антител к миелину;
- анализ на иммуноглобулины;
- иммунограмма;
- анализы на вирусные инфекции;
- исследование сосудов глазного дна;
- КТ (компьютерная томография);
- МРТ (магнитно-резонансная томография);
- энцефалограмма (электроэнцефалограмма, ЭЭГ).
Общий анализ крови и СОЭ
Общий анализ крови – это стандартный анализ, который выполняется всем пациентам с неясным диагнозом. Сразу стоит отметить, что каких-либо характерных данных, позволяющих подтвердить наличие рассеянного склероза, с помощью этого анализа получить не удастся. В то же время, определенные изменения позволят заподозрить наличие у больного данного заболевания.У пациента с рассеянным склерозом может отмечаться:
- Увеличение общего количества лимфоцитов. Лимфоциты – это главные клетки иммунной системы, которые регулируют активность всего иммунитета. Именно лимфоциты ответственны за развитие аутоиммунных реакций, то есть за поражение миелиновой оболочки нервных волокон центральной нервной системы. При обострении рассеянного склероза продукция лимфоцитов значительно усиливается, вследствие чего их количество в крови будет повышаться до 40% и более.
- Уменьшение общего числа лейкоцитов. Лейкоциты – это клетки иммунной системы, которые обеспечивают защиту организма от чужеродных инфекций (преимущественно бактериальных). Количество лейкоцитов снижается при вирусных инфекциях, а также при аутоиммунных заболеваниях, в том числе при обострении рассеянного склероза.
- Увеличение СОЭ (скорости оседания эритроцитов). Данный показатель говорит о возможном наличии выраженного воспалительного процесса в организме. Дело в том, что в нормальных условиях помещенная в пробирку кровь со временем разделяется на две части - на дно пробирки опускаются (оседают) более тяжелые клетки крови (эритроциты), в то время как жидкая часть крови (плазма) остается на поверхности. Скорость этого процесса обусловлена количеством эритроцитов в крови, а также некоторыми другими факторами. Так, например, при развитии в организме воспалительного или аутоиммунного процесса в системный кровоток выделяется большое количество так называемых белков острой фазы воспаления (фибриногена, С-реактивного белка и других). Данные белки прикрепляются к поверхностям эритроцитов и способствуют их сближению друг с другом, в результате чего скорость их оседания на дно пробирки во время проведения исследования значительно возрастает. В норме СОЭ у мужчин колеблется в пределах от 2 до 10 миллиметров в час, а у женщин – от 2 до 15 мм в час. В то же время, при обострении рассеянного склероза данный показатель может достигать 40 мм в час и более.
Уровень сахара в крови
При рассеянном склерозе уровень сахара в крови не изменяется, вследствие чего данный анализ никак не поможет в постановке или подтверждении диагноза. В то же время, стоит помнить, что существует аутоиммунная форма сахарного диабета, когда причиной повышения уровня сахара в крови является недостаток гормона инсулина, развивающийся вследствие поражения продуцирующих его клеток поджелудочной железы иммунной системой собственного организма. Было установлено, что антитела, выделяющиеся против клеток поджелудочной железы, также могут повреждать и миелиновые оболочки нервов центральной нервной системы. Следовательно, если в процессе диагностики у пациента будет выявлен сахарный диабет (то есть стойкое повышение уровня сахара в крови более 5,5 ммоль/литр), вероятность наличия у него рассеянного склероза будет считаться повышенной.Люмбальная пункция и анализ ликвора (анализ на иммуноглобулины, антитела к миелину)
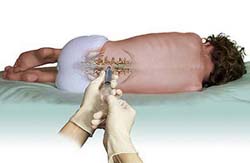
Люмбальная (спинномозговая) пункция (прокол) позволяет подтвердить наличие аутоиммунного процесса в центральной нервной системе, что необходимо для постановки диагноза. Дело в том, что при развитии иммунного процесса образуется множество активных компонентов иммунной системы (иммуноглобулинов). Кроме того, в процессе разрушение миелина в окружающее пространство выделяются продукты его распада. Все эти вещества скапливаются преимущественно в центральной нервной системе, которая отделена от системного кровотока так называемым гематоэнцефалическим барьером. Следовательно, обнаружить их в больших концентрациях можно в спинномозговой жидкости (СМЖ) – веществе, которое омывает и питает головной мозг и спинной мозг.Спинномозговую жидкость легче и безопаснее получить путем люмбальной пункции. Чтобы понять смысл и суть данной процедуры, необходимо знать некоторые особенности анатомии позвоночника и спинного мозга.
Позвоночник человека состоит и множества позвонков, которые накладываются друг на друга. В центре позвонков имеется круглое отверстие, которое формирует спинномозговой канал. Именно через эти отверстия и проходит спинной мозг, вокруг которого располагается спинномозговая жидкость. Также в норме между двумя соседними позвонками располагается межпозвоночный диск, вследствие чего они (позвонки) расположены на определенном расстоянии друг от друга.
Суть спинномозговой пункции заключается в том, что врач проводит специальную иглу между двумя соседними позвонками и прокалывает ею спинномозговой канал, после чего производит забор спинномозговой жидкости из него. Легче и безопаснее всего делать это в области поясничных позвонков, так как при этом риск повреждения спинного мозга минимален. Какой-либо особенной подготовки перед выполнением процедуры не требуется, однако накануне перед сдачей анализа рекомендуется принять теплый душ и тщательно вымыть кожу в области спины. Также процедура будет выполняться под местным обезболиванием, вследствие чего пациенту нужно заранее сообщить врачу, нет ли у него аллергии на какие-либо медикаменты.
Сама процедура выполняется в условиях строгой стерильности, так как проникновение даже небольшого количества микроорганизмов в спинномозговой канал может привести к развитию опасных для жизни осложнений. Перед процедурой врач просит пациента оголить верхнюю часть тела, сесть на стул задом наперед и опереться руками об его спинку (в некоторых случаях процедура может выполняться в положении пациента лежа на боку). Далее, надев стерильные перчатки, врач несколько раз обрабатывает место предстоящей пункции (прокола) спиртовым раствором, чтобы уничтожить все имеющиеся на коже бактерии. После обработки кожи врач вводит в нее раствор местного обезболивающего препарата, а затем с помощью специальной иглы прокалывает спинномозговой канал. Как только игла окажется в нем, через нее начнет вытекать (медленно капать) спинномозговая жидкость, около 2 миллилитров которой врач собирает в стерильную пробирку. Крайне важно, чтобы во время выполнения процедуры (особенно во время забора спинномозговой жидкости) пациент сидел абсолютно неподвижно, так как любое движение может привести к смещению иглы, вследствие чего процедуру придется повторять заново.
После забора материала врач удаляет иглу и накладывает на место прокола стерильную повязку, которую пациент может снять самостоятельно через 4 – 6 часов. Спинномозговая жидкость направляется в лабораторию, где подвергается дальнейшему исследованию. Пациент при этом может отправляться домой сразу после окончания процедуры.
На наличие рассеянного склероза может указывать:
- Наличие в СМЖ иммуноглобулинов G (IgG). Иммуноглобулины – это особые белки-антитела, которые выделяются клетками иммунной системы (лимфоцитами) и принимают непосредственное участие в развитии воспалительных, а также аутоиммунных реакций. Роль их заключается в том, что они прикрепляются к антигенам (специфическим структурам) миелина, что в дальнейшем способствует его разрушению. При обострении заболевания, а также при его хроническом течении (даже в стадии ремиссии) концентрация IgG в спинномозговой жидкости будет повышенной.
- Повышение концентрации лимфоцитов. Также может указывать на наличие аутоиммунного процесса в ЦНС. В то же время, подобное изменение может наблюдаться и при ряде других патологий (например, при вирусном поражении спинного мозга), так что результаты анализа нужно оценивать в комплексе с другими данными.
Выполнение спинномозговой пункции противопоказано:
- При наличии кожной инфекции в месте прокола – инфекционные частицы могут попасть в более глубокие ткани или в спинномозговой канал.
- При нарушении свертывающей системы крови – при этом может начаться кровотечение, которое будет крайне сложно остановить.
- При психических расстройствах – неадекватный человек не сможет сидеть неподвижно во время выполнения процедуры.
- При высоком внутричерепном давлении – может произойти необратимое повреждение головного мозга.
Иммунограмма
Иммунограмма – это специальный анализ, который позволяет детально оценить состояние и активность иммунной системы организма. Материалом для исследования служит венозная кровь, забор которой производится в специальной лаборатории. Исследовав концентрации тех или иных видов клеток иммунной системы, а также других ее компонентов (в том числе иммуноглобулинов), врач может предположить, имеется ли у пациента аутоиммунное заболевание или же причина возникающих симптомов кроется в чем-то другом.Также стоит отметить, что контрольные выполнения иммунограммы во время лечения рассеянного склероза могут давать врачу информацию об эффективности или неэффективности терапии.
Анализы на вирусные инфекции
Это неспецифические анализы, которые сами по себе не могут подтвердить или опровергнуть наличие рассеянного склероза, однако помогают врачу исключить другие заболевания, которые могли бы вызывать у пациента схожие симптомы. Для исследования обычно производится забор венозной крови пациента, в которой определяется наличие антител к тем или иным вирусам (если пациент заражен определенным вирусом, концентрация противовирусных антител в его крови будет повышенной).При подозрении на рассеянный склероз может потребоваться анализ для выявления:
- вируса герпеса 1 типа;
- вируса Эпштейна-Барр;
- вируса кори;
- вируса краснухи;
- ретровирусов;
- цитомегаловируса и других.
Исследование сосудов глазного дна
При поражении зрительного нерва (то есть при развитии ретробульбарного неврита) могут выявляться определенные изменения на глазном дне, что связано с повреждением расположенных там структур.Глазным дном называется задняя внутренняя поверхность глазного яблока, к которой прикреплена сетчатка (структура, состоящая из фоточувствительных нервных клеток и ответственная за восприятие света). От нервных клеток сетчатки нервные волокна собираются вместе в задней области глазного дна, формируя так называемый диск зрительного нерва. Далее в составе самого зрительного нерва они поступают в головной мозг.
Для исследования глазного дна врач-офтальмолог использует специальный прибор – офтальмоскоп, представляющий собой увеличительное стекло с встроенным источником света. Процедура исследования крайне проста, безопасна и не требует специальной подготовки. Врач просит пациента открыть глаз и максимально приближает офтальмоскоп к его зрачку, а сам смотрит через рабочее отверстие инструмента на сетчатку и глазное дно. Затем исследование повторяется со вторым глазом.
При рассеянном склерозе может отмечаться:
- Отек диска зрительного нерва. Это связано с аутоиммунным поражением зрительного нерва, развивающимся при разрушении миелиновой оболочки. Края диска зрительного нерва при этом отекают и выступают в полость глазного яблока.
- Атрофия диска зрительного нерва. Из-за отека нарушается кровоснабжение нервных волокон диска зрительного нерва, что проявляется сужением и разрушением кровеносных сосудов в его краях. Краевые зоны диска при этом бледнеют и истончаются, что сопровождается сужением полей зрения (человек хуже видит периферическим зрением, а также снижается острота зрения).
- Поражение сосудов глазного дна. Может отмечаться воспаление тканей вокруг мелких вен сетчатки.
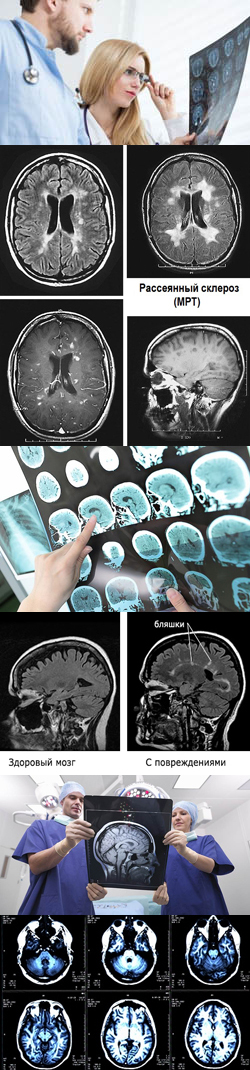
Видны ли очаги рассеянного склероза на МРТ?
МРТ (магнитно-резонансная томография) – один из наиболее информативных методов в выявлении и диагностике рассеянного склероза, с помощью которого можно выявить очаги патологических изменений в тканях головного и/или спинного мозга (так называемые «бляшки»). Суть метода заключается в том, что исследуемая часть человеческого тела помещается в сильное электромагнитное поле. Под действием данного поля атомы, входящие в состав различных тканей, начинают выделять определенную энергию. Ключевым моментом исследования является тот факт, что каждая ткань содержит различное количество разных атомов. Вследствие этого при проведении исследования от каждой ткани человеческого организма будет исходить строго определенный сигнал. Так как при рассеянном склерозе нормальная миелиновая оболочка и даже сама ткань нервного волокна разрушается и замещается склеротической (рубцовой) тканью, эти изменения будут заметны во время проведения МРТ. Так как данное исследования является весьма чувствительным, оно позволяет обнаружить самые мелкие изменения в ЦНС даже на ранних стадиях заболевания.Чтобы повысить эффективность исследования, иногда применяется МРТ с введением контраста. Суть метода заключается в том, что в кровеносное русло пациента вводят вещество, которое накапливается в хорошо кровоснабжаемых тканях (например, в нормальной ткани головного мозга) и хорошо заметно на МРТ. Так как склерозированные (разрушенные) зоны нервных волокон (бляшки) практически не кровоснабжаются (и, следовательно, не накапливают контрастного вещества), данное исследование позволяет выявить их с максимальной точностью.
Сама процедура МРТ безопасна, безболезненна и не требует особой подготовки. Вначале пациент должен сдать абсолютно все металлические предметы (включая кредитные карты, мобильный телефон и так далее), так как при приближении к томографу они могут взаимодействовать с магнитом, что может стать причиной неприятных инцидентов. Далее больной ложится на специальный выдвижной стол компьютерного томографа, который затем перемещается внутрь аппарата. Затем вокруг пациента создается сильное электромагнитное поле, а выделяемая атомами энергия регистрируется специальными датчиками и представляется на мониторе компьютера в виде послойного изображения исследуемой ткани. Во время выполнения процедуры (которая может длиться от нескольких десятков минут до 1 – 2 часов) пациент должен лежать абсолютно неподвижно, так как любое движение может исказить качество полученных данных.
МРТ противопоказано:
- При наличии металлических предметов в теле (костных имплантатов, осколков, зубных протезов и так далее) – при воздействии сильного электромагнитного поля металл в теле пациента может разогреваться до крайне высоких температур.
- При клаустрофобии (боязни замкнутых пространств) – во время исследования пациент должен будет находиться в относительно узком отсеке аппарата в течение длительного времени.
- При аллергии на контрастное вещество – в данном случае можно выполнить обычное МРТ или использовать другой контраст.
- При психических расстройствах – если пациент неадекватен, он не сможет оставаться в неподвижном состоянии в течение всего исследования.
Покажет ли КТ рассеянный склероз?
КТ (компьютерная томография) – высокоточный метод исследования, который, однако, имеет ограниченное значение при рассеянном склерозе. Суть процедуры схожа с МРТ, однако при КТ информация о состоянии центральной нервной системы получается не с помощью электромагнитного поля, а посредством множества рентгеновских снимков, выполняемых специальным аппаратом (компьютерным томографом). Сама процедура выполнения КТ схожа с таковой при МРТ - пациент помещается в специальный отсек аппарата, после чего вокруг исследуемой части тела начинает вращаться маленький рентгеновский аппарат, делая при этом целую серию снимков. Далее полученная информация обрабатывается специальным компьютером и представляется в виде изображения на мониторе.К недостаткам метода относится то, что он не позволяет выявить мелкие очаги повреждения нервных волокон. Вот почему при подозрении на рассеянный склероз КТ назначается лишь как вспомогательный метод исследования (например, для выявления переломов костей черепа при подозрении на травму головного мозга и так далее).
Энцефалограмма (ЭЭГ)
Это исследование применяется, для того чтобы оценить выраженность нарушения функций головного мозга на поздних стадиях рассеянного склероза. Данная процедура не позволяет выставить или подтвердить диагноз рассеянного склероза, а лишь дает определенную информацию о состоянии пациента.В нормальных условиях мозг каждого человека обладает определенной электрической активностью, которая обусловлена происходящими в нем процессами. Выделяемые мозгом электрические импульсы могут быть зарегистрированы с помощью специальной аппаратура. При рассеянном склерозе отмечается поражение белого, а в далеко зашедших случаях и серого вещества головного мозга (то есть непосредственно нервных клеток). Активность мозговой ткани при этом изменяется и снижается, что может быть заметно во время специальных исследований. Одним из таких исследований и является ЭЭГ.
Перед выполнением процедуры следует прекратить прием медикаментозных препаратов, которые могли бы изменять активность головного мозга. Также не следует принимать кофе, алкоголь, наркотики и другие подобные вещества в течение 1 – 2 суток до выполнения исследования.
Сама процедура проходит следующим образом. Пациент заходи в специально оборудованное помещение и ложится на кушетку. Ему на голову надевают своеобразную шапочку, к которой подсоединено множество проводов (электродов). После этого специальный аппарат начинает регистрировать электрические импульсы, исходящие от головного мозга пациента. Во время проведения исследования врач может просить больного открывать или закрывать глаза, глубоко дышать и выполнять некоторые другие действия, что необходимо для оценки различных функций мозга.
Сама процедура может занимать до 45 – 60 минут, после чего пациент может сразу отправляться домой. Каких-либо абсолютных противопоказаний для выполнения ЭЭГ нет.