Последние новости
Шейное головокружение
19 августа, 2010
58
спасибо
Спасибо
 Шейное головокружение называется среди врачей вертеброгенным. Еще семь десятков лет назад ученые обнаружили, что активное вращение головой может привести к головокружению. Появилось три версии появления подобного явления. С точки зрения приверженцев нейроваскулярной гипотезы со временем позвонки шеи сближаются друг с другом, сдавливая межпозвоночные диски. Подобное явление приводит к тому, что некоторые нервные окончания находятся под постоянным давлением.
Шейное головокружение называется среди врачей вертеброгенным. Еще семь десятков лет назад ученые обнаружили, что активное вращение головой может привести к головокружению. Появилось три версии появления подобного явления. С точки зрения приверженцев нейроваскулярной гипотезы со временем позвонки шеи сближаются друг с другом, сдавливая межпозвоночные диски. Подобное явление приводит к тому, что некоторые нервные окончания находятся под постоянным давлением.Вторая гипотеза появления этого неприятного симптома называется гипотезой нарушения соматосенсорного входа. Согласно этой теории шейное головокружение появляется после хлыстообразного нарушения анатомии шейного отдела позвоночника. При подобной травме изменяется состояние не только мускулатуры, но и связочного аппарата. Таки образом эти части позвоночника более ярко реагируют на любые, даже самые незначительные воздействия, вследствие чего появляется данный симптом. При этой травме во время движения головой человек теряет возможность ориентироваться в окружающем мире.
Последняя теория называется сосудистой. Приверженцы этой теории считают, что любые нарушения состояния костной ткани позвонков ухудшают состояние и сосудов этого отдела. Поэтому некоторые кровеносные сосуды сжимаются, и ухудшается кровоток. При подобном явлении состояние больного ухудшается в тот момент, когда он поворачивает голову или опускает ее назад. Иногда кроме головокружения может нарушиться и работа органов чувств, например зрения или появиться тугоухость.
Многие врачи полагают, что чаще всего кружится голова при сочетании нескольких причин.
Диета при крапивнице
19 августа, 2010
70
спасибо
Спасибо
 По поводу того, нужно ли придерживаться диеты при крапивнице, среди врачей нет единства. Связано это, в первую очередь, с тем, что у заболевания могут быть совершенно разные причины. Если при аллергической форме диета обязательна, то при так называемой идиопатической (то есть такой, причины которой никто не знает) диета не только не поможет, но может даже и навредить. Также бесполезно придерживаться диеты, если крапивница вызвана перенапряжением нервной системы. Никакой диеты не следует придерживаться без указания врача, а также длительное время. Ведь, так или иначе, диета лишает человека некоторых компонентов пищи.
По поводу того, нужно ли придерживаться диеты при крапивнице, среди врачей нет единства. Связано это, в первую очередь, с тем, что у заболевания могут быть совершенно разные причины. Если при аллергической форме диета обязательна, то при так называемой идиопатической (то есть такой, причины которой никто не знает) диета не только не поможет, но может даже и навредить. Также бесполезно придерживаться диеты, если крапивница вызвана перенапряжением нервной системы. Никакой диеты не следует придерживаться без указания врача, а также длительное время. Ведь, так или иначе, диета лишает человека некоторых компонентов пищи.Если же заболевание вызвано аллергией, то диета просто обязательна. Чтобы прописать правильную диету нужно в первую очередь понять каков же аллерген. И именно его нужно полностью исключить из рациона. Если же причину заболевания выяснить не удалось, нужно полностью отказаться от экзотических фруктов, курятины, копченой колбасы, шоколада в любых проявлениях, кофе. Кроме этого, желательно не употреблять такие овощи, как томаты, редиска и баклажаны. Могут быть причиной крапивницы и дыни, клубника. Любую выпечку желательно временно заменить сухариками, а спиртное исключить.
Без опаски можно употреблять постное мясо, овощные супчики, растительные масла в разумных пределах, крупы. Из овощей безопасны картошка, укроп, петрушка, огурцы. Можно употреблять кисломолочные продукты и яблоки (желательно печеные). В небольших количествах можно употреблять и сливочное масло. Сладости на время лучше отставить в сторону.
Аллергическая крапивница
19 августа, 2010
110
спасибо
Спасибо
 Аллергическая крапивница – это одно из проявлений аллергии. При подобном заболевании на кожных покровах пациента образуются волдыри, пятна, сыпи разного рода. Чаще всего аллергическую крапивницу провоцируют яды жалящих насекомых, некоторые пищевые аллергены, лекарства, пыльца, а также пыль.
Аллергическая крапивница – это одно из проявлений аллергии. При подобном заболевании на кожных покровах пациента образуются волдыри, пятна, сыпи разного рода. Чаще всего аллергическую крапивницу провоцируют яды жалящих насекомых, некоторые пищевые аллергены, лекарства, пыльца, а также пыль.Подобное проявление аллергии иногда сочетается с иными признаками этого заболевания. Иногда же бывает так, что именно крапивница является единственным признаком аллергии. При подобном заболевании мелкие сосуды, снабжающие кожу и подкожную клетчатку, становятся более проницаемыми, что провоцирует припухлость тканей там, где проходят сосуды.
Сыпь при данном проявлении аллергии обычно появляется на ограниченных участках тела. Также она может наблюдаться и на слизистых оболочках тела. Если заболевание протекает в острой форме, то оно обязательно сопровождается сильнейшим зудом, чувством жжения. Места высыпаний могут припухать и краснеть. При этом высыпания могут быть как в виде мелкой красной сыпи, так и в виде больших пузырей, которые впоследствии могут соединяться между собой. Заболевание это совершенно не опасно для окружающих, хотя приносит массу неудобств и неприятностей самому больному. Ведь кроме высыпаний у больного еще и значительно ухудшается самочувствие.
При появлении аллергической крапивницы для облегчения состояния можно обработать пораженные места раствором яблочного (или иного) уксуса. До этого желательно обмыться теплой водой. Несколько снять зуд может и сок лимона, который нужно разбавить водой в пропорции на одну часть сока две части воды.
Солнечная крапивница
19 августа, 2010
36
спасибо
Спасибо
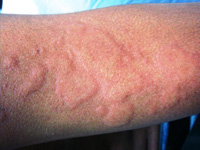 Солнечная крапивница является ничем иным, как аллергической реакцией организма на солнечные лучи. Появляется подобная реакция потому, что некоторые составляющие солнечного излучения провоцируют депонирование аллергенов в теле человека, таким образом, провоцируя негативную реакцию. Подобное явление характерно не для всех людей.
Солнечная крапивница является ничем иным, как аллергической реакцией организма на солнечные лучи. Появляется подобная реакция потому, что некоторые составляющие солнечного излучения провоцируют депонирование аллергенов в теле человека, таким образом, провоцируя негативную реакцию. Подобное явление характерно не для всех людей.Тем, кто совершенно здоров, можно особо не опасаться солнечной крапивницы. А вот тем, кто страдает заболеваниями печени, надпочечников или почек, следует быть очень осторожными при приеме солнечных ванн. Кроме этого, провоцирующим фактором может быть и беременность. Людям, принимающим лекарства с противовоспалительным эффектом, следует также воздержаться от многочасового пребывания на пляже.
Спровоцировать развитие солнечной крапивницы могут сульфаниламиды, фторхинолоны, амиодарон, тетрациклины. Не желательно также злоупотреблять ультрафиолетом и тем людям, кто недавно перенес тяжелое заболевание, подрывающее иммунную систему.
Если поход на пляж закончился появлением пузырей на коже, зудом и неравномерной краснотой, то это говорит о начале заболевания, которое в научных кругах называют фотодерматозом. Некоторые люди замечают подобные признаки только через трое суток после посещения пляжа. Такое вполне может быть. Кроме этого, возможно и общее ухудшение самочувствия. Тем людям, кто страдает подобным заболеванием, следует запастись кремами с высокой степенью защиты от ультрафиолета, широкополыми шляпами и солнцезащитными зонтами.
Если же заболевание не слишком выражено, то умеренное пребывание на солнце и здоровый образ жизни помогут справиться с ним.
Флегмонозный аппендицит
19 августа, 2010
128
спасибо
Спасибо
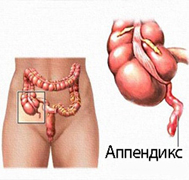 Оказывается, разновидностей аппендицита существует несколько. Это флегмонозный, катаральный, гангренозный, а также перфоративный. Причем эти формы достаточно сильно отличаются друг от друга как по проявлениям и течению, так и по опасности для человеческого организма.
Оказывается, разновидностей аппендицита существует несколько. Это флегмонозный, катаральный, гангренозный, а также перфоративный. Причем эти формы достаточно сильно отличаются друг от друга как по проявлениям и течению, так и по опасности для человеческого организма.Есть мнение о том, что форма аппендицита закладывается с первых дней течения заболевания. Но есть мнение и о том, что заболевание может начаться с одной формы, а далее перейти в другую. При флегмонозной форме отросток видоизменяется, он становится толще, его поверхность покрывается пятнами фибрина, а полость его занята гноем. Слизистая оболочка кишки в некоторых местах покрыта язвами и нарушена. Кишечная стенка поражена воспалительными процессами, схожими с флегмоной любого другого органа.
Больной страдает от довольно сильных болей, поначалу они появляются в темное время суток. Боль может быть толчкообразной. При этом источник боли находится в правой подвздошной области и нигде иначе. Если на область эпигастрия надавить, то больной ощутит боль, мускулатура его сократится. Если надавить на больное место, а потом резко убрать руку, то боль станет интенсивнее. Она может усиливаться при кашле. Еще один симптом флегмонозного аппендицита – это активизация боли при поглаживании рукой справа налево в области эпигастрия. Это можно делать не по голому телу, а по одному слою одежды.
Ведение здорового образа жизни и правильное питание в большинстве случаев оберегают людей от такого неприятного и опасного заболевания как аппендицит.
История аппендицита
19 августа, 2010
90
спасибо
Спасибо
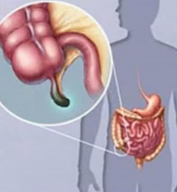 Сам слепой отросток аппендикс присутствует в организме человека уже восемьдесят миллионов лет. К такому выводу пришли заокеанские ученые. Долгое время считалось, что это не слишком-то нужный орган. Но совсем недавно ученые обнаружили-таки, зачем организму нужен аппендикс. Оказывается, он играет важную роль в работе защитных сил организма. Именно благодаря этому отростку кишечник быстрее восстанавливается после нарушений микрофлоры. В этом органе вырабатываются микроорганизмы, просто необходимые для нормальной работы нашего пищеварения.
Сам слепой отросток аппендикс присутствует в организме человека уже восемьдесят миллионов лет. К такому выводу пришли заокеанские ученые. Долгое время считалось, что это не слишком-то нужный орган. Но совсем недавно ученые обнаружили-таки, зачем организму нужен аппендикс. Оказывается, он играет важную роль в работе защитных сил организма. Именно благодаря этому отростку кишечник быстрее восстанавливается после нарушений микрофлоры. В этом органе вырабатываются микроорганизмы, просто необходимые для нормальной работы нашего пищеварения.Оказывается, что большое количество воспалений аппендикса связано с тем, что мы слишком тщательно моем свою еду. В отростке собирается повышенное количество микробов, которым просто нечего делать. Вот они-то и вызывают воспалительный процесс. До сих пор врачи так и не поняли, почему же воспаляется этот орган. Говорят и о том, что существует наследственная расположенность к этому заболеванию, и о том, что оно инфекционной природы. Доподлинно известно, что очень редко оно встречается среди вегетарианцев или людей, которые почти не едят животные белки.
Хотя, сказать, что аппендицит – это заболевание цивилизации – тоже не совсем правильно. Уже в начале восемнадцатого века появились документальные описания этого заболевания. В те времена эту болезнь пытались лечить различными снадобьями. Хотя не исключали и оперативное вмешательство. Само название «аппендицит» появилось в конце девятнадцатого века, и придумал его американец Фитц. А первая операция по удалению этого органа была проведена в начале восьмидесятых годов того же столетия в Европе. Еще через пять лет была описана эта операция в медицинских источниках и определено, каким же образом удобнее добраться до больного органа.
Что делать после удаления аппендицита?
19 августа, 2010
220
спасибо
Спасибо
 Оглавление
Оглавление- Общие положения
- Физические нагрузки в первую неделю после аппендицита
- Диета после удаления аппендицита
- Образ жизни после удаления аппендицита
Общие положения
 После удаления аппендицита, как и после других операций, пациент должен внести некоторые изменения в свой образ жизни. Целью таких действий является профилактика послеоперационных осложнений. Характер изменений определяет тип проведенной операции, возраст больного и общие показатели его здоровья перед операцией.
После удаления аппендицита, как и после других операций, пациент должен внести некоторые изменения в свой образ жизни. Целью таких действий является профилактика послеоперационных осложнений. Характер изменений определяет тип проведенной операции, возраст больного и общие показатели его здоровья перед операцией.Действиями, которые пациент должен предпринять после аппендицита, являются:
- физические нагрузки в первую неделю;
- диетическое питание;
- особый образ жизни.
Физические нагрузки в первую неделю после аппендицита
 После удаления аппендикса рекомендуется выполнение специальных упражнений, предотвращающих возможные осложнения после хирургического вмешательства. Лечебная физкультура (ЛФК) помогает предупредить развитие пневмонии, тромбофлебита, запоров, повышенного газообразования. Также в цели ЛФК входит улучшение общего состояния пациента и стимуляция регенеративных процессов. Особенно необходимы специальные физические нагрузки пожилым больным, так как у них чаще отмечаются осложнения. Приступать к выполнению некоторых упражнений следует в скором времени, после того как пройдет действие наркоза.
После удаления аппендикса рекомендуется выполнение специальных упражнений, предотвращающих возможные осложнения после хирургического вмешательства. Лечебная физкультура (ЛФК) помогает предупредить развитие пневмонии, тромбофлебита, запоров, повышенного газообразования. Также в цели ЛФК входит улучшение общего состояния пациента и стимуляция регенеративных процессов. Особенно необходимы специальные физические нагрузки пожилым больным, так как у них чаще отмечаются осложнения. Приступать к выполнению некоторых упражнений следует в скором времени, после того как пройдет действие наркоза.Упражнения в первый день после операции
После завершения действия наркоза пациента учат безболезненно поворачиваться на здоровый (левый) бок. Чтобы свести к минимуму болевые ощущения необходимо упереть стопы в постель, согнув для удобства ноги. Затем следует, делая упор на ступни и локти, приподнять таз и повернуть его на левую сторону. После этого поочередно следует перевести на эту сторону ноги. Затем, делая упор на локоть, нужно оторвать от кровати правое плечо. Выполняя все движения поочередно и медленно, пациент сведет болевой синдром к минимуму при переворачивании набок.Занятия в первый день выполняются пациентом в лежачем положении. Начинать их следует через 2 – 3 часа после завершения наркоза. Комплекс состоит из 5 упражнений, продолжительность выполнения которых должна быть от 3 до 5 минут. Повторять комплекс следует ежедневно по 3 – 4 раза.
Упражнениями для первого дня после операции являются:
- вращение стопами и их сгибание, сначала поочередное, затем совместное;
- сведение и разведение пальцев на руках - сначала по очереди на правой и левой руке, затем совместно на обеих;
- вдыхая, пациент должен согнуть руки в локтях и привести их к плечам, выдыхая – опустить вдоль тела;
- с вдохом руки надо поднять и потянуться к коленям, с выдохом опустить;
- с вдохом таз следует приподнять, а на выдохе опустить, ноги следует согнуть в коленях и развести до ширины плеч.
Упражнения на 2 – 3 день после операции
Гимнастика на этом этапе проводится из положения сидя. В большинстве случаев, если аппендицит был удален при помощи лапароскопии, подниматься можно со следующего дня. Если была проведена полостная операция, принимать сидячее положение и вставать на ноги разрешается через 1 – 2 дня. Чтобы сесть, пациенту необходимо повернуться набок, опереться руками о кровать и вывести колени за край кровати. Затем ноги нужно опустить на пол и оттолкнувшись локтем сесть.Упражнениями для 2 и 3 дня после операции (делаются сидя) являются:
- на вдохе привести руки к плечам, на выдохе опустить;
- на вдохе вывести руки вперед, на выдохе привести через стороны к коленям;
- на вдохе руки выводятся в стороны, на выдохе руки кладутся на колени, а тело наклоняется вперед;
- вращение головой по часовой стрелке, наклоны головой вправо-влево;
- на вдохе пациенту нужно поднять вверх руки и потянуться за ними телом, выпячивая грудную клетку вперед, на выдохе следует расслабиться и принять удобное положение.
Упражнениями для 2 и 3 дня после операции (делаются стоя) являются:
- привести кисти к плечам и сделать вращательные движения вперед, затем назад;
- сделать круговые движения тазом, держа руки на поясе и не напрягая мышц пресса;
- следует сесть на стул и на вдохе разводить по сторонам руки и ноги, на выдохе сводить ноги, а руки класть на колени.
Упражнения с 4 по 7 день после операции
Все упражнения этого периода выполняются стоя с расставленными на ширину плеч ногами. Во время занятий следует контролировать дыхание, совершая вдох в момент физического усилия и выдох при расслаблении.Упражнениями с 4 по 7 день являются:
- круговые движения руками (согнутые в локтях руки приводятся к плечам);
- движения торсом вправо-влево (кисти на поясе);
- вращение тазом по кругу (кисти на поясе);
- поочередное сгибание и разгибание ног в коленях (ладони за головой);
- необходимо садиться на стул и вставать с него (руки на поясе).
Диета после удаления аппендицита
 Диета в данном случае преследует 2 цели. Первая – обеспечение максимально щадящего воздействия на отделы пищеварительного тракта. Вторая – восстановление утраченных энергетических и физических ресурсов после операции. Весь период восстановления пациента в медицинской практике делится на три этапа (первый, второй, третий). Каждый этап обладает отдельными рекомендациями по рациону и списку продуктов, которые необходимо включать или исключать из меню.
Диета в данном случае преследует 2 цели. Первая – обеспечение максимально щадящего воздействия на отделы пищеварительного тракта. Вторая – восстановление утраченных энергетических и физических ресурсов после операции. Весь период восстановления пациента в медицинской практике делится на три этапа (первый, второй, третий). Каждый этап обладает отдельными рекомендациями по рациону и списку продуктов, которые необходимо включать или исключать из меню. Что едят после удаления аппендицита?
Первый этап продолжается с 1 по 7 день после проведения операции. Первые 12 часов пациенту необходимо воздерживаться от еды и обильного питья. В этот период губы смачивают влажной салфеткой, а в случае сильной жажды разрешается выпить 30 – 50 миллилитров чистой воды без газов. На протяжении следующих 12 часов (при отсутствии запрета со стороны врача) больному дают слабый куриный бульон или кисель из несладких фруктов. В последующую неделю кормление человека, которому удалили аппендикс, осуществляется по строгим правилам и в соответствии со списком разрешенных и неразрешенных продуктов.К продуктам, которые могут быть включены в меню на первом этапе, относятся:
- крупы – рис, гречка, овсянка;
- фрукты – яблоки;
- овощи – тыква, кабачок, брокколи, морковь;
- мясо – курица, индейка;
- рыба – хек, минтай, треска.
Правилами питания первого реабилитационного периода являются:
- Первый прием пищи в послеоперационный период разрешается после первого опорожнения кишечника. Как правило, происходит это на вторые сутки после операции. Для первой трапезы оптимальным вариантом будет измельченное до состояния пюре куриное филе в количестве не более 50 грамм.
- На протяжении 2 и 3 суток также разрешается сваренный на воде рис, кисель из овсяных хлопьев, бульоны из нежирного куриного мяса.
- Начиная с 4 суток в меню начинают постепенно вводить разрешенные фрукты и овощи для обеспечения организма пищевыми волокнами (клетчаткой). Употреблять их следует, предварительно отварив или подвергнув обработке в духовом шкафу.
- Для восполнения дефицита углеводов рацион с 4 по 7 сутки дополняется кашами из разрешенных круп, которые варят на воде. Каши должны быть хорошо разваренными.
- В небольших количествах (не более 50 грамм в сутки) следует употреблять отварное мясо и рыбу. Эти продукты восполнят нехватку белка в организме.
- Вся пища, употребляемая пациентом в первый период реабилитации, должна быть в виде пасты. Для этого уже готовые продукты измельчают при помощи блендера или мясорубки.
- Температура еды должна быть средней, так как слишком горячая или холодная пища может вызвать раздражение отделов желудочно-кишечного тракта.
- Все блюда готовятся без соли, перца и других специй.
- Кушать больному следует через каждые 2 – 3 часа. Объем продуктов для одной трапезы должен умещаться в ладони, сложенной ковшиком (примерно 100 грамм).
- Обязательным условием послеоперационной диеты является употребление жидкости в достаточном количестве. Общий суточный объем жидкости должен быть не меньше 1,5 литра. Восполнять рекомендуемую норму необходимо бульонами и чистой негазированной водой. Чистая вода выпивается за полчаса до еды или спустя полтора часа после трапезы.
Для предупреждения воспалительных процессов и в целях обеспечения щадящего воздействия на желудочно-кишечный тракт в первые семь дней после оперативного вмешательства следует воздерживаться от любой кислой, соленой, сладкой пищи. С этой же целью исключаются крепкие наваристые бульоны, копченные, вяленые, жаренные или запеченные до корочки продукты. Нельзя употреблять продукцию, которая может привести к повышенному газообразованию (любые бобовые культуры, молоко и любые продукты из него, белокочанная капуста). Также следует исключить мучные изделия любого типа, так как они ведут к запорам. Соусы типа майонеза, кетчупа, горчицы исключаются. Под строгим запретом находится алкоголь и любые газированные напитки. Также к запрещенным продуктам относится любые пищевые товары, которые не входят в список разрешенных.
Питание после удаления аппендицита на втором этапе реабилитации
Второй этап продолжается с 7 по 14 день и характеризуется нарастанием активности всех систем организма. Поэтому список разрешенных продуктов дополняется некоторыми позициями и соответственно, меняется перечень запрещенных блюд.Разрешенные продукты и правила второго этапа
Начиная с 7 дня необходимо постепенно увеличивать суточный объем жидкости, чтобы к финалу второго этапа он дошел до двух литров. При этом восполнять норму можно уже не только чистой водой, но и некоторыми напитками. Постепенно, наблюдая за реакцией организма, в рацион вводится слабый черный или зеленый чай, отвары ромашки и шиповника. Также допускается не более 150 миллилитров в день соков из овощей и фруктов. Под соками имеются в виду самостоятельно приготовленные напитки при помощи соковыжималки. В промышленных соках содержится большое количество сахара и консервантов, которые не разрешены в данный период. Фреши (свежевыжатый сок) можно готовить из тыквы, моркови, яблок, сельдерея.
Основной рацион второго реабилитационного периода строится на правилах первого этапа с некоторыми дополнениями.
Дополнениями к рациону второго этапа являются:
- Объем разовой порции постепенно увеличивают до 150 грамм.
- Акцент в ежедневном меню делается на овощи, которых должно быть не меньше 300 грамм. Преимущество следует отдавать моркови, кабачкам и тыкве, так как они препятствуют запорам.
- Список разрешенных овощей и фруктов дополняется картофелем, персиками. Употреблять их следует не более 100 грамм в день в отварном виде. Ближе к концу второго периода в рацион вводится свекла. Любые овощи употребляются не натощак, а после каши или мясного блюда.
- В перечень мясных продуктов включают нежирную телятину. Кроме бульонов из мяса готовят паровые котлеты или суфле. Эти же блюда готовят из нежирной рыбы.
- Постепенно на втором этапе следует вводить некоторые молочные продукты. Это может быть творог слабой жирности, натуральный йогурт, несладкие сырковые массы.
- При отсутствии запоров разрешается съедать в день по одному вареному яйцу. Также можно кушать омлеты, приготовленные на пару.
- К бульонам и кашеобразным блюдам добавляются супы, сваренные из овощей, круп, мяса или рыбы.
К продуктам, которые исключаются из меню на втором этапе, относятся:
- хлеб (белый, ржаной, отрубной);
- сухари, сушки, крекеры;
- горох, чечевица, фасоль;
- твердые сыры, брынза, тофу (соевый сыр);
- молоко, кефир, ряженка, сливки;
- соусы и заправки для салатов;
- мясо с большим содержанием жира;
- любые колбасные изделия даже диетического типа;
- рыба средней и высокой жирности;
- пельмени и другие полуфабрикаты;
- пицца, хот-доги, гамбургеры;
- соления и маринады;
- кофе, какао, шоколад;
- сдобная выпечка и другие кондитерские изделия;
- промышленные соки, газированные напитки;
- любой алкоголь.
Что можно кушать после аппендицита на завершающем этапе?
Третий, завершающий этап, начинается с 15 дня после операции и продолжается 3 – 4 недели. За основу берется рацион второго этапа, который постепенно расширяется путем добавления новых продуктов и блюд. Также увеличивается размер порций до 200 – 300 грамм.Изменениями, которые вносят в меню на третьем этапе, являются:
- К овощам добавляется листовая зелень и листовые салаты (петрушка, укроп, айсберг, латук, руккола, шпинат). Также разрешены грибы (шампиньоны, опята, рыжики), любая капуста, огурцы. Овощи, которые допускают употребление в сыром виде, ближе к завершению третьего этапа, можно не подвергать термической обработке (кроме капусты).
- Список фруктов дополняется цитрусовыми (ограниченно), клубникой, малиной, черникой, которые можно употреблять в свежем виде. Разрешены сухофрукты (чернослив, курага, инжир).
- К мясным продуктам присоединяется постная говядина, кролик, индейка. В небольших количествах употребляются субпродукты - печень, сердце, язык. Субпродукты лучше использовать говяжьи или куриные. Из мяса и субпродуктов готовятся паровые или отварные тефтели, котлеты. Также можно запекать цельные куски мяса, не допуская формирования корочки. Помимо натурального мяса в меню могут быть включены нежирные колбасные изделия вареного типа (докторская колбаса, куриные сосиски, вареная ветчина).
- Постепенно в меню вводится рыба средней жирности (ставрида, тунец, горбуша, сельдь, салака). Из рыбы готовятся стейки (запекаются на гриле или в духовом шкафу), котлеты или суфле. Также можно готовить рыбный бульон для ухи или других первых блюд.
- К разрешенным молочным и кисломолочным продуктам добавляются кефир, сливочное масло, обезжиренное молоко, плавленый сыр, нежирная сметана, сладкие сырки.
- К крупам добавляется пшеничная, пшенная и перловая крупа. Кроме разваренных каш на воде разрешены рассыпчатые каши на молоке, заправленные сливочным маслом.
- К сладостям, которые могут употребляться на завершающем этапе, относится мед, мармелад, зефир. Также в качестве десерта разрешены фруктовые желе.
- Из мучных изделий разрешены макароны, несладкое сухое печенье, отрубной хлеб в подсушенном виде.
- К супам, кашам и пюрированным блюдам добавляются салаты из овощей, рыбы и мяса. Для заправки салатов используется растительное масло, нежирная сметана или йогурт. Из творога, яиц, макарон готовятся различные запеканки.
Большинство продуктов, которые входили в категорию запрещенных на ранних этапах, на завершающем периоде реабилитации переходят в группу тех, которые необходимо употреблять в ограниченном количестве. Включать в рацион их можно в небольших объемах (не более 30 – 50 грамм) начиная с 3 недели.
К продуктам, которые следует употреблять ограниченно, относятся:
- твердые сыры, брынза;
- рыба жирных сортов (лосось, скумбрия, палтус, килька);
- белый хлеб и другие изделия из пшеничной муки;
- фасоль, горох и другие бобовые;
- фрукты и овощи, которые не были разрешены до сих пор;
- молоко средней и высокой жирности, сливки;
- кофе, шоколад, какао.
Образ жизни после удаления аппендицита
 Чтобы свести к минимуму негативные последствия хирургического вмешательства при аппендиците, пациенту необходимо придерживаться ряда рекомендаций.
Чтобы свести к минимуму негативные последствия хирургического вмешательства при аппендиците, пациенту необходимо придерживаться ряда рекомендаций.Правилами скорого восстановления после аппендицита являются:
- уход за швом;
- контроль температуры;
- ношение бандажа;
- ограничения в спорте;
- отказ от поднятия тяжестей;
- отказ от секса;
- нормализация стула;
- полноценный отдых.
Уход за швом после аппендицита
Уход за швом направлен на предотвращение возможных осложнений и ускорение процесса регенерации поврежденных тканей.Мероприятиями по уходу за швом являются:
- перевязки;
- обработка антисептиками;
- контроль возможных осложнений.
Если была проведена стандартная операция, то перевязку делают раз в два дня. После операций по поводу аппендицита с перитонитом в брюшной полости пациента остается дренаж. Поэтому в таких случаях перевязки проводятся ежедневно. При удалении аппендицита открытым методом предполагается 2 вида швов - внутренние и внешние. Внешние удаляются на 10 – 12 день после операции. Внутренние швы выполняются из специального хирургического материала, который рассасывается спустя 2 месяца. До момента снятия послеоперационных швов пациенту не разрешается принимать душ или другие водные процедуры.
Обработка антисептиками
После снятия швов на теле часто остается не до конца заживший рубец, который не полностью покрыт эпителием. Рана представляет собой «открытую дверь» для проникновения в организм различных инфекционных агентов. Поэтому, даже после удаления послеоперационных швов, необходимо обрабатывать кожу, поврежденную во время операции, антисептическими растворами.
Обработка незажившего рубца проводится до того момента, когда с его поверхности исчезнут все корочки. Процедура проводится после принятия душа (ванна категорически запрещена в течение 2 – 3 недель после снятия швов). В качестве антисептика может быть использована перекись водорода (3 процента), жидкость Кастеллани. От применения йода, зеленки и других растворов, окрашивающих ткани, рекомендуется воздерживаться, потому что пациент может не обратить внимания на начавшееся воспаление. Для ускорения регенерации также можно использовать мази или эмульсии, которые содержат пантенол или левомеколь. Этномедицина предлагает обрабатывать рану после операции маслом облепихи или расторопши.
Контроль возможных осложнений
Частым осложнением после удаления аппендикса является расхождение швов. Возникнуть это может по причине усиленных физических нагрузок, неправильного ухода или при слабом иммунитете пациента. Кроме расхождения швов, может начаться воспалительный процесс в области шва из-за проникшей инфекции. Чем раньше будет проведено лечение, тем наименьшее негативное влияние на организм окажут развившиеся осложнения. Поэтому пациенту необходимо ежедневно осматривать рану и в случае выявления каких-либо симптомов воспаления или расхождения швов следует обратиться к врачу.
Симптомами осложнений после аппендицита являются:
- из раны появляются кровянистые и/или гнойные выделения;
- в области шва сформировалась припухлость;
- кожа на ране покраснела;
- болевой синдром в области шва сохраняется спустя 10 – 12 дней после операции.
Контроль температуры после аппендицита
Температура после удаления червеобразного отростка является распространенным явлением. В некоторых случаях повышение температуры тела является естественной реакцией организма на хирургическое вмешательство. Продолжительность этого явления и его особенности в большей степени зависят от типа проведенной операции. Спровоцировать высокую температуру могут и различные патологические процессы, являющиеся осложнениями после операции. Поэтому пациенту необходимо систематические контролировать температуру тела и в случае необходимости обращаться к врачу.Температура после лапароскопии
Удаление аппендикса методом лапароскопии проходит с минимальными негативными последствиями для пациента. После таких операций температура повышается редко. Если это происходит, она колеблется на уровне 37 градусов и проходит через 2 – 3 дня.
Температура после полостной операции
Удаление аппендикса открытым методом, как и любая другая полостная операция, является стрессом для организма. Часто после таких операций пациентов беспокоит повышенная температура, которая может достигать 37 – 38 градусов. Продолжаться эта физиологическая реакция может от 3 до 5 дней. Затем температура начинает постепенно снижаться и в течение нескольких дней приходит в норму.
Температура после гнойного аппендицита
При данном виде аппендицита высокая температура тела у пациентов наблюдается еще до проведения операции. Удаление аппендикса и гнойного содержимого сопровождается высокой степенью повреждения тканей и потерями крови. Поэтому чаще всего после операций по поводу гнойного аппендицита у пациента сохраняется высокая температура тела, которая может достигать 38 – 39 градусов. Часто она сопровождается повышенным потоотделением и ознобом. Если восстановление больного происходит без осложнений, его состояние приходит в норму через 3 – 5 дней. В ряде случаев после флегмонозного аппендицита у пациента сохраняется субфебрильная температура (37 градусов) до 10 дней.
Если пациенту после операции устанавливают дренаж, то в большинстве случаев иммунная система реагирует на это повышением температуры. В таких случаях нормализация температуры тела происходит после удаления дренажа.
Когда необходимо обращаться к врачу?
Обращаться к врачу по причине повышенной температуры следует в том случае, если она продолжается более 10 дней (вне зависимости от типа перенесенной операции). Не следует самостоятельно пытаться устранить эту проблему при помощи жаропонижающих препаратов. Температура, сохраняющаяся такое продолжительное время, даже при отсутствии других симптомов в большинстве случаев является признаком инфекции. Поэтому необходимо устранять основную причину, а не ее следствие, что может сделать только врач.
Другим случаем, в котором следует обратиться к врачу, является резкое повышение температуры спустя несколько дней после операции. Так, температура повышается до 37 – 38 градусов на 5 – 7 сутки после операции в случае гнойного воспаления. Одновременно с этим в области шва формируются уплотнения.
Когда температура повышается на 8 – 10 день и достигает 38 – 40 градусов, велика вероятность абсцесса брюшной полости. При этом пациента беспокоят сильные боли в животе, озноб.
Ношение бандажа после аппендицита
После операции пациентам рекомендуется носить бандаж (плотную повязку). Особенно актуален этот совет людям, которые страдают лишним весом. Бандаж обеспечивает целостность послеоперационных швов и помогает предотвратить спайки, грыжу и другие осложнения. Кроме того, ношение повязки позволяет уменьшить болевые ощущения, раздражение и растяжки на коже.Разновидности бандажей
Самой распространенной моделью бандажа является широкий пояс из плотного материала, который оборачивается вокруг талии. Такой вид бандажа является оптимальным вариантом, так как он охватывает наибольшую часть живота, снимая при этом нагрузку со спины и брюшной полости. Кроме поясных моделей существуют также бандажи в форме трусов с завышенной талией. Также есть бандажи в виде эластичных шортиков с высоким поясом. Модели в виде трусов или шортиков более удобны для носки в холодное время года.
Кроме формы, бандаж также может различаться материалом, из которого он изготавливается. Оптимальным выбором являются повязки из хлопка с добавлением синтетических волокон. Такие бандажи плотно прилегают к телу, но при этом позволяют коже дышать, не пережимают и не сдавливают внутренние органы. Также существуют бандажи из прорезиненной ткани, которые отличаются жесткостью и рекомендованы больным с ожирением.
Фиксируется бандаж при помощи липучек, шнуровки или завязки. При покупке рекомендуется примерять изделие, для того чтобы убедиться, что оно качественно ложится по фигуре, а фиксирующие элементы не раздражают кожу и область шва.
Правила носки бандажа
Бандаж, вне зависимости от модели и материала, из которого он изготовлен, не предназначен для постоянной носки. Период, в течение которого его необходимо носить, зависит от характера проведенной операции и общего состояния пациента. В среднем, после удаления аппендицита, бандаж носят 2 – 3 недели. Сразу после операции изделие носится днем и снимается только перед сном. В период реабилитации больному необходимо надевать повязку только тогда, когда он занят работой по дому или другими видами физической активности.
Отказ от поднятия тяжестей после аппендицита
Сразу после удаления аппендицита и на протяжении последующих 2 – 3 месяцев больному нельзя поднимать предметы, вес которых превышает 3 килограмма. Если проводилась стандартная (без осложнений) операция и отсутствуют какие-либо осложнения, то спустя указанный срок ограничение отменяется. После осложненных операций (аппендицит с перитонитом) ограничение на поднятие тяжестей продлевается еще на несколько месяцев, в течение которых больному нельзя поднимать тяжести, вес которых превышает 5 килограмм. Придерживаться таких же рекомендаций необходимо тем больным, у которых тяжело заживал послеоперационный шов или были какие-нибудь осложнения.В дальнейшем, на протяжении полугода всем пациентам следует воздерживаться от поднятия тяжестей, вес которых превышает 10 килограмм.
Следует отметить, что постоянно соблюдать рекомендации по отказу от поднятия тяжестей удается не всем пациентам. Часто человек не может визуально определить, сколько весит его поклажа и поэтому нарушает необходимые ограничения. Чтобы свести к минимуму возможные риски, если планируется поднятие сумок, чемоданов или других тяжестей, пациенту следует предварительно надеть бандаж.
Ограничения в спорте после аппендицита
Ограничивать физические нагрузки в период восстановления необходимо, для того чтобы предупредить расхождение швов и формирование грыжи. Ограничивать – не значит полностью отказываться от какой-либо физической активности. Для возвращения всех ресурсов, затраченных при операции, пациенту необходимо заниматься трудовой или спортивной деятельностью, выбирая тип нагрузки, соответствующий его состоянию.Рекомендациями по занятиям спортом после аппендицита являются:
- Спустя 7 – 10 дней после операции рекомендуется приступать к ежедневным прогулкам на свежем воздухе. Продолжительность прогулок должна составлять минимум 30 минут. Пребывание на свежем воздухе укрепляет иммунитет, а совершаемые физические усилия способствуют быстрому заживанию послеоперационного шва.
- Прогулку можно совмещать с выполнением несложных упражнений, которые не подразумевают вовлечение мышц пресса. Это могут быть боковые наклоны торса, сгибание-разгибание рук, ног.
- Через месяц при хорошем самочувствии можно приступать к некоторым видам спорта. Пациентам разрешено плавать в бассейне, выполнять аэробику в воде, заниматься спортивной ходьбой.
- Приступать к более активным видам спорта (футбол, волейбол) следует через 3 месяца.
- Заниматься силовыми тренировками (с использованием гантелей, гирь, штанг) разрешается спустя полгода после операции.
- На возвращение к любым спортивным занятиям необходимо получить разрешение врача.
- При ухудшении самочувствия спортивные занятия следует прекратить.
Отказ от секса после аппендицита
На протяжении 2 недель после оперативного вмешательства по поводу аппендицита человек должен воздерживаться от половой жизни. Во время секса происходят скачки артериального давления, а сердце начинает работать в ускоренном режиме. Это может стать причиной перенапряжения мышц живота и развития различных осложнений. Наиболее вероятными последствиями при несоблюдении этой рекомендации является грыжа или расхождение швов. Кроме напряжения мышц брюшины при занятиях сексом на область шва оказывается давление, что тормозит его заживление.Нормализация стула после аппендицита
Многие пациенты сталкиваются с нарушением стула после операции. Этой проблеме способствует ограничение физической активности, нарушение перистальтики кишечника вследствие хирургического вмешательства и другие факторы. Чаще всего нарушения проявляются запорами, продолжительность которых может достигать 7 – 10 дней. Основными методами борьбы с этим явлением является соблюдение диеты, самомассаж живота и посильная физическая активность.Слабительные препараты
В случае если стул не наступает продолжительное время, врач может назначить слабительное. Такие препараты назначаются в исключительных случаях, так как они снижают тонус кишечника. Ряд слабительных средств действует за счет абсорбции воды из организма, что нежелательно после хирургического вмешательства. Оптимальным вариантом являются глицериновые свечи, которые оказывают местное слабительное действие и обладают минимальными побочными действиями.
Кроме фармакологических препаратов существуют народные средства для нормализации стула. Если запор непродолжительный, могут помочь отвары из ромашки, чернослива, пшеничных отрубей.
Полноценный отдых
После любого хирургического вмешательства, даже малоинвазивной (малотравматичной) лапароскопии, иммунная система человека становится более уязвимой. Слабый иммунитет препятствует восстановлению и может стать причиной развития послеоперационных осложнений. Также после удаления аппендицита нередко нарушается функциональность нервной системы по причине переживаний за здоровье, работу. Негативное влияние на эмоциональное состояние человека оказывают также ограничения (в спорте, сексе, еде), которые необходимо соблюдать после операции.Одним из действенных средств для поддержки нервной и иммунной системы является здоровый ночной сон. Отсутствие проблем со сном позволяет организму восстанавливаться в ночное время, что положительно сказывается на психическом и физическом состоянии пациента. Организовать здоровый сон поможет соблюдение некоторых рекомендаций.
Среди правил здорового сна можно выделить следующие:
- рекомендуемые ежедневные прогулки лучше всего совершать перед сном;
- за два часа до отхода ко сну следует отказаться от еды, а последний прием пищи должен включать в себя легкие продукты (овощи, фрукты, молочные изделия);
- ложиться спать следует в период между 22 и 23 часами, так как это соответствует биологическим ритмам человека;
- оптимальным временем для утреннего пробуждения является период с 5 до 6 часов;
- отсутствие механических тикающих часов или часов с электронным табло в спальне позволит не контролировать время и быстрее уснуть;
- воздух в комнате должен быть свежим, для этого перед сном помещение необходимо проветривать, а в теплое время года оставлять форточку открытой.
Смешанный астигматизм
19 августа, 2010
41
спасибо
Спасибо
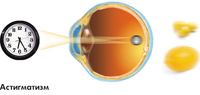 Явление, называемое астигматизмом, наблюдается в том случае, когда у пациента роговой слой глаза искривлен не физиологичным образом. У здорового человека роговица должна быть в виде гладкой округлой формы. А при астигматизме роговица может иметь небольшие выпуклости или вогнутости. Именно они не дают лучам правильно проникать в глубину глаза и приводят к полному искажению зрительного восприятия.
Явление, называемое астигматизмом, наблюдается в том случае, когда у пациента роговой слой глаза искривлен не физиологичным образом. У здорового человека роговица должна быть в виде гладкой округлой формы. А при астигматизме роговица может иметь небольшие выпуклости или вогнутости. Именно они не дают лучам правильно проникать в глубину глаза и приводят к полному искажению зрительного восприятия.Заболевание это отличается тем, что может напоминать одновременно практически все нарушения зрения, такие как близорукость и дальнозоркость. Причем эти нарушения одновременно существуют в одном глазу.
Такой больной прямую линию видит в виде волнистой, а контуры предметов вообще могут быть практически неразличимыми.
Вот именно такие тяжелые случаи астигматизма, когда по одному направлению зрения наблюдается близорукость, а по-другому дальнозоркость, и называется смешанной формой заболевания.
Для того чтобы поставить диагноз подобному пациенту, врачу-офтальмологу нужно всего лишь провести обычные обследования зрения. А сам больной может заподозрить у себя это неприятное заболевание, если глаза его быстро устают, если у него резко упало зрение, часто наблюдаются мигренеподобные боли. А еще у пациентов с подобным заболеванием очень часто контуры предметов вдруг начинают «плыть» и искривляться как в комнате смеха. Тем людям, кто замечал у себя подобные симптомы, следует немедленно обратиться к врачу. Для коррекции зрения существуют специальные контактные линзы и очки. Возможно и оперативное лечение данного недуга.
Сложный астигматизм
19 августа, 2010
23
спасибо
Спасибо
 Астигматизм – заболевание достаточно распространенное и само по себе является сложным. Но существует классификация этого заболевания, согласно которой все его разновидности делятся на простые и сложные.
Астигматизм – заболевание достаточно распространенное и само по себе является сложным. Но существует классификация этого заболевания, согласно которой все его разновидности делятся на простые и сложные.Для того чтобы понять, чем же простой астигматизм отличается от сложного, следует разобраться в непростых процессах, происходящих в человеческом глазу. Здоровый глаз улавливает лучи и, преломляя их всяческим образом, фокусирует в одной точке. А вот глаз больного астигматизмом не в состоянии сфокусировать все лучи в одной точке. Поэтому картинка получается довольно изломанной. При этом нередко данное заболевание сочетается с иными нарушениями зрения, например с близорукостью или с гиперметропией. Иногда же проходит без иных осложнений.
Иногда картинка, получаемая в глазу подобного пациента, искривляется только в ширину или только в высоту. Тогда можно говорить о простой форме заболевания. Даже если оно осложняется иными нарушениями зрения.
Если же картинка искривлена сразу по всем направлениям – это сложная форма заболевания. А еще есть и смешанная форма. При этом нарушении у больного может одновременно наблюдаться астигматизм и близорукость на одном направлении, а в другом направлении наблюдается еще и гиперметропия.
Также как и иные нарушения зрения, у этого есть степени: слабая, средняя и высокая. Слабая степень до трех диоптрий, средняя – от трех до шести, а высокая более шести диоптрий.
Согласно классификации существует правильная и неправильная форма данного заболевания, а также прямая и обратная.
Миопический астигматизм. Лечение новейшими методами
19 августа, 2010
29
спасибо
Спасибо
 Лечение миопического астигматизма представляет некоторые сложности. Особенно непросто справиться с заболеванием, протекающим в сложной степени. Это когда близорукость составляет более семи диоптрий. Существующие ранее методики лечения не всегда давали хорошие результаты. Чаще всего небольшая степень заболевания все-таки оставалась. А в некоторых случаях и вовсе были непригодны. Группой ученых из Межотраслевого комплекса «Микрохирургия глаза» был разработан новый способ лечения астигматизма этой формы, заключающийся в хирургическом вмешательстве. Осуществляются две операции с интервалом от полугода. В ходе оперативного вмешательства в пораженный заболеванием глаз вживляют специальную линзу. Этот метод дает возможность излечить астигматизм даже при очень тяжелых степенях миопии более тридцати диоптрий.
Лечение миопического астигматизма представляет некоторые сложности. Особенно непросто справиться с заболеванием, протекающим в сложной степени. Это когда близорукость составляет более семи диоптрий. Существующие ранее методики лечения не всегда давали хорошие результаты. Чаще всего небольшая степень заболевания все-таки оставалась. А в некоторых случаях и вовсе были непригодны. Группой ученых из Межотраслевого комплекса «Микрохирургия глаза» был разработан новый способ лечения астигматизма этой формы, заключающийся в хирургическом вмешательстве. Осуществляются две операции с интервалом от полугода. В ходе оперативного вмешательства в пораженный заболеванием глаз вживляют специальную линзу. Этот метод дает возможность излечить астигматизм даже при очень тяжелых степенях миопии более тридцати диоптрий.Существует два варианта подобного лечения. При первом варианте врач сначала делает операцию по кератотомии, которая дает возможность частично улучшить зрение. По прошествии же полугода проводится вторая операция, в ходе которой вживляется линза. Оба вмешательства проводятся под местной анестезией. После операции глаз обрабатывается противовоспалительным препаратом и антибиотиком. Это принципиально новый метод лечения астигматизма, который дает очень хорошие результаты и уже проверен клинически на многих пациентах.
Проведение подобных оперативных вмешательств позволяет пациенту уже через пол года с начала лечения вернуться к нормальному здоровому образу жизни и наслаждаться хорошим зрением.
Гормоны щитовидной железы
19 августа, 2010
115
спасибо
Спасибо
 Самый «главный» гормон щитовидной железы – тироксин. Вещество это очень важно в работе множества систем и органов. Под влиянием тироксина работает головной мозг, а он, как известно, регулирует работу всего тела. Уже во время внутриутробного развития этот гормон влияет на формирование центральной нервной системы. Тесно взаимосвязан тироксин с работой сердечной мышцы. Он участвует в метаболизме, под влиянием тироксина углеводы пищи перерабатываются в энергию и тепло, так необходимые человеческому организму.
Самый «главный» гормон щитовидной железы – тироксин. Вещество это очень важно в работе множества систем и органов. Под влиянием тироксина работает головной мозг, а он, как известно, регулирует работу всего тела. Уже во время внутриутробного развития этот гормон влияет на формирование центральной нервной системы. Тесно взаимосвязан тироксин с работой сердечной мышцы. Он участвует в метаболизме, под влиянием тироксина углеводы пищи перерабатываются в энергию и тепло, так необходимые человеческому организму.Для нормального потребления кислорода также обязательно нужен тироксин. Это вещество принимает активное участие в работе печени и селезенки. Витамин А вырабатывается в этих органах лишь в присутствии данного гормона.
Обработка протеиновой пищи и усвоение ее также невозможно без тироксина. Регуляция количества жиров в крови также не проходит без его участия. У всех людей, страдающих пониженной функцией щитовидной железы обязательно высок уровень холестерина в крови.
Если тироксина в организме меньше нормы, кости человека становятся хрупкими, так как в теле не удерживается кальций. Весь, поступающий с пищей, а также и тот, что уже накоплен в костях, эвакуируется через почки.
Анализы на уровень этого биологически активного вещества назначаются в случае подозрения на неполадки со щитовидной железой. В некоторых случаях болезни этого органа могут проявляться лишь в вялости или, наоборот, в повышенной активности и возбудимости. Часто уровень этих веществ проверяется при проблемах с репродуктивной функцией.
Гормон роста. Используем для омоложения
19 августа, 2010
63
спасибо
Спасибо
 Оказывается, некоторые гормоны можно применять не только для лечения, но и для предотвращения физиологической старости. Так, сегодня ведется масса споров о действии гормона роста. Именно это вещество некоторые ученые предлагают использовать для омоложения. Есть и ярые противники этого метода, говорящие о том, что переизбыток такого активного компонента в теле лишь ухудшит общее состояние здоровья.
Оказывается, некоторые гормоны можно применять не только для лечения, но и для предотвращения физиологической старости. Так, сегодня ведется масса споров о действии гормона роста. Именно это вещество некоторые ученые предлагают использовать для омоложения. Есть и ярые противники этого метода, говорящие о том, что переизбыток такого активного компонента в теле лишь ухудшит общее состояние здоровья.Какие же свойства делают гормон роста «омолодителем»?
Это вещество в состоянии уменьшить объем жировых масс в теле, заменив их мускулатурой. Подобное свойство уже отдаляет пациента от старости. Кроме этого, под влиянием данного биологически активного вещества костная ткань становится тверже, из нее не вымывается кальций.
Очень благотворное влияние имеет данный препарат и на кожу, а также на ногти и волосы. Улучшается работа защитных сил организма, нормализуется химический состав крови, а в частности регулируется количество жиров в крови. Кроме этого, человек чувствует прилив сексуальности.
По некоторым данным, использование препаратов на основе гормона роста дает возможность снизить биологический возраст подопытных организмов на один - два десятка лет! Трагичность ситуации заключается в том, что подобный, омоложенный организм живет значительно меньше, чем его нормально стареющие сверстники. Вот и парадокс науки. Животные, участвовавшие в испытаниях препарата, чаще болели такими тяжелыми болезнями, как онкология, инсульт и инфаркт.
Есть мнение, что препараты подобного плана следует использовать тогда, когда человек уже далеко перешагнул границу зрелости даже при ведении здорового образа жизни. Кроме этого, очень важно правильно подбирать количество лекарства.
Анализ на гормоны при бесплодии
19 августа, 2010
58
спасибо
Спасибо
 Оглавление
Оглавление- Что такое бесплодие?
- Причины бесплодия у женщин
- Причины бесплодия у мужчин
- Женское эндокринное (гормональное) бесплодие
- Мужское эндокринное (гормональное) бесплодие
- Лечение бесплодия гормонами
- Как выполняют исследование?
- Особенности различных форм исследований
- Где можно сдать анализ крови на гормоны при бесплодии?
- Как подготовиться к исследованию?
- Диагностические исследования у женщин
- В какие дни менструального цикла женщины сдают анализ?
- Фолликулостимулирующий (ФСГ) и лютеинизирующий (ЛГ) гормоны
- Пролактин
- Прогестерон и 17-гидроксипрогестерон
- Эстрадиол и другие эстрогены
- Тестостерон у женщин
- Гормоны щитовидной железы и беременность
- Хорионический гонадотропин
- Антимюллеров гормон
- Диагностические пробы у женщин при эндокринном бесплодии
- Диагностические исследования у мужчин
Что такое бесплодие?
Бесплодие – неспособность пары в детородном возрасте зачать ребенка при регулярной половой жизни без использования каких-либо контрацептивных средств. Диагноз бесплодия ставится на основании отсутствия беременности в течение 1 года регулярных половых отношений без методов предохранения. Бесплодие является серьезной проблемой в современном обществе, так как частота бесплодного брака по разным данным колеблется от 10 до 20%. Согласно Всемирной Организации Здравоохранения, около 8% супружеских пар в течение репродуктивного периода жизни сталкиваются с проблемой бесплодия.
Бесплодие может быть абсолютным или относительным. При абсолютном бесплодии размножение полностью невозможно по причине травм, дефектов развития, оперативного удаления половых желез. При относительном бесплодии правильная диагностика и лечение могут привести к устранению данной проблемы. Бесплодие может быть вызвано нарушениями как в организме женщины, так и мужчины. С возрастом репродуктивные возможности снижаются, поэтому бесплодие может развиваться даже после успешной беременности. В таком случае бесплодие является вторичным.
Причины бесплодия у женщин
Бесплодие может быть вызвано нарушениями репродуктивной функции мужчин или женщин. Женское бесплодие встречается несколько чаще, чем мужское бесплодие, в соотношении примерно 60% к 40%. Довольно часто встречается смешанное бесплодие, именно поэтому при трудностях в зачатии ребенка необходимо проводить обследование обоих супругов. При этом в бесплодии мужчин и женщин выделяют разные факторы, которые могут приводить к этому состоянию.Выделяют следующие основные причины женского бесплодия:
- Эндокринные (гормональные) причины. Составляют 35 – 40% случаев женского бесплодия и всегда связаны с нарушениями процесса овуляции. Овуляция представляет собой выход яйцеклетки из яичника в маточную трубу под действием фолликулостимулирующего и лютеинизирующего гормонов. Увеличенный уровень пролактина может препятствовать нормальной овуляции. Нарушения работы гипоталамуса, гипофиза, надпочечников и щитовидной железы могут приводить к бесплодию посредством изменения влияния гормонов, производимыми данными органами, на функции яичников.
- Трубное и перитонеальное бесплодие. Подобное бесплодие встречается в 20 – 30% от общего числа случаев женского бесплодия. Оно связано с нарушением проходимости маточных труб или спаечным процессом в области придатков матки. Такие процессы развиваются вследствие воспалительных заболеваний половых органов, при оперативных вмешательствах на органах малого таза, при некоторых нарушениях обмена веществ.
- Гинекологические заболевания. Различные заболевания женских органов размножения могут влиять на репродуктивную функцию. Эндометриоз, миома матки, полипы эндометрия, внутриматочные перегородки могут препятствовать имплантации эмбриона в полости матки. Подобные заболевания составляют от 15 до 25% общего числа случаев женского бесплодия.
- Психогенное бесплодие. Конфликтные и стрессовые ситуации в семье, на работе могут привести к нарушениям в работе организма, имитирующим гормональное бесплодие. Бесплодие может быть также связано с неудовлетворенностью половой жизнью, настойчивым желанием иметь ребенка или, наоборот, боязнью беременности.
- Иммунное бесплодие. Данный вид бесплодия встречается редко (составляет около 2% случаев). Он заключается в образовании у женщины антител против сперматозоидов в шейке матки, эндометрии, маточных трубах.
Причины бесплодия у мужчин
Мужское бесплодие в 40 – 50% случаев становится причиной бесплодного брака. Функционирование мужской репродуктивной системы отличается от женской, поэтому в мужском бесплодии преобладают другие этиологические (причинные) факторы. Мужское бесплодие чаще всего связано с качественным и количественным изменением сперматозоидов или с аномалиями семявыносящих путей. В соответствии с этим выделяют секреторную и обструктивную (экскреторную) форму мужского бесплодия.Главными причинами мужского бесплодия являются:
- Заболевания яичек. В результате различных заболеваний яички не производят необходимое количество сперматозоидов, из-за чего оплодотворение яйцеклетки становится невозможным. Функция яичек может нарушаться в результате варикоцеле (варикозного расширения вен яичек), водянке яичек, крипторхизме (неопущении яичек в мошонку), паховой грыже и других заболеваниях.
- Инфекционные заболевания (эпидемический паротит, сифилис, туберкулез, брюшной тиф). Возбудители перечисленных инфекционных заболеваний поражают сперматогенный эпителий яичек, что может существенно снизить репродуктивную функцию мужчины и даже привести к бесплодию.
- Эндокринные нарушения. Для диагностики данной причины необходимо определение уровня основных гормонов, участвующих в репродуктивной функции мужчины, а именно тестостерона, пролактина, фолликулостимулирующего и лютеинизирующего гормона.
- Гиповитаминоз, злоупотребление алкоголем и курением. Плохое питание, а также вредные привычки (курение и алкоголизм) уменьшают количество сперматозоидов и их подвижность.
- Стрессовые факторы. Психологические факторы могут вызвать эякуляторные расстройства (проблемы с семяизвержением) и эректильную дисфункцию.
- Травмы яичек и паховой области. Могут привести к снижению производства сперматозоидов или к повреждению семявыносящих путей.
- Воздействие токсических веществ или высоких температур. Данные факторы снижают активность сперматогенного эпителия.
- Сдавливание семявыносящих каналов (кистой, опухолью, воспалительными процессами). При наличии подобной проблемы движение сперматозоидов по семявыносящим каналам невозможно из-за закупорки. Лечение в подобном случае хирургическое, подразумевает иссечение участка непроходимости и формирование нового пути.
Женское эндокринное (гормональное) бесплодие
Эндокринное (гормональное) бесплодие чаще всего встречается у женщин и является самой распространенной причиной бесплодного брака. Гормональное бесплодие характеризуется двумя признаками, а именно нарушениями менструального цикла и отсутствием беременности. При эндокринном бесплодии пациентки жалуются на задержки менструаций (от 7 дней до 6 месяцев), на боль внизу живота или боль пояснице. Также пациенток может беспокоить чувство тяжести в молочных железах, выпадение волос и изменения веса. Эндокринное бесплодие связано с недостаточным производством определенных гормонов, регулирующих сложный репродуктивный цикл женщин.Эндокринное (гормональное) бесплодие у женщин подразумевает следующие механизмы:
- Ановуляция. Возникает при нарушении селекции, роста и созревания доминантного фолликула (будущей) яйцеклетки. Она связана с нарушениями гормональной регуляции в системе «гипоталамус – гипофиз – яичники». Чаще всего ановуляция связана с низким уровнем фолликулостимулирующего и лютеинизирующего гормона, эстрогенов, высоким уровнем пролактина или тестостерона. Ановуляция может быть вызвана нарушениями работы надпочечников и щитовидной железы, лишним весом, обменными нарушениями.
- Недостаточность лютеиновой фазы. Это нарушение функции яичника, которое характеризуется дефицитом образования прогестерона желтым телом. Желтое тело образуется из клеток фолликула после овуляции. Прогестерон необходим для перестройки эндометрия матки с целью имплантации оплодотворенной яйцеклетки. При низком уровне прогестерона беременность не наступает.
- патология гипоталамо-гипофизарной области;
- патология яичников (поликистоз, истощение яичников);
- эндокринные заболевания (надпочечников и щитовидной железы);
- эндометриоз (разрастание клеток внутреннего слоя матки);
- тяжелые соматические заболевания;
- заболевания, связанные с аномалиями половых хромосом (синдром Шерешевского-Тернера).
Мужское эндокринное (гормональное) бесплодие
Гормональные нарушения в качестве основной причины бесплодия у мужчин встречаются реже, чем у женщин. Недостаток определенных гормонов в организме мужчины приводит к секреторному бесплодию, при котором количество и подвижность сперматозоидов существенно снижены. Процесс сперматогенеза регулируется гипоталамо-гипофизарной системой. Фолликулостимулирующий и лютеинизирующий гормоны гипофиза стимулируют активность яичек в производстве тестостерона и дифференциации сперматозоидов. Уровень гормонов постоянный, в норме имеются лишь незначительные колебания.Эндокринное бесплодие у мужчин может быть первичным или вторичным. При первичном бесплодии происходит поражение непосредственно яичек, а при вторичном бесплодии страдает центральная нервная система, гипоталамо-гипофизарная область. Специфические симптомы бесплодия у мужчин встречаются редко. Диагностика эндокринного бесплодия проводится на основании изучения уровня тестостерона, фолликулостимулирующего и лютеинизирующего гормона в плазме крови.
Выделяют следующие симптомы низкого уровня тестостерона у мужчин:
- эректильная дисфункция;
- потеря волос;
- уменьшение костной массы, хрупкость костей;
- уменьшение мышечной массы;
- снижение полового влечения;
- снижение уровня энергии;
- увеличение жировых отложений;
- гинекомастия (рост грудных желез);
- перепады настроения.
Лечение бесплодия гормонами
Лечение бесплодия – сложная задача, средняя частота наступления беременности после лечения составляет 40% в зависимости от характера нарушения репродуктивной функции. Восстановление фертильности у пациентов с гормональным бесплодием проводится только после компенсации основного заболевания (травмы, опухоли, инфекционного поражения репродуктивных органов). Основным способом лечения эндокринного бесплодия является заместительная терапия. Длительность обследования не должна превышать 2 - 3 месяца, а лечения – 1 – 3 года.Заместительная гормональная терапия у женщин подразумевает применение гонадотропинов, стимулирующих овуляцию. К ним относятся фолликулостимулирующий гормон, лютеинизирующий гормон, хорионический гонадотропин. Те же препараты могут быть использованы и в лечении мужчин. Мужчинам также может быть назначен тестостерон. Помимо использования гормональных препаратов необходимо увеличивать физическую активность (при ожирении), выполнять физиотерапию.
Иногда практикуется блокирующий метод лечения эндокринного бесплодия. При данном способе мужчинам назначают на несколько месяцев препараты, подавляющие сперматогенез. После их отмены качественные и количественные характеристики сперматозоидов улучшаются. Подобный способ используется и у женщин. Им назначают эстроген-гестагенные гормональные контрацептивы в течение последовательных менструальных циклов. После прекращения их использования происходит восстановление овуляции в яичниках. Подобное явление хорошо известно в медицине под названием «синдрома отмены».
Как выполняют исследование?
Для выполнения анализов на гормоны необходим забор венозной крови из локтевой вены. Он выполняется в положении сидя или лежа. Стандартное взятие крови осуществляют утром натощак с соблюдением правил асептики и антисептики. Комплексные исследования, включающие несколько исследований в одной пробе, являются более информативными. Для достоверности анализов их рекомендуется проводить в динамике. Повторные исследования всегда проводятся в одно и то же время суток через 2 – 3 недели.Кровь из локтевой вены забирает медицинская сестра процедурного кабинета. Перед взятием крови обрабатывается место локтевого сгиба ватными шариками, смоченными 70% раствором спирта. Жгут накладывается выше локтевого сустава на 10 см, затем в наиболее наполненную вену вводится игла срезом вверх под углом 45 градусов. Набор крови осуществляется без снятия жгута в количестве, достаточном для выполнения всех исследований. Затем кровь из шприца переводят в пробирку, куда добавляют противосвертывающее вещество (например, гепарин) и отправляют в лабораторию. Для остановки кровотечения нужно согнуть руку в локтевом суставе вместе с шариком и держать ее в таком положении от 3 до 10 минут.
Уровни гормонов в крови определяют с помощью иммуноферментного анализа (ИФА). Гормоны содержатся в крови в очень небольшом количестве, поэтому для их определения необходим этот высокочувствительный метод. В основе иммуноферментного анализа лежит специфическая реакция антиген-антитело. Также для данного анализа требуется специальная аппаратура, регистрирующая световое излучение определенной длины волны или энергию люминесценции (свечения).
Особенности различных форм исследований
При бесплодии следует сдать кровь на уровень гормонов несколько раз, так как несколько гормонов может влиять на репродуктивную функцию как мужчин, так и женщин. Все подобные анализы сдаются только натощак, так как попадание некоторых видов пищи в организм может спровоцировать выброс биологически активных веществ в кровь и результат анализа будет неверным.Итак, на фолликулостимулирующий гормон сдается кровь с третьего по восьмой или с девятнадцатого по двадцать первый день цикла. Представители сильного пола могут сдавать кровь в любое удобное для себя время. При недостатке этого вещества в организме у женщины не происходит овуляция, а у мужчин неправильно формируется половой аппарат, не вырабатывается тестостерон, не созревают спермии.
Анализ на лютеинизирующий гормон женщинами сдается в те же сроки, что и на предыдущий. Под его влиянием в организме происходят обязательные для оплодотворения процессы. А в организме представителей сильного пола он необходим для выработки глобулина.
Анализ на пролактин сдается в первой половине дня, до завтрака. До сдачи анализа желательно посидеть или даже полежать полчаса.
Сдавать анализы на уровень эстрадиола можно в любой день цикла. При этом врачи уделяют большое внимание сочетанию эстрадиол-тестостерон.
Анализ на тестостерон женщинам можно сдавать в любой день цикла. В случае бесплодия этот анализ обязательно следует сдать обоим супругам.
Кроме вышеперечисленных, при бесплодии нередко определяют и уровень гормонов щитовидной железы, так как эти вещества напрямую влияют на функцию воспроизводства.
Где можно сдать анализ крови на гормоны при бесплодии?
Анализ крови на гормоны при бесплодии можно сдать как в государственных поликлиниках, так и частных лабораториях. Также данная услуга предлагается различными клиниками, занимающимися планированием семьи. Эндокринолог (записаться), акушер-гинеколог (записаться), терапевт (записаться), андролог (записаться), репродуктолог (записаться) могут дать направление на прохождение этого исследования. Для проведения полноценного лечения при наблюдении уровня гормонов в динамике желательно выполнять исследования в одной и той же лаборатории.Как подготовиться к исследованию?
Для проведения качественной диагностики крови на гормоны необходимо правильно подготовиться к исследованию. Уровень гормонов в крови постоянно меняется в течение дня, поэтому рекомендуется все анализы сдавать в утренние часы с 9.00 до 11.00. Большинство референсных лабораторных показателей ориентируются именно это время сдачи крови.За день до сдачи крови необходимо прекратить прием алкоголя, физические нагрузки. Прием лекарственных средств, непосредственно влияющих на гормональный фон, должен быть прекращен за 48 часов до исследования или даже раньше. Если исследование проводится в период медикаментозного лечения, то в результатах дополнительно указывается название лекарственного препарата и время его последнего приема. Последний прием пищи должен быть осуществлен, как минимум, за 2 – 3 часа до исследования. При этом не рекомендуется употреблять острую или жирную пищу. За 2 часа до сдачи крови необходимо воздержаться от курения.
При лабораторных исследованиях половых гормонов женщинам необходимо сдавать анализ именно в тот день менструального цикла, который был назначен врачом. Желательно выполнять лабораторные анализы крови до рентгенографии, УЗИ, инструментального обследования, массажа или физиотерапии.
Диагностические исследования у женщин
Проведение анализа на гормоны у женщин требуется, в основном, при эндокринном бесплодии, вызванном нарушениями работы желе внутренней секреции. Тем не менее, подобные исследования могут быть выполнены и в случае бесплодия, вызванного другими причинами. Данная процедура необходима для дифференциальной диагностики. Проблемы с уровнем гормонов можно исключить только после подобного обследования.
Анализ на гормоны у женщин включает определенный список параметров. У женщин определяют уровень большего количества гормонов, чем у мужчин, поскольку регуляция женского репродуктивного цикла более сложная. Кроме того, уровень гормонов у женщин проверяют несколько раз в течение одного или двух последовательных менструальных циклов. Это обусловлено тем, что содержание гормонов в плазме крови у женщин подвержено физиологическим колебаниям, в то время как у мужчин он практически постоянный.
При бесплодии у женщин определяют уровень следующих гормонов:
- лютеинизирующий гормон;
- фолликулостимулирующий гормон;
- пролактин;
- эстрадиол;
- прогестерон;
- тестостерон;
- тиреотропный гормон;
- тироксин;
- антимюллеров гормон.
В какие дни менструального цикла женщины сдают анализ?
Существуют разные подходы к частоте выполнения анализов на гормоны при бесплодии у женщин. В некоторых случаях рекомендуется выполнять исследование основных гормонов (лютеинизирующего гормона, фолликулостимулирующего гормона, прогестерона, пролактина, эстрадиола) трижды в течение одного цикла, а именно на 7, 14 и 21 день. Другая схема предполагает выполнение анализов всех гормонов однократно, но также с разделением на три этапа.Согласно одному из графиков анализа на гормоны рекомендуется следующая последовательность их сдачи:
- на 2 – 3 день менструального цикла определяют уровень пролактина, лютеинизирующего и фолликулостимулирующего гормона;
- на 8 – 10 день – тестостерона;
- на 19 – 21 день – прогестерона и эстрадиола.
Фолликулостимулирующий (ФСГ) и лютеинизирующий (ЛГ) гормоны
Фолликулостимулирующий и лютеинизирующий гормоны являются одними из важнейших эндокринных показателей, определяемых в случае бесплодия у женщин. Оба гормона вырабатываются гипофизом и напрямую влияют на рост и созревание фолликулов (будущих яйцеклеток), яичников и молочных желез. Их уровень контролируется по принципу обратной связи, он обратно пропорционален содержанию в крови прогестерона и эстрадиола.В первую (фолликулярную) фазу менструального цикла фолликулостимулирующий гормон стимулирует развитие доминантного фолликула (овоцита). Первая фаза длится, в среднем, 14 дней. Затем наступает вторая фаза (лютеиновая, фаза желтого тела). Она длится 48 часов, в течение которых высвобождается яйцеклетка, а фолликул превращается в желтое тело. Желтое тело функционирует, в среднем, 12 – 14 дней. Овуляция и существование желтого тела происходят и поддерживаются благодаря действию лютеинизирующего гормона. Наибольшие значения ФСГ и ЛГ регистрируются в момент так называемого овуляторного пика, соответствующего выходу яйцеклетки из яичника. В первую половину менструального цикла в крови обнаруживается большее количество ФСГ, в то время как во второй фазе преобладает уровень ЛГ. Во время постменопаузы уровень обоих гормонов в крови возрастает.
Нормальный уровень фолликулостимулирующего гормона составляет:
- первая фаза менструального цикла (1 – 13 день) – 3,5 – 12,5 мЕд/мл;
- овуляторный пик (13 – 15 день) - 4,7 - 21,5 мЕд/мл;
- вторая фаза менструального цикла (от 15-го дня до начала менструации) - 1,7 - 7,7 мЕд/мл.
- первая фаза менструального цикла (1 – 13 день) – 2,4 - 12,6 мЕд/мл;
- овуляторный пик (13 – 15 день) – 14 - 96 мЕд/мл;
- вторая фаза менструального цикла (от 15-го дня до начала менструации) – 1 - 14 мЕд/мл.
Пролактин
Пролактин – это один из гормонов гипофиза, отвечающий за процессы роста организма мужчин и женщин, а также размножения. Пролактин необходим для развития молочных желез, лактации. Он контролирует секрецию прогестерона и тормозит секрецию фолликулостимулирующего гормона. Уровень пролактина повышается во время беременности и кормления грудью. У женщин старше 18 лет вне беременности уровень пролактина в норме составляет 102 – 496 мкЕд/мл. В течение суток уровень пролактина в крови меняется и достигает максимального значения в утренние часы.При повышенном уровне пролактина у женщин нарушается менструальный цикл, а именно в первой фазе, проходящей под контролем фолликулостимулирующего гормона. Высокий уровень пролактина приводит к бесплодию, фригидности, низкому сексуальному влечению, увеличению размеров молочных желез. Высокий уровень пролактина связан, как правило, с опухолями гипофиза и гипоталамуса, но может встречаться и при гипотиреозе, почечной недостаточности, синдроме поликистозных яичников и других заболеваниях. Сниженный уровень пролактина редко связан с бесплодием, он встречается при переношенной беременности, приеме некоторых лекарственных препаратов, апоплексии гипофиза (синдроме Шихана).
Прогестерон и 17-гидроксипрогестерон
Прогестерон – это важный стероидный гормон, основной функцией которого является подготовка женского организма к беременности. Прогестерон вырабатывается желтым телом яичников, его синтез стимулируется эстрогенами. Роль прогестерона связана с развитием эмбриона. Прогестерон подготавливает матку к имплантации эмбриона. Во время имплантации и беременности он уменьшает иммунную реакцию, чтобы организм мог принять эмбрион. После имплантации прогестерон вырабатывается плацентой. Прогестерон снижает сократительную способность матки. Если овуляция не происходит и желтое тело не образуется, уровень прогестерона остается низким. Это проявляется ановуляторными маточными кровотечениями.Анализ на прогестерон необходимо сдавать во второй фазе цикла, на 21 – 23 день. В первой фазе менструального цикла нормальное содержание прогестерона в крови составляет 0,18 – 2,84 нмоль/л, в то время как во второй фазе его количество составляет в норме 5,82 – 75,9 нмоль/л. В дальнейшем при развитии беременности уровень прогестерона только возрастает. Если концентрация прогестерона у женщины не меняется в течение каждого месяца, то можно подозревать отсутствие овуляции и нарушение менструальных циклов. Это может также говорить о пониженной функциональной активности яичников. Низкий уровень прогестерона на ранних сроках беременности говорит о внематочной беременности или об угрозе выкидыша.
17-гидроксипрогестрон является предшественником кортизола. Уровень данного гормона в крови определяется при бесплодии, нерегулярности менструального цикла, маскулинизации. 17-гидроксипрогестерон превращается в кортизол с помощью специальных ферментов. При их недостатке он становится сырьем для производства андрогенов, нарушающих нормальный репродуктивный цикл женщины. Анализ на 17-гидроксипрогестерон выполняется на 3 – 5 день менструального цикла. Нормальное значение этого гормона в крови составляет 0,4 – 1,51 нг/л. Высокий уровень 17-гидроксипрогестерона указывает на адреногенитальный синдром, при котором в организме женщины повышен тестостерон и не наступает овуляция.
Эстрадиол и другие эстрогены
Эстрадиол – наиболее активный женский половой гормон. Он вырабатывается фолликулярным аппаратом яичников. Он также вырабатывается корой надпочечников, но в гораздо меньших количествах. Нормальный уровень эстрадиола позволяет обеспечить своевременную овуляцию, оплодотворение и имплантацию яйцеклетки. Эстрадиол очень важен в поддержании беременности, в обеспечении здоровья костей и для нормального уровня холестерина. Помимо эстрадиола организм женщин вырабатывает большое количество других эстрогенов.При необходимости может быть определен уровень следующих эстрогенов у женщин:
- эстрон;
- эстриол;
- 2-гидроксиэстрон;
- 4-гидроксиэстрон;
- 2-метоксиэстрон;
- прегнандиол и другие.
Низкий уровень эстрадиола встречается при следующих заболеваниях:
- синдром Шерешевского-Тернера (хромосомное генетическое заболевание);
- гипопитуитаризм (сниженная функция гипофиза, которая впоследствии вызывает недостаточность щитовидных желез, надпочечников и яичников);
- недоразвитие яичников (гипогонадизм);
- поликистоз яичников;
- психологический дисбаланс;
- экстремальные физические нагрузки;
- постменопауза.
Тестостерон у женщин
Тестостерон считается мужским половым гормоном. На самом деле, он вырабатывается и у женщин надпочечниками и в небольшом количестве яичниками. Тестостерон очень важен как для мужчин, так и для женщин. Он играет важную роль в определении соотношения мышечной и жировой ткани, обеспечивает сексуальное влечение (либидо), влияет на прочность костей, повышает работоспособность.Для женского организма нормой содержания тестостерона является 0,29 – 1,67 нмоль/л. С возрастом уровень тестостерона у женщин снижается и к 40 годам он составляет 50% от привычных значений. В то же время, тестостерон в женском организме может играть отрицательную роль. Так, при повышенном уровне тестостерона у женщины может нарушаться чередование менструальных циклов, а также наступать бесплодие. При высоком тестостероне повышается риск преждевременных родов, а также снижается возможность кормления грудью.
Уровень тестостерона у женщин обычно низкий. Он повышается при синдроме поликистозных яичников, опухоли яичников, гиперплазии коры надпочечников. Прием эстрогенов также может способствовать повышению уровня тестостерона у женщин. Для нормализации уровня тестостерона женщинам рекомендуется нормализовать диету, режим дня, ограничить жирные продукты. В некоторых случаях необходимо медикаментозное или даже хирургическое лечение для нормализации уровня гормона.
Гормоны щитовидной железы и беременность
Основными гормонами щитовидной железы являются тироксин и трийодтиронин. В случае бесплодия чаще всего определяется содержание в крови свободного тироксина, не связанного с белками крови. Гормоны щитовидной железы регулируют обмен веществ и интенсивность потребления энергии организмом. Именно тироксин составляет 90% от общего количества гормонов, выделяемых щитовидной железой.Уровень тироксина у женщин старше 20 лет составляет в норме 10 – 22 пмоль/л. Дефицит гормонов щитовидной железы является одной из причин бесплодия у женщин. Уровень тироксина косвенно связан с гормонами гипофиза и яичников. В результате дефицита тироксина яйцеклетка не созревает вовремя, менструальные циклы становятся нерегулярными. Дефицит тироксина также проявляется прибавкой в весе даже при условии достаточной физической нагрузки, ощущается недостаток энергии. По статистике, женщинам с низким уровнем тироксина в три раза сложнее забеременеть, чем женщинам с нормальной работой щитовидной железы.
Уровень тироксина снижается при различных заболеваниях щитовидной железы, например, при аутоиммунном тиреоидите, гипотиреозе, эндемическом зобе. Это также может быть связано с недостатком йода в продуктах питания. Белковая недостаточность, истощение, различные отравления могут также снизить активность щитовидной железы. Чаще всего для решения подобной проблемы врачи назначают заместительную терапию Л-тироксином.
Хорионический гонадотропин
Хорионический гонадотропин представляет собой гормон, который вырабатывается тканью хориона после имплантации эмбриона уже на 7 день после оплодотворения яйцеклетки. Хорионический гонадотропин не может быть определен при бесплодии, так как наличие имплантированного эмбриона исключает подобный диагноз. Тем не менее, хорионический гонадотропин является важным диагностическим параметром для благополучного развития беременности. Роль хорионического гонадотропина заключается в поддержании активности и существовании желтого тела.У небеременных женщин хорионический гонадотропин содержится в крови в количестве до 2 нг/мл. В период от 2 до 11 недели беременности содержание хорионического гонадотропина в крови увеличивается и находится в пределах 26 – 181 нг/мл. Впоследствии его количество в крови постепенно снижается. Повышение хорионического гонадотропина у небеременных женщин свидетельствует о новообразованиях легких, почек, матки, желудочно-кишечного тракта, о пузырном заносе. Повышенный уровень этого гормона у беременных женщин связан с многоплодной беременностью, неправильным определением срока беременности или с хромосомными аномалиями у плода. Низкий уровень хорионического гонадотропина связан с серьезными нарушениями (внематочной беременностью, задержкой в развитии плода, хронической плацентарной недостаточностью). Стоит отметить, что тесты на беременность, продающиеся в любой аптеке, определяют результат на основании содержания уровня хорионического гонадотропина в моче.
Антимюллеров гормон
Антимюллеров гормон – это особый гормон, который обеспечивает дифференцировку пола у эмбриона, а также отвечает за созревание фолликулов. Он синтезируется зернистыми клетками растущих фолликулов, тормозит развитие соседних фолликулов и уменьшает их чувствительность к фолликулостимулирующему гормону гипофиза. Благодаря этому за месяц лишь один фолликул становится яйцеклеткой.Учитывая то, что производство антимюллерова гормона осуществляется растущими фолликулами, его общее количество зависит от резерва фолликулов. Хорошо известно, что количество фолликулов в яичниках ограничено, и их истощение приводит к естественному бесплодию (инфертильности). Это нередко происходит еще до наступления менопаузы. Благодаря определению уровня антимюллерова гормона можно оценить функциональный резерв яичников и установить вероятность зачатия. В то же время, пациентки со сниженным функциональным резервом яичников хуже отвечают на лечение бесплодия. Антимюллеров гормон также может быть использован как маркер опухолей яичников, образованных из зернистых клеток фолликулов.
Уровень антимюллерова гормона для женщин в возрасте 18 – 26 лет находится в пределах 1 – 13 нг/мл и постепенно снижается. В возрасте старше 40 лет он составляет от 0 до 3,27 нг/мл. При полном истощении резерва яичников для лечения бесплодия возможно только экстракорпоральное оплодотворение (ЭКО).
Диагностические пробы у женщин при эндокринном бесплодии
При эндокринном бесплодии врачи нередко не ограничиваются лабораторными анализами, позволяющими определить уровень гормонов в крови. Для постановки диагноза и определения точной причины нарушений репродуктивной функции иногда требуется выполнение дополнительных тестов или проб с применением различных гормональных препаратов.Существуют следующие диагностические пробы эндокринного бесплодия у женщин:
- прогестероновая проба;
- циклическая эстроген-гестагенная проба;
- проба с дексаметазоном;
- проба с гонадолиберинами и некоторые другие.
Циклическая проба подразумевает прием эстрогенов в течение 10 дней, после чего их заменяют на прогестерон (или другие гестагены). Прием гестагенов также длится 10 дней. Если эндометрий чувствителен к препаратам, то результатом пробы является менструальноподобная реакция. Отсутствие кровотечения свидетельствует об изменениях матки, эндометрия или наличия спаечного процесса.
Проба с дексаметазоном выполняется пациенткам с гиперандрогенией для определения источника выработки мужских стероидных гормонов (надпочечников или яичников). Она позволяет установить это на основании динамики изменения содержания тестостерона на фоне приема пациенткой препарата дексаметазона.
Диагностические исследования у мужчин
Мужское бесплодие встречается несколько реже, чем женское, однако в случае бесплодного брака обследование в большинстве случаев начинают с мужчины. У мужчин репродуктивная система устроена несколько проще, чем у женщин, так как показатели сперматогенеза, как и уровни основных репродуктивных гормонов, остаются сравнительно постоянными во времени. Обследование мужчин выполняется в несколько этапов, при этом анализы на гормоны мужчины сдают только при необходимости.
Первым этапом в обследовании репродуктивной функции мужчин является выявление аномалий или заболеваний наружных половых органов (например, крипторхизма, гипогонадизма, уретрита, водянки яичка, опухолей). Обязательно исключают инфекции, передающиеся половым путем. Также оценивается состояние предстательной железы. Затем оценивается состояние эякулята с помощью спермограммы. Данный метод позволяет оценить количество, подвижность и жизнеспособность сперматозоидов.
При наличии каких-либо отклонений и при наличии показаний обследование дополняют анализами на гормоны. Эндокринные расстройства (гипогонадизм, гиперпролактинемия и другие) могут приводить к нарушениям сперматогенеза. Для диагностики этой причины бесплодия необходимо определение гормонов - пролактина, тестостерона, фолликулостимулирующего и лютеинизирующего гормонов. В моче определяют уровень кетостероидов, являющихся продуктами обмена веществ стероидных половых гормонов.
Спермограмма
Спермограмма представляет собой анализ эякулята мужчины для установления его фертильности и выявления возможных заболеваний половой системы. Представления о нормальных характеристиках спермы меняются со временем. Последние тенденции заключаются в ослаблении норм фертильного эякулята. В 2010 Всемирная Организация Здравоохранения (ВОЗ) внесла изменения в параметры оценки спермы, в методику обработки и исследования.На сегодняшний день общеприняты следующие нормальные показатели спермограммы:
- объем эякулята – более 1,5 мл;
- общее количество сперматозоидов – не менее 40 миллионов;
- концентрация сперматозоидов - 15 миллионов в 1 мл;
- общая подвижность сперматозоидов – более 40%;
- жизнеспособность – более 58%;
- количество нормальных морфологических форм – более 4%.
Перед сдачей спермы на анализ рекомендуется воздержаться от половой жизни в течение 3 – 7 дней. Также не следует употреблять спиртные напитки, а также посещать сауны, парные, термальные ванны и другие посещения с высокой температурой, так как это снижает подвижность сперматозоидов. Выполнение спермограммы дает достаточно большую диагностическую информацию и указывает на необходимость дальнейших исследований уровня гормонов.
Фолликулостимулирующий и лютеинизирующий гормоны
Данные гормоны производятся в гипофизе и играют большую роль в нормальном развитии и функционировании репродуктивной системы. Фолликулостимулирующий гормон у мужчин влияет на развитие семенных канальцев яичек, увеличивает концентрацию тестостерона, стимулирует образование и созревание сперматозоидов. Анализ на фолликулостимулирующий гормон у мужчин рекомендуют проводить при олигозооспермии или азооспермии с целью диагностики гипофункции половых желез. Увеличение количества фолликулостимулирующего гормона указывает на первичную недостаточность яичек, в то время как низкий уровень фолликулостимулирующего гормона свидетельствует о дисфункции гипоталамуса или гипофиза. Уровень фолликулостимулирующего гормона у мужчин является относительно постоянным после завершения полового созревания, он составляет 1,5 – 12,5 мЕд/мл.Лютеинизирующий гормон в мужском организме стимулирует клетки Лейдига, вырабатывающие тестостерон. Тестостерон – самый важный мужской половой гормон. По принципу обратной связи увеличение содержания тестостерона в крови способствует снижению производства фолликулостимулирующего и лютеинизирующего гормонов гипофизом. Норма содержания лютеинизирующего гормона в крови мужчин составляет 1,7 – 8,6 мЕд/мл. Его количество может изменяться при дисфункции гипофиза, при опухолях яичек, при атрофии гонад у мужчин вследствие свинки, бруцеллеза, гонореи и других заболеваний.
Тестостерон
Тестостерон – основной мужской половой гормон, который синтезируется из холестерина клетками Лейдига, находящимися в яичках. Тестостерон участвует в развитии половых органов, регулирует производство спермы и половое поведение, влияет на обмен веществ. Тестостерон позволяет набирать мышечную массу и силу, он влияет на состояние кожи и костной структуры. Секреция гормона возрастает до 30 лет, а после 50 лет постепенно начинает снижаться. Нормой содержания тестостерона в крови у мужчин в возрасте 20 – 40 лет является 9 – 32 пг/мл. Низкий уровень тестостерона довольно часто связан с мужским бесплодием.Существует несколько причин снижения уровня тестостерона у мужчин. В первую очередь, это врожденная или приобретенная патология яичек (крипторхизм, травма, вирусный паротит). Также на уровень тестостерона влияет патология гипоталамо-гипофизарной системы, в особенности недостаток лютеинизирующего гормона. Наконец, существуют некоторые генетические нарушения полового развития и производства тестостерона (например, синдром Клайнфельтера). Низкий уровень тестостерона в настоящее время успешно корректируется заместительной терапией с помощью синтетических препаратов этого гормона.
Пролактин и гиперпролактинемия
Пролактин синтезируется гипофизом и играет важную роль в репродуктивной функции, особенно у женщин. Пролактин обеспечивает лактацию, отвечает за половое возбуждение и обеспечение оргазма после полового акта. Пролактин уменьшает производство тестостерона у мужчин и эстрогенов у женщин. Нормой содержания пролактина в крови является 86 – 324 мкЕд/мл. Бесплодие мужчин сочетается с высоким уровнем пролактина (гиперпролактинемией) в 30% случаев.Гиперпролактинемия вызывает снижение потенции и полового влечения, уменьшение вторичных половых признаков, олигоспермию, гинекомастию. Гистологические исследования показывают, что гиперпролактинемия нарушает микроскопическое строение семенных канальцев и клеток Лейдига. Помимо репродуктивных нарушений данное состояние связано с массой метаболических проблем, таких как ожирение, атеросклероз, возрастание риска ишемической болезни сердца. Уровень пролактина возрастает, как правило, по причине опухоли гипофиза или гипоталамуса, при гипотиреозе, заболеваниях почек.
Для лечения гиперпролактинемии применяется медикаментозное, хирургическое или лучевое лечение в зависимости от причины повышения уровня этого гормона. Основным методом лечения является медикаментозный, при котором применяют агонисты дофамина (дофаминомиметики) – бромокриптин, каберголин, хинаголид.
Гормоны надпочечников
Надпочечники – парный орган внутренней секреции, играющий важную роль в регуляции обмена веществ и реакции организма на стрессовые условия. Надпочечники имеют в своем составе несколько зон, каждая из которых производит различные гормоны. Сетчатая зона коркового вещества надпочечников производит андрогены – половые гормоны, которые играют у мужчин важную роль в развитии органов размножения. Они выполняют несколько другую функцию, чем тестостерон и андрогены, вырабатываемые яичками.Андрогены надпочечников активны до полового созревания, влияют на развитие вторичных половых признаков. Надпочечниковая недостаточность у детей ведет к недоразвитию половых органов и яичек и может привести к бесплодию. Недостаточность андрогенов надпочечников у взрослых проявляется сниженным половым влечением и импотенцией. Для исследования уровня андрогенов надпочечников используют не кровь, а суточную мочу.
Основными андрогенами надпочечников являются:
- андростендион;
- дегидроэпиандростерон;
- андростерон;
- эпиандростерон;
- тестостерон.
Определение кетостероидов в моче
Кетостероиды – это продукты метаболизма стероидных половых гормонов, которые выделяются с мочой и отражают уровень секреции андрогенов в организме. Уровень метаболитов андрогенов в моче достаточно стабильный, в то время как сами гормоны выделяются импульсно в зависимости от суточных ритмов. Именно поэтому определение кетостероидов позволяет оценить функциональную активность надпочечников и мужских половых желез.Уровень кетостероидов в моче составляет 10 – 25 мг/сутки. Увеличение их концентрации в моче отражает избыточную секрецию андрогенов, а снижение – недостаток мужских половых гормонов, что отрицательно сказывается на репродуктивной функции. Это помогает в диагностике эндокринных дисфункций и определении опухолей желез внутренней секреции, особенно яичек и надпочечников.
Желудочное кровотечение и его симптомы
19 августа, 2010
19
спасибо
Спасибо
 Желудочное кровотечение – это весьма частое явление в современной медицине и все потому, что причин его развития не просто много, а очень много. Спровоцировать данное состояние могут как полипы и опухоли желудка, так и язвы, саркомы, а также рак этого органа. Синдром Маллори-Вейсса – еще одна довольно частая причина развития данной патологии. В некоторых случаях спровоцировать развитие данного состояния могут даже фармацевтические средства типа антикоагулянтов либо гормонов.
Желудочное кровотечение – это весьма частое явление в современной медицине и все потому, что причин его развития не просто много, а очень много. Спровоцировать данное состояние могут как полипы и опухоли желудка, так и язвы, саркомы, а также рак этого органа. Синдром Маллори-Вейсса – еще одна довольно частая причина развития данной патологии. В некоторых случаях спровоцировать развитие данного состояния могут даже фармацевтические средства типа антикоагулянтов либо гормонов.К самым частым симптомам желудочного кровотечения можно отнести испражнения черного цвета, а также рвоту с кровью. Помимо этого при наличии данной патологии у больного наблюдается чрезмерная утомляемость, сильная общая слабость, вялость, апатия и снижение работоспособности. Любое кровотечение чаще всего приводит к большой потери крови, что в свою очередь способствует развитию анемии. Если анемия все же дает о себе знать, тогда ко всем вышеперечисленным симптомам присоединяется еще чрезмерное потоотделение, частое головокружение, снижение артериального давления, учащенное сердцебиение и многие другие признаки. Не редко данная патология приводит также и к побледнению не только кожи, но еще и слизистых оболочек. Кстати, пот в таких случаях чаще всего является холодным.
В случае если больной отметил данного рода симптомы, тогда ему необходимо как можно быстрее вызвать машину скорой помощи. В таких случаях пациента госпитализируют непосредственно в хирургическое отделение, причем, чем раньше это будет сделано, тем лучше.
Кровотечение после операции по удалению зуба
19 августа, 2010
17
спасибо
Спасибо
 Удаление зуба – процесс далеко не самый приятный, однако порой необходимый. Стоматологи решаются вырвать своим пациентам зуб или зубы только в самых крайних случаях. Если у человека наблюдается разрушение зуба, его чрезмерное шатание либо неправильное прорезывание, тогда ему обязательно его удалят. Так как операция по удалению зуба предусматривает повреждение, она, вне всякого сомнения, становится причиной начала кровотечения. Кровь в данном случае вытекает непосредственно из лунки того зуба, который был удален.
Удаление зуба – процесс далеко не самый приятный, однако порой необходимый. Стоматологи решаются вырвать своим пациентам зуб или зубы только в самых крайних случаях. Если у человека наблюдается разрушение зуба, его чрезмерное шатание либо неправильное прорезывание, тогда ему обязательно его удалят. Так как операция по удалению зуба предусматривает повреждение, она, вне всякого сомнения, становится причиной начала кровотечения. Кровь в данном случае вытекает непосредственно из лунки того зуба, который был удален.Чтобы остановить кровь, врач накладывает на поврежденное место шарик из марли. Чаще всего уже через десять - пятнадцать минут рана перестает кровоточить. Однако ни для кого не секрет, что любое правило имеет свои исключения. Ну, так вот, бывают и такие случаи, когда кровь из поврежденной лунки никак не удается остановить. Причем она может начать течь не только сразу же после хирургического вмешательства, но и через несколько часов после него. Причин тому предостаточно. Кровотечение после операции по удалению зуба может возникнуть как из-за чрезмерной травмы сосудов, так и вследствие неквалифицированной работы стоматолога. Очень часто данное состояние наблюдается и при сложном удалении зуба.
Чтобы остановить такое кровотечение, больному необходимо взять марлю, сделать из нее своего рода тампон, приложить его к травмированной лунке, после чего прикусить и выждать пятнадцать – двадцать минут. Весь этот промежуток времени человек должен находиться в состоянии покоя. Ни в коем случае не стоит паниковать. Если это не поможет, тогда вперед - к врачу.
Лечение маточных кровотечений
19 августа, 2010
19
спасибо
Спасибо
 Начиная терапию маточных кровотечений у представительниц прекрасного пола, медицинский персонал старается достигнуть сразу же несколько результатов. В самую первую очередь они направляют все свои усилия не только на прекращение кровотечения, но еще и на восполнение всей утраченной крови. Затем им необходимо выявить и избавиться от причины, которая спровоцировала все происходящее. Это очень важно, так как только таким образом в большинстве случаев удается избежать повторов происходящего. Заключительной стадией лечения данной патологии принято считать восстановление общего состояния здоровья больных женщин.
Начиная терапию маточных кровотечений у представительниц прекрасного пола, медицинский персонал старается достигнуть сразу же несколько результатов. В самую первую очередь они направляют все свои усилия не только на прекращение кровотечения, но еще и на восполнение всей утраченной крови. Затем им необходимо выявить и избавиться от причины, которая спровоцировала все происходящее. Это очень важно, так как только таким образом в большинстве случаев удается избежать повторов происходящего. Заключительной стадией лечения данной патологии принято считать восстановление общего состояния здоровья больных женщин.Немаловажно отметить, что бывают и такие случаи, когда данная последовательность слегка нарушается. Так, к примеру, не всегда жизненно важно остановить кровь. Порой намного важнее устранить причину ее возникновения, так как, избавившись от нее, кровь перестает течь сама по себе. Лечением данного далеко не самого приятного состояния занимается как гинеколог, так и эндокринолог. Объясняется это достаточно просто: вдвоем данные врачи-специалисты намного быстрее выявляют истинную причину развития имеющейся патологии. В результате, проводится целенаправленное лечение.
Терапия больных с маточными кровотечениями предусматривает применение не только гормональных препаратов, но еще и общеукрепляющих средств, а также целый ряд всевозможных витаминов и физиотерапию. Все эти методы лечения наряду с соблюдением здорового образа жизни очень быстро дают необходимые результаты, которые столь важны как для специалистов, так и для самих женщин.
Зубной камень – причина развития пародонтита
19 августа, 2010
7
спасибо
Спасибо
 Если верить статистическим данным, то на сегодняшний день зубной камень является проблемой, которая наблюдается у восьмидесяти процентов населения всего мира. Это и не удивительно, так как формируется зубное отложение за достаточно короткий промежуток времени. Поначалу все выглядит весьма безобидно – всего лишь мягкий налет на зубах, который то и является своего рода толчком для начала более глубокого процесса. В результате, обычный налет становится похожим на «муфту», которая заполняет все придесневое пространство.
Если верить статистическим данным, то на сегодняшний день зубной камень является проблемой, которая наблюдается у восьмидесяти процентов населения всего мира. Это и не удивительно, так как формируется зубное отложение за достаточно короткий промежуток времени. Поначалу все выглядит весьма безобидно – всего лишь мягкий налет на зубах, который то и является своего рода толчком для начала более глубокого процесса. В результате, обычный налет становится похожим на «муфту», которая заполняет все придесневое пространство.В большинстве случаев зубной камень наблюдается на тех зубах, которые меньше всего используются человеком при жевании. Имеются и другие причины его возникновения, причем их не просто много, а очень много. В принципе, не важно, что именно служит причиной его возникновения. Самое главное помнить о том, что зубное отложение опасно своим осложнением. Если говорить яснее, то стоит отметить, что зубной камень – это прямой путь к развитию пародонтита. Наверняка многим читателям известно, насколько опасен пародонтит. Данный недуг очень серьезен, так как именно он может привести не только к частичной, но и к полной потере зубов, а это уже не шутки. Причем без зубов из-за этого недуга могут остаться не только пожилые люди, но и молодежь. Вряд ли кому-то захочется в двадцать с лишним лет ходить со вставной челюстью.
Именно поэтому от зубного отложения нужно избавляться своевременно. Методов его удаления на сегодняшний день предостаточно, так что вперед к стоматологу. Запомните, чем раньше это будет сделано, тем больше шансов сохранить зубы.
Зубной камень у кошек
19 августа, 2010
6
спасибо
Спасибо
 Зубной камень довольно часто именуют колонией микроскопических организмов, которая поселяется на зубах и напоминает собой коричневую корку твердой консистенции. Немаловажно отметить и тот факт, что зубному отложению свойственно разрастаться, то есть поражать все большее количество зубов.
Зубной камень довольно часто именуют колонией микроскопических организмов, которая поселяется на зубах и напоминает собой коричневую корку твердой консистенции. Немаловажно отметить и тот факт, что зубному отложению свойственно разрастаться, то есть поражать все большее количество зубов.А теперь внимание!
Конкремент, именно так называют в медицине отложение на зубах – это проблема не только людей, но и животных.
Каковы причины возникновения конкремента у кошек?
На самом деле причин его возникновения предостаточно. Практически все они являются теми же, что и у людей. В самую первую очередь стоит отметить, что зубное отложение чаще всего наблюдается у тех кошек, которые едят преимущественно мягкую пищу. Помимо этого, если у кошки наблюдается неправильное расположение зубов, это также может спровоцировать возникновение отложения. Зубы кошки, также как и зубы человека, нуждаются в гигиене. Если правила гигиены не соблюдаются, тогда это непременно приведет к возникновению конкремента. Нарушения солевого обмена, являющиеся наследственными, также довольно часто вызывают развитие зубного камня.
К симптомам, сопровождающим данное состояние, можно отнести как покраснение десен, так и их кровоточивость, неприятный запах изо рта, а также болевые ощущения, которые испытывает питомец, однако не может на них пожаловаться. Если кошка не ест либо ест, но весьма беспокойно, значит, у нее имеются проблемы с зубами. Удалить зубной камень у кошки можно только под общим наркозом. Вся процедура длится не более сорока минут.
Ультразвуковой аппарат для удаления зубного камня «Mini-Piezon»
19 августа, 2010
5
спасибо
Спасибо
 Зубной камень – что же это такое?
Зубной камень – что же это такое?Под зубным отложением подразумевают тот же зубной налет, но только в затвердевшей форме, который появляется непосредственно на поверхности зубов. Возникновение зубного отложения начинается с зубного налета, который постепенно твердеет и преобразовывается в конкремент. На сегодняшний день существует огромное количество методов удаления зубного отложения. Одним из таких средств принято считать ультразвуковой аппарат под названием «Mini-Piezon».
Данный аппарат используется не только для удаления конкремента, но еще и для профилактики тех или иных заболеваний ротовой полости. Согласно последним данным данный аппарат был признан одним из лучших и все потому, что ему присуще не только очень легкое и удобное управление, но еще и превосходный дизайн. Обратим внимание всех читателей на составляющие компоненты ультразвукового аппарата для удаления зубного камня «Mini-Piezon».Это, прежде всего, микроскопический процессор. Помимо этого в комплект данного аппарата входят две насадки, цилиндрический ключ, кабель, стерилизационный бокс, наконечник и инструкция по применению.
Удаление зубного отложения осуществляется посредством того самого наконечника, который после работы непременно помещается в стерилизационный бокс. Стерилизуется данный наконечник наряду с насадками при температуре ста тридцати четырех градусов, так что каждый человек может быть спокоен за отсутствие на нем микробов. Кстати, к данному аппарату в случае необходимости можно подобрать и другие насадки.
Виды зубного камня
19 августа, 2010
7
спасибо
Спасибо
 Современные стоматологи выделяют несколько видов зубного камня. Итак, зубное отложение может быть как наддесневым, так и поддесневым. Начнем с первого. От наддесневого конкремента удается избавиться как посредством ручных инструментов, так и за счет специальных аппаратов, одним из которых является ультразвуковой скейлер. Главным отличием наддесневого зубного конкремента является то, что его может увидеть сам человек невооруженным взглядом.
Современные стоматологи выделяют несколько видов зубного камня. Итак, зубное отложение может быть как наддесневым, так и поддесневым. Начнем с первого. От наддесневого конкремента удается избавиться как посредством ручных инструментов, так и за счет специальных аппаратов, одним из которых является ультразвуковой скейлер. Главным отличием наддесневого зубного конкремента является то, что его может увидеть сам человек невооруженным взглядом.Что касается поддесневых зубных отложений, то их разглядеть самостоятельно невозможно. В данном случае их сможет увидеть только врач-специалист и все потому, что они скрываются глубоко под десной. Данного рода конкременты удаляются гораздо сложнее. Одних лишь аппаратов будет недостаточно. Тут понадобятся особые пародонтологические инструменты типа кюретов Лангера, Грейси и других.
Если удаление наддесневого зубного отложения можно доверить практически каждому стоматологу-гигиенисту, то в случае поддесневого зубного камня за помощью следует идти непосредственно к пародонтологу. Объясняется это все тем, что удалять поддесневый конкремент гораздо сложнее и опаснее. Во время данной процедуры задевается даже пародонтальный карман, так что врач должен быть действительно квалифицированным.
В завершение стоит отметить, что после любой чистки зубов очень важно, чтобы человек следил за состоянием своей ротовой полости. В противном случае наддесневые либо поддесневые зубные камни очень скоро вновь дадут о себе знать. Используйте только качественные зубные пасты, следите за чистотой ротовой полости, отрегулируйте питание.