Последние новости
Заболевания, дающие право на инвалидность. Онкология
08 марта, 2011
172
спасибо
Спасибо
 Среди населения распространено мнение о том, что существует определенный перечень заболеваний, наличие которых дает возможность получения инвалидности. Перечень такой действительно существует. Однако наличие болезни из этого перечня не гарантирует получение инвалидности.
Среди населения распространено мнение о том, что существует определенный перечень заболеваний, наличие которых дает возможность получения инвалидности. Перечень такой действительно существует. Однако наличие болезни из этого перечня не гарантирует получение инвалидности.Например, если человек, не достигший пенсионного возраста, болеет онкологическим заболеванием, изначально он получает долговременную терапию. С промежутками продолжительность нахождения на "больничном" может составлять шесть месяцев, а без промежутков – четыре месяца. По окончании больничного пациента должны направить в специальные органы на освидетельствование и получение группы инвалидности.
Комиссия по определению инвалидности в некоторых случаях может предложить еще на некоторое время продлить "больничный", не устанавливая группу инвалидности. В противном случае на один год человеку дается вторая группа инвалидности. После чего, если онкологическое заболевание не развивается, и состояние пациента стабилизировалось, группу могут снять вообще и человек возвращается на рабочее место.
В том же случае, если состояние больного не дает возможности работать на прежнем месте, ему могут еще на один год дать вторую группу инвалидности либо третью, дающую возможность выполнять легкую работу. Спустя два года проходит повторное освидетельствование, на котором группу могут полностью снять.
Если наблюдается возврат заболевания, пациенту опять выписывается больничный, который через четыре или шесть месяцев либо продлевают еще, либо человеку опять определяют вторую группу инвалидности.
Бессрочная инвалидность
08 марта, 2011
184
спасибо
Спасибо
 Бессрочная группа инвалидности устанавливается в следующих случаях:
Бессрочная группа инвалидности устанавливается в следующих случаях:1. Инвалидам мужского пола от шестидесяти лет и женского пола от пятидесяти пяти лет.
2. Тем инвалидам, у кого следующее медицинское освидетельствование назначено после наступления у мужчин шестидесяти лет и у женщин пятидесяти пяти.
3. Инвалидам первой и второй групп, у которых за прошедшие пятнадцать лет группа стабильна или при увеличении группы.
4. Инвалидам мужского пола после пятидесяти пяти лет и женского пола после пятидесяти лет, если прошедшие пять лет они получали первую группу инвалидности.
5. Инвалидам ВОВ первой и второй групп, а также гражданам, инвалидность которых получена до ВОВ при защите родины.
6. Инвалидам ВОВ третьей группы, а также гражданам, инвалидность которых наступила до ВОВ при защите страны в том случае, если за прошедшие пять лет у него постоянно определялась группа инвалидности.
7. Инвалидам - военнослужащим, которые получили инвалидность по ранениям, полученным в боевых действиях по защите Родины, а также по заболеванию, полученному во время военной службы, у которых дата медицинского освидетельствования назначена после наступления мужчинами пятидесяти пяти лет, а женщинами пятидесяти лет.
Кроме этого, существует весьма объемный список заболеваний, обладатели которых также могут получить бессрочную инвалидность. К подобным заболеваниям относятся:
- злокачественные опухоли разной локализации и формы,
- доброкачественные опухоли головного мозга, не поддающиеся лечению,
- слабоумие,
- ряд заболеваний нервной системы, вызывающих изменения в моторике, работе органов чувств,
- тяжелые нервные заболевания,
- дегенеративные процессы головного мозга,
- полное отсутствие зрения,
- полная глухота,
- тяжелые заболевания внутренних органов, с прогрессирующим течением,
- тяжелые деформации суставов,
- повреждение головного мозга,
- дефекты верхних и нижних конечностей, в том числе с ампутацией.
Установление инвалидности
08 марта, 2011
57
спасибо
Спасибо
 Основанием для определения гражданину инвалидности являются:
Основанием для определения гражданину инвалидности являются:- изменения здоровья, вызывающие тяжелые нарушения работы организма, которые вызываются болезнями, нарушениями развития или травмами,
- ограничение основных функций жизнедеятельности: ориентации, передвижения, самообслуживания, общения, работы или учебы,
- острая нужда гражданина в социальной опеке, в том числе помощи в восстановлении.
Для определения статуса инвалида требуется наличие всех трех условий.
Группа инвалидности: первая, вторая или третья устанавливаются с учетом того, насколько сильно человек нуждается в посторонней помощи и насколько организм его пострадал от болезни, травмы или нарушения развития. Детям до восемнадцати лет определяется статус «ребенка-инвалида».
Каждая группа инвалидности подразумевает определенную ограниченность в действиях, которая устанавливается в соответствии со специально разработанной шкалой. Также определяется, насколько нетрудоспособен человек. Иногда группа дается с разрешением на любые виды работы.
Первая группа определяется сроком на два года, а вторая и третья группа сроком на один год.
Степень нетрудоспособности также определяется на два года при первой группе и на один год при второй и третьей.
Статус «ребенок-инвалид» определяется на один или два года или до тех пор, пока ребенку не исполнится восемнадцать лет.
Если лицо признают инвалидом, то официальным числом признания является день подачи заявки в органы социальной защиты о назначении медицинского освидетельствования.
Срок действия инвалидности истекает первого числа следующего месяца после определения очередного медицинского освидетельствования.
Пенсия по инвалидности
08 марта, 2011
78
спасибо
Спасибо
 Пенсия по инвалидности назначается при следующих условиях:
Пенсия по инвалидности назначается при следующих условиях:1. Гражданин получает статус инвалида первой, второй или третьей группы.
2. Нарушение здоровья гражданина, повлекшее получение инвалидности, не связано с умышленными правонарушениями, а также не является результатом членовредительства.
3. Гражданин должен иметь хотя бы одни сутки страхового стажа.
Пенсия по инвалидности начисляется по следующей формуле:
Величина пенсии = ПК\(ТхК) + Б, где
ПК – это величина пенсионного капитала лица, получившего страховку, рассчитанного на сутки, с которых определяется пенсия,
Т – число месяцев ожидаемого промежутка выплаты пенсии по трудовому стажу, так если пенсия по инвалидности начисляется в 2011 году, этот период является 204 месяцам,
К – отношение нормативной длительности страхового стажа на расчетный день к ста восьмидесяти месяцам. Нормативная длительность страхового стажа, если лицу исполняется 19 лет, равна двенадцати месяцам, к которым каждый год прибавляется еще четыре месяца, не больше чем до ста восьмидесяти месяцев,
Б – это базовая цифра трудовой пенсии для инвалида.
Базовый объем трудовой пенсии зависит от группы инвалидности, а также от того, есть ли у инвалида иждивенцы.
Кроме этого, если инвалид проживает в районе Крайнего Севера или проработал в этих местах не меньше пятнадцати лет, ему положена льготная базовая трудовая пенсия. Ее размер также зависит от наличия иждивенцев.
Для оформления трудовой пенсии по инвалидности требуется предоставить ряд документов в подлинниках в местное отделение Пенсионного фонда Российской Федерации.
Группы инвалидности
08 марта, 2011
79
спасибо
Спасибо
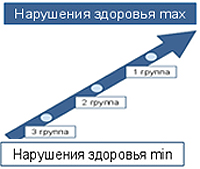 Лицо, получившее статус инвалида, также получает степень инвалидности. Степень эту определяют в зависимости от того, насколько ограничены основные функции данного человека.
Лицо, получившее статус инвалида, также получает степень инвалидности. Степень эту определяют в зависимости от того, насколько ограничены основные функции данного человека.Существует первая, вторая, третья группа инвалидности, а если лицу еще не исполнилось восемнадцати лет, присваивается статус «ребенок-инвалид».
Основным показателем, по которому устанавливается первая группа инвалидности, считается изменение здоровья пациента, которое сильно нарушает возможности организма на постоянный срок и вызывается травмами, недугами или нарушениями.
При этом у человека нарушается выполнение следующих важных задач:
- возможность обслуживать себя самостоятельно в 3 степени
- возможность передвигаться 3 степени
- возможность влиять на собственные действия и слова 3 степени
- возможность общаться 3 степени
- возможность самостоятельно ориентироваться 3 степени
Показателем для определения второй группы инвалидности считаются изменения здоровья гражданина, вызывающее постоянное явное нарушение работы основных функций, которое произошло из-за недуга, травмы или нарушения развития. При этом затрудняется осуществление следующих важных функций:
- возможность обслуживать себя самостоятельно 2 степени
- возможность ориентироваться 2 степени
- возможность передвигаться 2 степени
- возможность влиять на свои поступки и слова 2 степени
- возможность общаться 2 степени
Показателем для присвоения третьей группы считаются изменения состояния здоровья гражданина, протекающие с постоянным, не слишком явно проявляющимся нарушением работы организма. Изменения вызываются нарушениями развития, болезнями или травмами, они вызывают ограничение возможности трудиться первой степени.
Что мы знаем об инвалидности?
08 марта, 2011
46
спасибо
Спасибо
 Инвалидностью называется состояние человека, при котором ограничена его умственная, физическая или психическая деятельность.
Инвалидностью называется состояние человека, при котором ограничена его умственная, физическая или психическая деятельность.Установление инвалидности в Российской Федерации производится специальными органами. При этом процедура имеет как юридическое значение, так и медицинское. По получении статуса инвалида, лицо получает право на получение ряда льгот, пенсии, при этом оно не может трудиться на любом рабочем месте, а при некоторых группах инвалидности вообще не может трудиться.
На сегодняшний день существует мнение о том, что инвалидность делает людей неравными социально. В современном обществе вместо понятия «инвалид» используется более корректный термин «лицо с ограниченными возможностями», так как в переводе «инвалид» обозначает «непригоден» и в некоторых случаях звучит обидно для человека, по отношению к которому используется. Но во многих официальных источниках, в том числе и в документации Организации Объединенных Наций используется именно этот «обидный» термин.
Еще сто лет назад слово это применялось для обозначения ветеранов войны.
При определении данного статуса нарушения в здоровье разделяют по следующим группам:
- заболевания двигательной функции
- заболевания кровообращения, пищеварения, дыхания, внутренней секреции, обменных процессов
- нарушения работы органов чувств (обоняния, осязания, слуха, зрения)
- нарушения психики (сосредоточения, запоминания, восприятия, речи, воли, эмоций, мышления).
По некоторым данным, полученным от Организации Объединенных Наций, десять процентов жителей Земли обладают этим статусом. На территории Российской Федерации по разным данным их насчитывается от десяти до пятнадцати миллионов официально зарегистрированных человек.
Прививка при резус-конфликте
08 марта, 2011
27
спасибо
Спасибо
 Вакцина Бэйроу-Ди представляет собой иммуноглобулин человека антирезус Rho(D).
Вакцина Бэйроу-Ди представляет собой иммуноглобулин человека антирезус Rho(D).Эта вакцина назначается для предотвращения резус-конфликта у плода женщинам с отрицательным резус фактором, если в их крови не обнаружены антитела при беременности и появлении малыша с положительным резусом:
- при выкидыше или искусственном прерывании беременности,
- при угрозе выкидыша (можно даже на очень поздних сроках),
- при внематочной беременности,
- при осуществлении амниоцентеза или иных манипуляций, при которых возможно проникновение крови плода в материнское кровяное русло,
- при травмах живота.
Вакцину вливают внутримышечно в количестве одной дозы – 300 микрограммов или в количестве двух доз – 600 микрограмм один раз. Спустя семьдесят два часа после появления ребенка на свет, при аборте – сразу после операции.
Следует учитывать такие условия:
- у женщины должен быть отрицательный резус фактор, а также не должно быть сенсибилизации к положительному резус фактору
- плод должен быть резус положительным.
Когда вакцинация проводится до появления ребенка на свет, после рождения малыша, спустя трое суток необходимо ввести еще одну дозу вакцины. В том случае, когда у отца отрицательный резус, вакцинация не нужна.
До вакцинации лекарство следует подержать два часа при температуре +20 градусов Цельсия.
Запрещено вливать внутривенно!
Если в кровоток матери попадает больше тридцати миллилитров крови плода, нужно сделать лабораторный анализ и выявить количество антител. Только после этого определяется дозировка вакцины.
Вакцина эффективно предотвращает развитие резус-конфликта у плода.
Плазмаферез при резус-конфликте
08 марта, 2011
14
спасибо
Спасибо
 Плазмаферез при резус-конфликте назначается для уменьшения в крови матери количества антител к резус-положительной крови плода.
Плазмаферез при резус-конфликте назначается для уменьшения в крови матери количества антител к резус-положительной крови плода.Назначается плазмаферез при беременности в следующих случаях:
- антитела есть, и количество их постепенно увеличивается на протяжении беременности
- антитела есть во время планирования беременности (особенно при наличии резус-конфликтов при ранее существующих беременностях).
Абсолютных противопоказаний к плазмаферезу во время беременности нет, а к относительным относятся:
- острые респираторные вирусные заболевания (ОРЗ) (фебрилитет)
- возможность преждевременного родоразрешения или выкидыша.
Обычно процедуру осуществляют во второй половине срока вынашивания, количество сеансов составляет от двадцати до двадцати двух. За один сеанс очищается около четырех литров плазмы. После удаления зараженной антителами плазмы вливается донорская плазма, а также препараты протеина, которые дают возможность поддерживать состояние плода и мамы.
В том случае, когда плазмаферез не помогает в уменьшении количества антител в крови мамы, необходимо сразу после появления на свет осуществить процедуру новорожденному малышу. При этом устраняется наибольшее возможное количество плазмы и вливается донорская. В связи с тем, что замена всей плазмы сразу может спровоцировать нежелательные реакции в организме ребенка, процедура осуществляется прерывистым методом – по два сеанса в сутки.
Если у малыша наблюдаются желтуха, это указывает на необходимость срочного плазмафереза. В том случае, когда нет условий для его проведения, делают обменные переливания крови.
Следует знать, что плазмаферез может вызывать ряд побочных реакций и осложнений, особенно опасных при нарушении технологии осуществления процедуры.
Резус-конфликт при кормлении
08 марта, 2011
29
спасибо
Спасибо
 Еще до недавнего времени грудное вскармливание при резус-конфликте было категорически запрещено. Да и сегодня во многих роддомах мамам с отрицательным резус-фактором не разрешают кормить грудью своих новорожденных резус-положительных малышей. Связано это с тем, что в молоко мамы, также как и во все другие биологические жидкости, являющиеся производными крови, попадают антитела к крови ребенка. То есть, молоко является постоянным источником опасности для малыша, хотя в нем и не так много антител, как в крови.
Еще до недавнего времени грудное вскармливание при резус-конфликте было категорически запрещено. Да и сегодня во многих роддомах мамам с отрицательным резус-фактором не разрешают кормить грудью своих новорожденных резус-положительных малышей. Связано это с тем, что в молоко мамы, также как и во все другие биологические жидкости, являющиеся производными крови, попадают антитела к крови ребенка. То есть, молоко является постоянным источником опасности для малыша, хотя в нем и не так много антител, как в крови.Таким образом, если малыш родился с признаками гемолитической болезни, на протяжении четырнадцати дней с момента появления на свет кормить малыша грудью действительно нельзя. При пренебрежении данным запретом можно очень сильно ухудшить состояние малыша.
А если ребенок родился без симптомов этого тяжелого заболевания, его можно кормить грудью с появления на свет. Но только после иммунизации мамы специальным препаратом иммуноглобулина, подавляющим выработку антител.
Женщинам с отрицательным резусом, вынашивающим «положительных» деток, следует знать, какие факторы могут ухудшить течение беременности и усилить выработку антител к крови плода.
1. Аллергенная еда, а если мама является аллергиком, то любой иной аллерген, который на нее действует. Дело в том, что принципы выработки антител при резус-конфликте точно такие же как принципы запуска аллергенной реакции. Поэтому следует всячески избегать любых «провокаций» иммунной системы в период беременности. Это касается даже здоровых мам с положительным резус-фактором, придерживающихся здорового образа жизни.
2. Переливание крови. Даже если кровь донора подходит по группе и по резусу, в ней уже могут присутствовать антитела. Поэтому лучше остеречься переливаний крови или предупредить врача, если они когда-то были.
3. Аборт. Любая беременность повышает количество антител в крови женщины. Поэтому чем больше в прошлом было абортов, тем выше риск резус-конфликта.
Резус-конфликт и вторая беременность. Гемолитическая болезнь
08 марта, 2011
27
спасибо
Спасибо
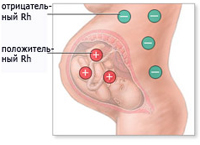 Гемолитическая болезнь малыша – это недуг, который появляется при несовместимости крови плода и мамы по ряду белков. Особенно часто это заболевание является следствием резус-конфликта. Такое случается, если у мамы кровь с отрицательным резусом, а у ребенка с положительным.
Гемолитическая болезнь малыша – это недуг, который появляется при несовместимости крови плода и мамы по ряду белков. Особенно часто это заболевание является следствием резус-конфликта. Такое случается, если у мамы кровь с отрицательным резусом, а у ребенка с положительным.В период второй беременности уровень антигенов в крови мамы по отношению к крови ребенка увеличивается, поэтому и риск развития резус-конфликта выше, чем при первой беременности. При этом антитела совершенно безопасны для самой мамы, но для ребенка они смертоносны. Провоцируя разрушение красных кровяных телец, антитела вызывают разрушение почек, печени, мозговых тканей, а также появлению гемолитической болезни.
Чаще всего болезнь эта получает толчок после появления малыша на свет, так как в момент родов сосуды плаценты разрываются, и в организм ребенка попадает огромное число антител.
Для предотвращения резус-конфликта и гемолитической болезни во время второй беременности женщине проводят ряд инъекций, которые следует делать, как только обнаруживаются антигены в крови. В некоторых случаях антигены могут наблюдаться в крови уже с девятой недели беременности, что обязательно должно учитываться при выборе терапии матери. Большей опасности подвергаются те мамы, у которых присутствуют инфекционные процессы, нарушающие плацентарный барьер, небольшие кровоизлияния и травмирование плаценты.
По некоторым сведениям, при отсутствии в прошлом абортов, выкидышей или переливаний крови с положительным резус-фактором, во время вторых родов у женщины риск развития сенсибилизации составляет около десяти процентов. Для предупреждения выработки антител после родов, абортов, выкидышей обязательно следует проводить иммунизацию.
Вероятность резус-конфликта
08 марта, 2011
14
спасибо
Спасибо
 Вероятность резус-конфликта составляет семьдесят процентов в том случае, если у будущей мамы резус отрицательный, а у будущего папы – положительный. При любых иных вариантов сочетаний резус факторов невозможно развитие резус-конфликта. Но даже подобная ситуация не исключает возможности стать счастливыми родителями. В первую очередь существуют методики предотвращения развития конфликта, кроме этого, конфликт во время первой беременности развивается в единичных случаях. Но даже и при второй беременности резус-конфликт может не наблюдаться.
Вероятность резус-конфликта составляет семьдесят процентов в том случае, если у будущей мамы резус отрицательный, а у будущего папы – положительный. При любых иных вариантов сочетаний резус факторов невозможно развитие резус-конфликта. Но даже подобная ситуация не исключает возможности стать счастливыми родителями. В первую очередь существуют методики предотвращения развития конфликта, кроме этого, конфликт во время первой беременности развивается в единичных случаях. Но даже и при второй беременности резус-конфликт может не наблюдаться.В случае отрицательного резуса у мамы одним из основных факторов будущих резус-конфликтов очень важным является то, каким образом разрешилась беременность. Так, если у женщины было самопроизвольное прерывание беременности, выработка антител в ее крови наблюдается в трех - четырех процентах. Если было проведено искусственное прерывание беременности, то сенсибилизация развивается в пяти - шести процентах случаев. Если наблюдалась внематочная беременность, то риск развития сенсибилизации составляет один процент. А вот после обычных родов риск выработки антител в крови максимален и составляет от десяти до пятнадцати процентов (что, впрочем, тоже не так уж много). Еще выше вероятность сенсибилизации у женщин, перенесших кесарево сечение или при отслойке детского места.
Итак, вероятность развития резус-конфликта напрямую зависит от того, какое количество красных кровяных телец ребенка вступили во взаимодействие с красными кровяными тельцами мамы. Подобные цифры никак не влияют на действия врачей в подобных случаях. При обнаружении отрицательного резуса у мамы и при положительном у папы, женщине всегда проводят профилактическую подготовку. Она дает возможность избежать гемолитической болезни ребенка.
Последствия резус-конфликта
08 марта, 2011
32
спасибо
Спасибо
 У каждого человека есть иммунная система, охраняющая его от различных недугов. Действие ее основано на том, что протеины иммунных клеток уничтожают протеины неизвестного происхождения, попадающие в организм. Таким же образом формируется и резус-конфликт. Белки крови ребенка являются для организма матери (если у них разный резус фактор) чужеродным элементом, включается иммунная защита, и начинают вырабатываться вещества, губительные для малыша. Подобная ситуация не опасна для мам, вынашивающих первенца, у которых до этого не было ни искусственных, ни естественных прерываний беременности. До выкидышей или родов кровь мамы не вступает во взаимодействие с кровью плода.
У каждого человека есть иммунная система, охраняющая его от различных недугов. Действие ее основано на том, что протеины иммунных клеток уничтожают протеины неизвестного происхождения, попадающие в организм. Таким же образом формируется и резус-конфликт. Белки крови ребенка являются для организма матери (если у них разный резус фактор) чужеродным элементом, включается иммунная защита, и начинают вырабатываться вещества, губительные для малыша. Подобная ситуация не опасна для мам, вынашивающих первенца, у которых до этого не было ни искусственных, ни естественных прерываний беременности. До выкидышей или родов кровь мамы не вступает во взаимодействие с кровью плода.Резус-конфликт опасен для будущего малыша развитием очень тяжелого состояния, называемого гемолитической болезнью. Появится ли у ребенка это заболевание - зависит в первую очередь от числа и вида антител, которые продуцируются в материнском теле. Существуют такие антитела, которые не в состоянии проникнуть через плацентарный барьер и совершенно безвредны для плода.
Иногда выработка этих антител активизируется у резус-отрицательной мамы, страдающей гестозом, диабетом или гиперфункцией маточной мускулатуры. В связи с этим одной из основных задач доктора является прослеживание за титрами антител в крови матери. Но не только увеличенное их количество опасно, уменьшенное тоже нехорошо, так как у врача появляются вопросы о том, куда они исчезли. Может быть, они попали в детскую кровь? При наличии антител в крови мамы, она обязательно проходит специальную медикаментозную терапию, заключающуюся в употреблении противоаллергических средств, а также витаминных препаратов.
Лечение резус-конфликта
08 марта, 2011
13
спасибо
Спасибо
 На сегодняшний день у врачей нет достаточно действенных методов лечения резус-конфликта. При этом заболевание это может приводить к весьма тяжелым последствиям, в том числе и летальному исходу. Поэтому все меры направлены на предотвращение возникновения резус-конфликта, а не на его лечение.
На сегодняшний день у врачей нет достаточно действенных методов лечения резус-конфликта. При этом заболевание это может приводить к весьма тяжелым последствиям, в том числе и летальному исходу. Поэтому все меры направлены на предотвращение возникновения резус-конфликта, а не на его лечение.Если назначено переливание крови, пациенту обязательно делают анализ не только на группу, но и на резус-фактор. Также делается перекрестный тест на совместимость биологического материала пациента и донора. Сегодня существуют способы, дающие возможность предупреждения резус-конфликта у малыша, еще не появившегося на свет. В первую очередь нужно определить группу крови мамы. Если кровь мамы резус положительна, ребенок в безопасности. Если же кровь резус отрицательна, следует проверить и кровь отца. При совпадении отрицательных резусов у мамы и отца можно не беспокоиться – резус-конфликт невозможен, так как у ребенка также будет отрицательный резус. А вот если при отрицательном резусе у мамы, присутствует положительный у папы – тогда во второй и далее беременностях возможно развитие резус-конфликта.
В том случае, когда все вышеописанные анализы сданы еще до появления первенца, можно один раз и до конца жизни решить проблему возможных резус-конфликтов. В этих целях во время родов маме вливают антитела, подавляющие действие иммунитета и не дающие развиваться сенсибилизации. Если грамотно провести подобную процедуру, во время второй и далее беременностей эмбриону ничего не будет угрожать.
Поэтому очень важно вовремя обращаться к врачу, планировать беременность заранее и знать свой резус фактор, а также резус фактор своего мужа.
35
спасибо
Спасибо
Оглавление
- Беременность и резус-конфликт
- Симптомы резус-конфликта при беременности
- Последствия резус-конфликта при беременности
- Резус-конфликт при первой беременности
- Резус-конфликт при второй беременности
- Резус-конфликт при третьей беременности
- Ведение беременности при резус-конфликте
- Лечение резус-конфликта при беременности
- Профилактика резус-конфликта при беременности
- Что такое резус-конфликт, какова его профилактика и лечение - видео
- Беременность после резус-конфликта
- Планирование беременности при резус-конфликте
- Резус-конфликт при беременности – отзывы
Беременность и резус-конфликт
Многие слышали о том, что иногда во время беременности возникает резус-конфликт, и что это может быть чревато весьма плачевными последствиями для ребенка. Так ли это на самом деле?Чтобы понять сущность резус-конфликта, необходимо немного углубиться в свойства основных носителей резус-фактора – эритроцитов (красных кровяных телец).
Было замечено, что при смешивании крови одного человека с кровью других людей эритроциты могут склеиваться (агглютинироваться) в небольшие комочки. Однако некоторые виды крови при смешивании не давали такой реакции. Выяснилось, что в эритроцитах присутствуют особые вещества – агглютиногены, а в плазме крови – агглютинины.
Кроме агглютиногенов, в эритроцитах были обнаружены дополнительные вещества, которые назвали резус-фактором. Кровь человека, у которого присутствует резус-фактор, называют резус-положительной, и, наоборот, о крови, в которой нет резус-фактора, говорят, что она резус-отрицательная.
Таких резус-отрицательных людей в мире немногим более 15%. При первом переливании им крови соответствующей группы, но без учета резус-фактора, никаких видимых изменений в организме не происходит. Между тем в крови активно вырабатываются специфические вещества (гемолизины), которые при повторном переливании крови вызывают массовое склеивание эритроцитов с развитием гемотрансфузионного шока.
Приблизительно такая же ситуация возникает у женщины с резус-отрицательной кровью, которая беременна резус-положительным плодом. По законам генетики плод наследует резус-фактор или отца, или матери. Если плод получил от отца резус-положительную кровь, и при этом женщина не имеет резус-фактора, возникает состояние под названием резус-конфликт. Фактически, отрицательная по резусу кровь матери борется с резус-положительной кровью плода, и вырабатывает иммунные вещества - антирезус-агглютинины.
Кстати, если бы плод унаследовал отрицательный резус от матери, то резус-конфликт не развился бы. Точно так же обстоит дело и в том случае, если ребенок резус-отрицательный, а мать – резус-положительная.
Существуют даже специальные таблицы, где учитываются все варианты наследования резус-фактора и группы крови родителей. Эти таблицы помогают врачам определить вероятность возникновения резус-конфликта и предсказать развитие данной патологии.
Если беременность у женщины первая, то антирезус-агглютининов вырабатывается незначительное количество, и существенного вреда плоду нет. Но с каждой последующей беременностью уровень иммунных веществ в крови матери нарастает. Они проникают в плаценту и далее, в кровяное русло плода, где вызывают склеивание эритроцитов. В результате возможно два варианта исхода – либо плод погибает в утробе матери, либо он рождается с гемолитической болезнью разной степени выраженности.
В настоящее время медики научились предотвращать резус-конфликт матери и ребенка, и в 90-97% случаев удается спасти жизнь ребенка.
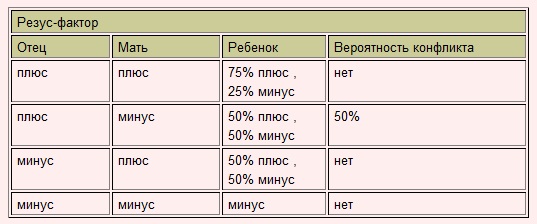
Симптомы резус-конфликта при беременности
 Несмотря на серьезные изменения, происходящие в организме беременной при резус-конфликте, самочувствие ее не нарушается (если нет какой-либо сопутствующей патологии). Поэтому по внешнему виду женщины заподозрить резус-конфликт невозможно.
Несмотря на серьезные изменения, происходящие в организме беременной при резус-конфликте, самочувствие ее не нарушается (если нет какой-либо сопутствующей патологии). Поэтому по внешнему виду женщины заподозрить резус-конфликт невозможно.При исследовании же крови, начиная с 12 недели беременности, обнаруживается постепенное, очень медленное увеличение уровня антирезус-агглютинина, оказывающего негативное влияние на плод.
Для обследования плода используют УЗИ, допплерометрию. Оба метода позволяют обнаружить изменения – увеличение печени и селезенки, нарушение сердечной деятельности и функции легких, накопление под кожей и во внутренних органах плода жидкости. Ребенок занимает вынужденную позу (поза Будды) с разведенными ножками. На УЗИ головка плода визуализируется с удвоенным контуром; плацента утолщается, в ней увеличивается количество кровеносных сосудов, они становятся большего диаметра. Нередко развивается многоводие.
Нужно сказать, что при первой беременности такие изменения, как правило, не возникают. Они более характерны для второй, а то и третьей беременности, когда в организме матери накопилось достаточное количество антител, и они могут беспрепятственно проникать через плаценту.
Но даже при благоприятно протекающей резус-конфликтной беременности имеется определенная склонность к преждевременным родам и послеродовым кровотечениям.
Последствия резус-конфликта при беременности
Для женщины резус-конфликт не представляет опасности ни во время беременности, ни в последующие годы ее жизни. Тем не менее, она должна помнить о том, что ее кровь резус-отрицательна, и при возникновении необходимости переливания крови или оперативного вмешательства женщина должна предупреждать об этом врачей. Это следует делать для того, чтобы не развился гемотрансфузионный шок, о котором упоминалось выше.У плода резус-конфликт может проявиться в виде тяжелой патологии – гемолитической болезни новорожденных, детского церебрального паралича, эпилептической болезни. Некоторые дети впоследствии развиваются хуже своих сверстников, как в физическом, так и в психическом отношении.
Однако возможен и легкий вариант гемолитической болезни, когда наблюдается лишь незначительная желтуха и небольшие изменения в печени и селезенке. Эти нарушения довольно легко и быстро корректируются, и в дальнейшем ребенок растет и развивается согласно возрасту.
Встречаются также случаи, когда у ребенка вообще не возникает никаких последствий после резус-конфликтной беременности. Это объясняется тем, что далеко не всегда материнские антитела к резусу проникают через плаценту в кровь плода. Особенно это касается первой беременности, но такой вариант возможен и при второй и даже третьей беременности.
Резус-конфликт при первой беременности
Резус-конфликт далеко не всегда проявляется при первой беременности. Лишь у одного из 20 детей с резус-положительной кровью, рожденных от резус-отрицательных матерей, развивается гемолитическая болезнь или другие осложнения. Также описаны случаи, когда у резус-отрицательной матери даже после многократных переливаний крови, несовместимой по резус-фактору, не возникала выработка антител. Следовательно, вероятность возникновения резус-конфликта существует, но он возникает не так часто, как принято считать.В большинстве случаев при первой беременности развернутого резус-конфликта не возникает. Начиная с 8 недели беременности в крови женщины происходит медленное накопление антител к положительному резус-фактору плода, но эти антитела не успевают оказать существенного влияния, и в результате ребенок рождается здоровым.
Однако, если первая беременность заканчивается абортом, или производится оперативное родоразрешение, или ручное отделение плаценты, или возникает кровотечение в родах, тогда в кровоток женщины устремляется большое количество резус-положительных эритроцитов плода. В этом случае достаточным будет даже непродолжительный контакт матери с 5-10 мл крови плода. Следовательно, в крови женщины образуется большое количество антител, которые сами по себе никуда не исчезают, а продолжают в ней циркулировать.
Нужно помнить, что даже если первая беременность имела благополучный исход, и родился здоровый ребенок, концентрация антител в крови матери остается на высоком уровне. При наступлении же новой беременности резус-положительным плодом количество антител только увеличивается.
Резус-конфликт при второй беременности
С каждой последующей беременностью концентрация антител антирезус в крови женщины возрастает (речь идет о повторной беременности резус-положительным плодом). При наследовании плодом отрицательного резуса (как у матери) резус-конфликт невозможен, и беременность будет развиваться классически.Итак, в организме женщины вновь начинают вырабатываться антирезус-антитела, и их количество значительно больше, чем при первой беременности. Теперь они способны проникать через плаценту в кровь плода и вызывать разрушение эритроцитов, т.е. возникает гемолитическая болезнь. Чем больше разрушено эритроцитов, тем сильнее страдает от гипоксии (недостатка кислорода) головной мозг и остальные органы плода. Печень и селезенка, стремясь компенсировать недостаток эритроцитов, увеличиваются в размерах.
При тяжелых формах гемолитической болезни, когда печень и селезенка не справляются, а головной мозг практически не получает кислорода, наиболее вероятным исходом может стать внутриутробная гибель плода. Но все же для второй беременности более характерно рождение ребенка со среднетяжелыми и легкими формами гемолитической болезни.
Резус-конфликт при третьей беременности
При наступлении третьей беременности резус-положительным плодом вероятность развития резус-конфликта очень высока. Кстати, в понятие беременности входят все случаи зачатия, при этом не имеет значение, чем они завершились – родами или же абортом, выкидышем и т.д.Обычно всем женщинам с высоким или растущим уровнем антител проводят специальное лечение, которое смягчает проявления гемолитической болезни у плода и предотвращает развитие более тяжелой патологии.
Но, учитывая, что к третьей беременности титр антител в крови женщины уже достиг апогея, вероятность развития осложнений у плода значительна. И даже своевременно проведенное лечение далеко не всегда может минимизировать риски. В тех случаях, когда врачи видят, что титр антител стремительно увеличивается, и возрастает опасность развития внутриутробной патологии, женщине рекомендуется досрочное родоразрешение.
Ведение беременности при резус-конфликте
 Во время первого посещения женской консультации (но не ранее 12 недели) у беременной всегда берут кровь для определения группы крови и резус-фактора. В случае выявления у нее резус-отрицательной крови проводится определение резус-фактора и у супруга. Если же супруг резус-положителен (т.е. существует большой риск развития резус-конфликта), женщину ставят на отдельный учет. Ей предписывается регулярно сдавать анализы крови для определения титра антирезус-антител, проходить плановые УЗИ, а при необходимости и другие методы исследования (кордо- и амниоцентез) в перинатальных центрах.
Во время первого посещения женской консультации (но не ранее 12 недели) у беременной всегда берут кровь для определения группы крови и резус-фактора. В случае выявления у нее резус-отрицательной крови проводится определение резус-фактора и у супруга. Если же супруг резус-положителен (т.е. существует большой риск развития резус-конфликта), женщину ставят на отдельный учет. Ей предписывается регулярно сдавать анализы крови для определения титра антирезус-антител, проходить плановые УЗИ, а при необходимости и другие методы исследования (кордо- и амниоцентез) в перинатальных центрах.Главная цель наблюдения в специализированных центрах – предотвратить повышение титра антител в крови матери и гибель плода. Если у плода выявляется тяжелая форма гемолитической болезни, проводят обменное переливание крови. Для этого под контролем УЗИ делают прокол передней брюшной стенки матери, и в сосуды пуповины вводят эритроцитарную массу, которая позволяет снизить нагрузку на печень и селезенку плода и снять внутриутробную гипоксию.
Лечение резус-конфликта при беременности
При наличии в крови женщины антирезус-антител, или при признаках того, что ребенок может родиться с гемолитической болезнью, показано неспецифическое профилактическое лечение.Все мероприятия направлены на укрепление гемоплацентарного барьера (для предотвращения попадания антител матери в кровь плода) и улучшение состояния плода. С этой целью беременным назначают инъекции аскорбиновой кислоты с 40% раствором глюкозы, витамины группы В, кислородотерапию, сеансы УФ-облучения. В диету рекомендуется включить недожаренную печень или печеночные экстракты. При угрозе самопроизвольного выкидыша к лечению добавляют диатермию околопочечной области и введение прогестерона.
Такое лечение позволяет существенно улучшить состояние плода и уменьшить проявления гемолитической болезни. Однако при неэффективности такого подхода или при стремительном нарастании титра антител женщине могут понадобиться досрочные роды. Они могут быть проведены естественным образом (при не очень высоком титре антител), либо же с помощью кесарева сечения, чтобы уменьшить время контакта материнской крови с организмом ребенка.
В настоящее время разработано и специфическое лечение антирезусным иммуноглобулином. Его назначают всем резус-отрицательным женщинам после родов, абортов, выкидышей, оперативного лечения внематочной беременности. Препарат вводят внутримышечно сразу же после родов или операции; максимально допустимые сроки для вакцинации – 48-72 часов после медицинских манипуляций. При введении иммуноглобулина в более отдаленные сроки эффекта от препарата не будет.
Антирезусный иммуноглобулин разрушает в организме женщины эритроциты плода, которые успели проникнуть в ее кровь за время операции или родов. При этом разрушение эритроцитов происходит очень быстро, и антитела в крови женщины не успевают выработаться, а, следовательно, риск резус-конфликта при следующей беременности сводится к минимуму.
Профилактика резус-конфликта при беременности
 Наилучшей профилактикой резус-конфликта для отрицательной по резусу женщины является выбор себе такого же, резус-отрицательного партнера. Но на практике это трудновыполнимо. Поэтому медики разработали профилактическую вакцинацию, которая рекомендуется всем резус-отрицательным беременным. С этой целью используется антирезусный иммуноглобулин, его вводят двукратно внутримышечно на 28 и 32 неделе беременности. При этом низкий уровень антител или их отсутствие не являются противопоказанием для профилактической вакцинации.
Наилучшей профилактикой резус-конфликта для отрицательной по резусу женщины является выбор себе такого же, резус-отрицательного партнера. Но на практике это трудновыполнимо. Поэтому медики разработали профилактическую вакцинацию, которая рекомендуется всем резус-отрицательным беременным. С этой целью используется антирезусный иммуноглобулин, его вводят двукратно внутримышечно на 28 и 32 неделе беременности. При этом низкий уровень антител или их отсутствие не являются противопоказанием для профилактической вакцинации.Следует иметь в виду, что подобная вакцинация действует только на данную беременность, и при наступлении повторной беременности ее начинают заново.
Для того чтобы не провоцировать организм и не повышать уровень антител, после любого переливания крови или акушерско-гинекологического вмешательства женщина должна требовать назначения ей антирезусного иммуноглобулина.
Что такое резус-конфликт, какова его профилактика и лечение - видео
Беременность после резус-конфликта
Возможна ли обычная, неосложненная резус-конфликтом беременность после неудачных в этом отношении прошлых беременностей? Да, возможна, но при определенных условиях. Прежде всего, в том случае, когда резус-отрицательная мама забеременеет таким же резус-отрицательным ребенком. В этом случае оба участника процесса будут резус-отрицательны, следовательно, конфликтовать будет некому и незачем.Во-вторых, "спокойная" беременность может развиваться при условии, что во время и после предыдущей беременности женщине был своевременно введен антирезусный иммуноглобулин. Другими словами, если на 28 и 32 неделе прошлой беременности, а также в течение 48-72 часов после родоразрешения была проведена вакцинация иммуноглобулином, вероятность того, что следующая беременность не будет отягощена резус-конфликтом, очень высока. В этом случае вероятность резус-конфликта будет равна всего лишь 10%.
Женщина, имеющая резус-отрицательную кровь, и как следствие, теоретическую опасность резус-конфликта, не должна отказываться от беременности, и уж тем более прерывать ее. При нынешних знаниях об этой патологии и уровне медицинского контроля резус-конфликт – не приговор!
Единственное, чего должна избегать женщина – абортов и переливаний крови без прикрытия антирезусным иммуноглобулином. Таким образом, она защитит своего будущего ребенка и себя от развития резус-конфликта.
Планирование беременности при резус-конфликте
Планирование беременности при резус-конфликте мало чем отличается от любой другой беременности. Однако резус-отрицательная женщина должна более ответственно подходить к срокам постановки на учет в женской консультации и своевременно проходить необходимые обследования, а также выполнять все врачебные рекомендации и назначения.Становиться на учет следует до 12 недели беременности, чтобы у врача оставалось время тщательно спланировать ведение такой пациентки. В этот же период определяется группа крови и резус-фактор женщины. При подтверждении отсутствия резус-фактора в крови у женщины обязательно проверяется кровь супруга.
Исследование женщины повторяют на 18-20 неделе, и если титры антител нарастают, назначается соответствующее лечение (антирезусный иммуноглобулин), а также осуществляется тщательный мониторинг состояния плода. В дальнейшем определение антител в сыворотке крови проводится раз в месяц, а за месяц до запланированных родов – осуществляется еженедельно.
Резус-конфликт при беременности – отзывы
 Лилия, Белгород:
Лилия, Белгород:"У меня кровь резус-отрицательная, а у мужа резус-положительная. Первая беременность у меня протекала легко, даже антитела не возрастали. Родился сын – нормальный, здоровый. Потом было три аборта, не знаю почему, но врачи ни о чем меня не предупреждали, не сказали, что аборты в моей ситуации очень нежелательно делать. В итоге от 5-й по счету беременности я родила еще одного сына, но с тяжелой гемолитической желтухой. Рос он очень слабеньким, отставал в развитии, было масса болезней – начиная от косоглазия и заканчивая нарушением обмена веществ и сердечной патологией. Сейчас он уже взрослый, работает, болезни не беспокоят, но если бы знала, что такие осложнения возможны – не делала бы аборты, а рожала сразу второго."
Станислава, Минск:
"Я тоже резус-отрицательная, у меня уже было двое родов и к счастью, все закончились рождением здоровеньких детишек. Ни в первом, ни во втором случае антитела у меня не увеличились, вернее их даже не обнаружили. Но дважды за всю беременность мне в профилактических целях кололи иммуноглобулин антирезусный. А потом, когда родила, тоже сделали укол этим иммуноглобулином. Я счастлива, что смогла выносить обе беременности без проблем для ребенка. Мамочки, я вам живой пример, резус-отрицательная кровь это не приговор! Не бойтесь, пробуйте и все будет хорошо!"
Анжела, Павлоград:
"У меня уже вторая беременность. В первый раз на 28 неделе врачи обнаружили у меня увеличенный титр антител, а потом ребенок замер. Сделали мне искусственное прерывание беременности. Долго приходила в себя, а потом решилась на еще одну попытку. Сейчас у меня 16 неделя беременности и я под строгим наблюдением врачей. Титры пока не растут, но уже повышены. Врач сказала, что если начнут расти, сразу же сделают мне инъекцию антирезусного иммуноглобулина, он помогает нейтрализовать их вредоносное действие на плод. Очень надеюсь, что все будет хорошо и я, наконец-то, смогу родить ребеночка! Молюсь за его здоровье каждый день и верю, что будет все хорошо."
Что такое резус-конфликт?
08 марта, 2011
14
спасибо
Спасибо
 Термин резус-фактор появился благодаря тому, что в его открытии одну из главных ролей играли макаки-резусы. Обнаружен был резус-фактор в 1940 году. Резус – фактор присутствует в красных кровяных тельцах человека. Если фактор есть, то говорят о резус-положительной реакции, а если его нет – резус-отрицательной.
Термин резус-фактор появился благодаря тому, что в его открытии одну из главных ролей играли макаки-резусы. Обнаружен был резус-фактор в 1940 году. Резус – фактор присутствует в красных кровяных тельцах человека. Если фактор есть, то говорят о резус-положительной реакции, а если его нет – резус-отрицательной.Немногим меньше девяноста процентов людей белой расы имеют положительный резус-фактор, а среди людей монголоидной расы их еще больше – девяносто девять процентов.
Резус-фактор – это постоянная величина, которая не может измениться. Этот параметр наследуется от родителей.
Нельзя переливать кровь человека резус-положительного человеку резус-отрицательному. Если это сделать, антиген вырабатывает антитела и мощный иммунный ответ, который нередко оканчивается анафилактическим шоком.
В том случае, когда будущий отец имеет положительный резус, а будущая мама отрицательный существует вероятность, что у малыша резус будет положительный. Во время роста плода антигены из крови мамы будут попадать в кровоток эмбриона, и провоцировать выработку антител. Наиболее это вероятно при нарушении формировании плаценты. Обычно в период первого вынашивания количество антител в крови мамы не велико и они не могут повлиять на развитие плода.
Чем больше беременностей переносит женщина, тем выше уровень антител в ее крови. Они очень малы, поэтому легко проходят через плацентарный барьер, разрушают не только кровь ребенка, но и органы, которые ее производят. Подобное явление называется резус-конфликтом и может спровоцировать тяжелые нарушения течения беременности, выкидыш, внутриутробную гибель плода. Для предотвращения резус-конфликта сегодня существуют самые эффективные методы.
Спайки после операций лекарствам не сдаются
06 марта, 2011
23
спасибо
Спасибо
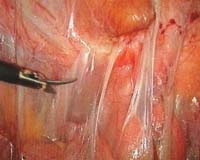 Примерно шестьдесят процентов оперативных вмешательств на брюшной полости заканчиваются образованием послеоперационных спаек. Бывают такие случаи, когда спаечный процесс протекает незаметно для самого больного, так что особого дискомфорта он не испытывает. Встречаются в медицинской практике и такие пациенты, у которых спаечный процесс становится большой проблемой, так как именно он приводит к такому серьезному заболеванию как бесплодие.
Примерно шестьдесят процентов оперативных вмешательств на брюшной полости заканчиваются образованием послеоперационных спаек. Бывают такие случаи, когда спаечный процесс протекает незаметно для самого больного, так что особого дискомфорта он не испытывает. Встречаются в медицинской практике и такие пациенты, у которых спаечный процесс становится большой проблемой, так как именно он приводит к такому серьезному заболеванию как бесплодие.Все спайки, которые могут возникнуть после тех или иных оперативных вмешательств, условно подразделяют на несколько групп. Это как спайки сальника, так и спайки брюшной полости, мужского таза, кишечника, желудка, а также диафрагмы.
Что же такое спайка?
Под спайкой подразумевают сращение в брюшной полости, которое является следствием выделения человеческим организмом специального вещества, которое носит название фибриногена. Данное вещество принимает неотъемлемое участие в любом поврежденном участке либо в месте хирургического разреза. Именно фибриноген способствует рубцеванию раны, при этом порой его целебное воздействие оказывается поражающим. В большинстве случае спаечный процесс наблюдается в прямой кишке и сальнике. В брюшной полости он возникает преимущественно после кесарева сечения. Если верить данным статистики, то происходит это в пятидесяти процентах случаев.
Можно ли самому заподозрить о начале развития спаечного процесса?
В случае если речь идет о гинекологии, тогда явным признаком развития спаек после операции принято считать постоянные болевые ощущения внизу живота либо в области поясницы. Помимо этого женщин могут беспокоить и болезненные менструации. Если говорить непосредственно о спаечной болезни, тогда на лицо, как правило, не только метеоризм, но и боли в области живота, запоры, нарушения нормального функционирования желудочно-кишечного тракта, частое мочеиспускание, а также болевые ощущения во время полового акта.
Могут ли фармацевтические средства справиться со спайками?
На сегодняшний день существуют специальные медикаменты типа лидазы, которые относятся к разряду фибринолитических препаратов, однако сразу же отметим, что помогают они далеко не всем. Современные специалисты с уверенностью говорят о том, что самым эффективным методом борьбы со спаечным процессом до сих пор остается хирургическое вмешательство, после которого в обязательном порядке проводят еще профилактический и противовоспалительный курс терапии. А вот с целью профилактики спаечного процесса использовать те или иные медикаменты не только можно, но и нужно. В таких случаях можно воспользоваться помощью как противовоспалительных препаратов, так и антибиотических медикаментов, а также специальных противоспаечных гелей и жидкостей. Помимо этого после любых операций очень важно, чтобы больной как можно быстрее начал двигаться. Если Вы будете только лежать, это неминуемо приведет к сращению тканей. И, конечно же, не стоит забывать о том, что после любых оперативных вмешательств необходимо четко следовать всем правилам здорового образа жизни.
Спайки после внематочной беременности
06 марта, 2011
16
спасибо
Спасибо
 Выявить внематочную беременность на самом раннем этапе ее развития практически невозможно. Все дело в том, что первые ее симптомы дают о себе знать только на четвертой – десятой неделе беременности, при этом даже на таком сроке они являются слабовыраженными. Одним из явных признаков такой беременности является кровотечение, однако оно возникает далеко не всегда, а только тогда, когда отмечается отторжение ткани. К числу других симптомов внематочной беременности можно отнести как задержку менструации, так и общее недомогание или слабость, головокружение, ощущение дурноты, токсикоз. Чаще всего представительницы слабого пола начинают подозревать что-то неладное только тогда, когда у них начинаются резкие болевые ощущения либо обморочные состояния. Вполне возможно в таких случаях и значительное ухудшение общего самочувствия. В случае если данного рода признаки все же возникли, тогда нужно как можно быстрее обратиться за помощью к специалистам.
Выявить внематочную беременность на самом раннем этапе ее развития практически невозможно. Все дело в том, что первые ее симптомы дают о себе знать только на четвертой – десятой неделе беременности, при этом даже на таком сроке они являются слабовыраженными. Одним из явных признаков такой беременности является кровотечение, однако оно возникает далеко не всегда, а только тогда, когда отмечается отторжение ткани. К числу других симптомов внематочной беременности можно отнести как задержку менструации, так и общее недомогание или слабость, головокружение, ощущение дурноты, токсикоз. Чаще всего представительницы слабого пола начинают подозревать что-то неладное только тогда, когда у них начинаются резкие болевые ощущения либо обморочные состояния. Вполне возможно в таких случаях и значительное ухудшение общего самочувствия. В случае если данного рода признаки все же возникли, тогда нужно как можно быстрее обратиться за помощью к специалистам.Ни для кого не секрет, что внематочная беременность во всех случаях требует прерывания. Избавиться от проблемы поможет лапароскопическое хирургическое вмешательство. Данное оперативное вмешательство принято считать одним из лучших, так как она помогает сохранить женщине детородную функцию. До тех пор пока появилась лапароскопия при внематочных беременностях прибегали к вырезанию маточной трубы, так что женщины больше не могли рожать. Как и любое другое хирургическое вмешательство, лапароскопия может спровоцировать возникновение спаек. Сразу же отметим, что вследствие лапароскопии риск их возникновения является минимальным. Объясняется данный факт тем, что во время такой операции специалисты тщательно отмывают всю брюшную полость от имеющейся в ней крови. В результате, не отмечается никаких благоприятных условий для формирования спаек. Бывают, конечно же, и исключения из правил и тогда спаечный процесс все же дает о себе знать. В таких случаях самое главное вовремя его обнаружить и начать поистине эффективный курс терапии.
Следует сказать несколько слов и о так называемой слабоактивной внематочной беременности, которая сопровождается незначительными болевыми ощущениями. Размеры плода в данном случае не превышают четырех сантиметров. Такая беременность отличается от всех других тем, что от нее в случае ее раннего выявления удается избавиться без оперативного вмешательства. В таких случаях используются специальные медикаменты, которым свойственно останавливать внематочную беременность. После такой процедуры женщина остается под регулярным наблюдением специалистов еще месяц. Уже через этот промежуток времени можно отметить исчезновение гормона беременности в крови.
Внематочная беременность – это одно из тех состояний, которое требует ранней диагностики. Чем раньше она будет выявлена, тем меньше вреда будет нанесено здоровью той или иной представительницы слабого пола. Ранняя диагностика данного состояния во многом зависит и от самой женщины, а точнее от ее внимательного отношения к любым изменениям со стороны ее организма.
Все о лапароскопии в борьбе со спайками
06 марта, 2011
16
спасибо
Спасибо
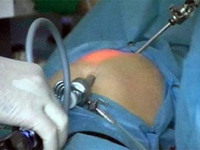 Термин «лапароскопия» произошел от двух слов, которые в переводе с греческого означают «чрево» и «смотрю». Под лапароскопией скрывается один их способов хирургических вмешательств на органах тазовой и брюшной полости. Осуществляется данного орда оперативное вмешательство при помощи специального прибора под названием лапароскоп. Лапароскоп представляет собой телескопическую трубку, в состав которой входит целая система линз. Во всех случаях данный прибор присоединен к видеокамере. К трубке присоединяют и оптический кабель, который является источником света. Брюшную полость во время такого оперативного вмешательства заполняют углекислым газом, который помогает создать так называемое оперативное пространство. Если смотреть правде в лицо, то во время такой процедуры живот больного всем своим внешним видом напоминает воздушный шар.
Термин «лапароскопия» произошел от двух слов, которые в переводе с греческого означают «чрево» и «смотрю». Под лапароскопией скрывается один их способов хирургических вмешательств на органах тазовой и брюшной полости. Осуществляется данного орда оперативное вмешательство при помощи специального прибора под названием лапароскоп. Лапароскоп представляет собой телескопическую трубку, в состав которой входит целая система линз. Во всех случаях данный прибор присоединен к видеокамере. К трубке присоединяют и оптический кабель, который является источником света. Брюшную полость во время такого оперативного вмешательства заполняют углекислым газом, который помогает создать так называемое оперативное пространство. Если смотреть правде в лицо, то во время такой процедуры живот больного всем своим внешним видом напоминает воздушный шар.Каким же образом проводится лапароскопия?
Данное оперативное вмешательство практически во всех случаях проводят под общим наркозом. Как только брюшная полость будет заполнена безвредным газом, пациенту делают небольшой разрез и вводят через него не только лапароскоп, но и все необходимые инструменты. Во время такой операции нередко ткани распыляют лазером либо специальным прибором для прижигания, который очень сильно напоминает проволочную петлю. При данном хирургическом вмешательстве может быть взят и кусочек ткани. Берут его при помощи щипцов. Сразу же после лапароскопии, а также в течение последующих двух дней больной может жаловаться на некий дискомфорт в области живота. Такие неприятные ощущения являются вполне объяснимыми. Возникают они из-за того, что за такой короткий промежуток времени газ не успевает полностью абсорбироваться организмом. Уже через один – два дня все пройдет само по себе.
Немаловажно обратить внимание читателей и на тот факт, что лапароскопию можно проводить не только в борьбе со спайками, но и при подозрении на апоплексию яичника, перекрут ножки опухоли яичника, трубную беременность, перфорацию матки, разрыв кисты яичника или пиосальпинкса, апоплексию яичника и так далее. Следует отметить и тот факт, что на сегодняшний день существует целый ряд противопоказаний к проведению лапароскопии. В самую первую очередь стоит отметить, что данное оперативное вмешательство категорически противопоказано пациентам, у которых имеются в наличии какие-либо патологии респираторной либо сердечно-сосудистой системы в стадии декомпенсации. От ее проведения стоит отказаться и в случае тяжелых геморрагических диатезов, острой или хронической почечной либо печеночной недостаточности, а также гемофилии. Нередко лапароскопия откладывают и тогда, когда у больного менее чем шесть недель назад имелось острое либо хроническое инфекционное или простудное заболевание. Ожирение также принято считать противопоказанием к проведению лапароскопии.
Непосредственно перед проведением такого хирургического вмешательства больным предлагают сдать целый ряд анализов. К их числу можно отнести как биохимический анализ крови, так и общий мазок, клинический анализ крови, электрокардиограмму, анализ на свертываемость крови, общий анализ мочи и некоторые другие.
Физиотерапия от спаек
06 марта, 2011
43
спасибо
Спасибо
 Спайки в области малого таза либо спаечная болезнь являются следствием постоянных воспалительных процессов в области придатков. Порой они возникают и в результате инфекционных патологий, которые по тем или иным причинам до конца излечить не удалось. В большинстве случаев представительницы слабого пола приходят на консультацию гинеколога, указывая на факт наличия болевых ощущений внизу живота либо пояснице, которые носят ноющий либо тянущий характер. Так как данного рода болевой синдром вызван именно анатомическими изменениями, использование тех или иных обезболивающих медикаментов в данном случае никакого облегчения не приносит.
Спайки в области малого таза либо спаечная болезнь являются следствием постоянных воспалительных процессов в области придатков. Порой они возникают и в результате инфекционных патологий, которые по тем или иным причинам до конца излечить не удалось. В большинстве случаев представительницы слабого пола приходят на консультацию гинеколога, указывая на факт наличия болевых ощущений внизу живота либо пояснице, которые носят ноющий либо тянущий характер. Так как данного рода болевой синдром вызван именно анатомическими изменениями, использование тех или иных обезболивающих медикаментов в данном случае никакого облегчения не приносит.Как ни прискорбно об этом говорить, но посредством ультразвукового исследования спайки в области малого таза выявить не удается, однако об их наличии можно заподозрить в момент самого обычного ручного гинекологического обследования. Диагноз спаечной болезни ставится только тогда, когда врач исключает все остальные возможные причины развития данного рода болевых ощущений.
В борьбе со спайками используют несколько методов терапии. Консервативный курс терапии является эффективным чаще всего тогда, когда речь идет о профилактике спаечного процесса. В данном случае консервативная терапия проводится наряду с противовоспалительными медикаментами. Порой теми или иными фармацевтическими средствами удается даже вылечить спаечную болезнь, однако это возможно только на начальной стадии развития данной патологии. К числу наиболее эффективных средств в борьбе с данным состоянием можно отнести инъекции алоэ. Их вводят пациенткам ежедневно в количестве двух миллилитров. Курс терапии составляет минимум десять инъекций. Наряду с алоэ рекомендуется использовать и фолиевую кислоту по одной капсуле трижды в день. Не обойтись в данном случае и без витамина Е. его следует принимать по две капсулы в сутки. Современная фармакология представляет и такие новые лекарственные средства для лечения спаек как убихинон композитум и коэнзим композитум. Так как в состав данных медикаментов входят специальные ферменты, с их помощью удается не только растянуть спайки, но еще и сделать их более эластичными. Данный терапевтический эффект помогает снизить до минимума силу проявления болевых ощущений.
Что касается непосредственно физиотерапии, то данный метод лечения спаек считается одним из самых действенных. С его помощью удается как размягчить спайки, так и сделать их более растяжимыми, а, следовательно, и тонкими. Такой терапевтический эффект дает возможность пациентам практически полностью забыть о болевых ощущениях. К числу самых распространенных физиотерапевтических методов, которые используются в современной медицине в борьбе со спайками, можно отнести как озокеритовые, так и парафиновые аппликации на область живота. Данная процедура предусматривает наложение воскового либо парафинового компресса на место поражения, который оказывает на спайки в самую первую очередь согревающее воздействие, при этом постепенно рассасывая их. Такая процедура длится от десяти до пятнадцати минут. Курс терапии составляет десять процедур. Повторный курс терапии разрешается провести уже через два – три месяца. Нередко в таких случаях используют и электрофорез с кальцием, магнием и цинком. Курс лечения электрофорезом составляет около двадцати сеансов.
Народная медицина в борьбе со спайками
06 марта, 2011
58
спасибо
Спасибо
 Говоря о народной медицине в борьбе со спайками, сразу же обратим внимание читателей на тот факт, что ее принято считать эффективной только в том случае, если на лицо слабовыраженный спаечный процесс. Помимо этого немаловажно подчеркнуть и то, что на одну лишь народную медицину в таких случаях полагаться не стоит. Рецепты из народа следует применять одновременно с другими метода терапии данного патологического состояния.
Говоря о народной медицине в борьбе со спайками, сразу же обратим внимание читателей на тот факт, что ее принято считать эффективной только в том случае, если на лицо слабовыраженный спаечный процесс. Помимо этого немаловажно подчеркнуть и то, что на одну лишь народную медицину в таких случаях полагаться не стоит. Рецепты из народа следует применять одновременно с другими метода терапии данного патологического состояния.А теперь сами рецепты. Первый рецепт таков: необходимо взять две столовых ложки семян льна, завернуть их в кусочек марли и опустить в кипящую воду. В воде держать их следует две – три минуты, после чего воду отключаем, но семена не вытаскиваем, а оставляем их в воде до тех пор, пока ее температура не достигнет температуры тела. После этого марлю необходимо будет слегка отжать, развернуть и вынуть из нее семена. Семена льна в дальнейшем распределяют на больном участке тела. Если на лицо спаечный процесс в области маточных труб, тогда семена следует положить на низ живота и оставить их там на всю ночь. Курс терапии составляет семь дней в течение каждого месяца.
В случае если на лицо спаечный процесс в области кишечника, тогда семена данного лекарственного растения можно принимать и внутрь. Из них следует изготовить специальный отвар. Рецепт его приготовления прост: берем одну чайную ложку сырья, заливаем его одним стаканом кипяченой оды и оставляем ан водяной бане в течение четверти часа. Полученный отвар необходимо пить в теплом виде вместе с семечками.
Люди из народа в борьбе со спайками используют и такое средство как алоэ с мёдом и маслом. Для приготовления такого рецепта понадобятся листья пятилетнего алоэ, которое не поливали в течение недели. Отрезаем листья и на три дня оставляем их в холодильнике, после этого мелко измельчаем их и поливаем топленым маслом и медом. Что касается пропорций, то в данном случае понадобится одна часть алоэ, шесть частей масла и шесть частей меда. Полученную смесь ненадолго оставляем в холодильнике, после чего принимаем ее по одной столовой ложке утром и вечером. Лучше всего каждый раз запивать его одним стаканом горячего молока. Курс терапии составляет два месяца.
Бытует мнение, что данное средство является намного эффективнее, если использовать его одновременно с отваром из семян подорожника. Готовится такой отвар следующим образом: необходимо взять одну столовую ложку семян подорожника, залить их двумя стаканами воды и оставить на водяной бане в течение пяти – десяти минут. После этого отвар процеживаем и принимаем по одной столовой ложке утром, в обед и вечером. Курс лечения также составляет два месяца.
Бадан – еще одно лекарственное растение, которое нашло свое широкое применение в борьбе со спайками. Его используют преимущественно для спринцеваний. Необходимо взять пятьдесят грамм корней данного растения, тщательно перемолоть их, залить трехсот пятьдесят миллилитрами шестидесятиградусной воды и оставить настаиваться в течение восьми часов. Полученное средство процеживаем и держим его в холодильнике. Ежедневно спринцеваться рекомендуется следующим составом: один литр кипяченой воды и две столовых ложки полученного настоя. На одно спринцевание уходит сто пятьдесят миллилитров настоя. Это же настой следует принимать и внутрь по две – три чайных ложки трижды в день за шестьдесят минут до приема пищи три дня через три дня во время всего курса спринцевания. Курс спринцевания составляет шесть – восемь недель.