Диагностика и методы исследования
Глоссарий
А
-
 Активность ферментов: амилаза и
Активность ферментов: амилаза и
-
 Анализ крови на антитела
Анализ крови на антитела
-
 Анализ крови на антитела
Анализ крови на антитела
-
 Анализ крови на гормоны щитовидк
Анализ крови на гормоны щитовидк
-
 Анализ крови на гормоны щитовидн
Анализ крови на гормоны щитовидн
-
 Ангиография
Ангиография
-
 Антибиотикограмма. Что это?
Антибиотикограмма. Что это?
Б
-
 Биопсия
Биопсия
-
 Биохимические пробы печени
Биохимические пробы печени
-
Биохимический анализ - расшифров
-
 Биохимический анализ крови - зна
Биохимический анализ крови - зна
-
 Биохимический анализ крови – нор
Биохимический анализ крови – нор
-
 Бронхография. Что это такое?
Бронхография. Что это такое?
Г
Д
-
 Дерматоскопия. Что это такое?
Дерматоскопия. Что это такое?
-
 Диагностика в гинекологии
Диагностика в гинекологии
-
 Диагностика гемофилии
Диагностика гемофилии
-
 Диагностика мочевого пузыря
Диагностика мочевого пузыря
-
 Диагностика туберкулеза...
Диагностика туберкулеза...
-
 Диаскинтест
Диаскинтест
-
 Допплерометрия
Допплерометрия
-
 Допплерометрия
Допплерометрия
-
 Допплерометрия
Допплерометрия
-
 Дуоденальное зондирование
Дуоденальное зондирование
К
-
Квантифероновый тест
-
 Компьютерная томография
Компьютерная томография
-
 Компьютерная томография
Компьютерная томография
-
 Компьютерная томография...
Компьютерная томография...
-
 Коронарография (коронарная...
Коронарография (коронарная...
-
 КТ головного мозга
КТ головного мозга
-
 КТ головного мозга
КТ головного мозга
-
 КТ или МРТ – что лучше?
КТ или МРТ – что лучше?
-
 КТ легких и бронхов
КТ легких и бронхов
-
 КТ легких и бронхов
КТ легких и бронхов
-
 КТ позвоночника
КТ позвоночника
-
 КТ позвоночника
КТ позвоночника
-
 КТ почек
КТ почек
-
 КТ почек
КТ почек
-
 КТ суставов
КТ суставов
-
 КТ суставов
КТ суставов
-
 КТГ при беременности
КТГ при беременности
-
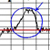 КТГ. Расшифровка
КТГ. Расшифровка
Л
М
-
 Мазок на цитологию
Мазок на цитологию
-
 Мазок – зачем он нужен?
Мазок – зачем он нужен?
-
 Маммография
Маммография
-
 Миелография
Миелография
-
 МРТ
МРТ
-
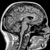 МРТ головного мозга
МРТ головного мозга
-
 МРТ легких и бронхов
МРТ легких и бронхов
-
 МРТ легких и бронхов
МРТ легких и бронхов
-
 МРТ печени
МРТ печени
-
 МРТ позвоночника
МРТ позвоночника
-
 МРТ позвоночника
МРТ позвоночника
-
 МРТ почек
МРТ почек
-
 МРТ стопы
МРТ стопы
-
 МРТ стопы
МРТ стопы
-
 МРТ суставов
МРТ суставов
-
 МРТ суставов
МРТ суставов
О
-
 О чем говорят Ваши глаза?
О чем говорят Ваши глаза?
-
 Обследование гепатобилиарной сис
Обследование гепатобилиарной сис
-
 Общий анализ крови
Общий анализ крови
-
 Общий анализ крови –...
Общий анализ крови –...
-
 Общий анализ крови –...
Общий анализ крови –...
-
 Общий анализ мочи
Общий анализ мочи
-
 Онкомаркеры – расшифровка...
Онкомаркеры – расшифровка...
-
 Онкомаркеры – что это...
Онкомаркеры – что это...
-
 Ортопантомография
Ортопантомография
-
 Осмотр глазного дна
Осмотр глазного дна
-
 Осмотр глазного дна
Осмотр глазного дна
П
-
 Пахиметрия. Что это такое?
Пахиметрия. Что это такое?
-
 Пикфлоуметрия
Пикфлоуметрия
-
 Подготовка и сдача крови
Подготовка и сдача крови
-
 Показатели жирового и углеводног
Показатели жирового и углеводног
-
 Посев молока на стерильность
Посев молока на стерильность
-
 Проба Реберга
Проба Реберга
-
 Пульсоксиметрия. Что это такое?
Пульсоксиметрия. Что это такое?
Р
-
 Расшифровка кардиограммы...
Расшифровка кардиограммы...
-
 Ректороманоскопия (ректоскопия)...
Ректороманоскопия (ректоскопия)...
-
 Рентген брюшной полости. Методы
Рентген брюшной полости. Методы
-
 Рентген брюшной полости. Органы
Рентген брюшной полости. Органы
-
 Рентген грудной клетки. Диагност
Рентген грудной клетки. Диагност
-
 Рентген грудной клетки. Показани
Рентген грудной клетки. Показани
-
 Рентген желудка. Гастрит, язва
Рентген желудка. Гастрит, язва
-
 Рентген желудка. Метод
Рентген желудка. Метод
-
 Рентген кишечника. Болезни
Рентген кишечника. Болезни
-
 Рентген кишечника. Методика
Рентген кишечника. Методика
-
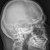 Рентген костей. Методика
Рентген костей. Методика
-
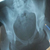 Рентген костей. Патологии
Рентген костей. Патологии
-
 Рентген легких. Методика
Рентген легких. Методика
-
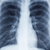 Рентген легких. Описание
Рентген легких. Описание
-
 Рентген легких. Острые состояния
Рентген легких. Острые состояния
-
 Рентген пищевода. Болезни
Рентген пищевода. Болезни
-
 Рентген позвоночника. Заболевани
Рентген позвоночника. Заболевани
-
 Рентген позвоночника. Методика
Рентген позвоночника. Методика
-
 Рентген почек. Методика
Рентген почек. Методика
-
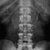 Рентген почек. Патологии
Рентген почек. Патологии
-
 Рентген стопы
Рентген стопы
-
 Рентген стопы
Рентген стопы
-
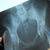 Рентген суставов. Заболевания
Рентген суставов. Заболевания
-
 Рентген суставов. Методика
Рентген суставов. Методика
-
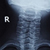 Рентген шеи. Заболевания
Рентген шеи. Заболевания
-
 Рентген шеи. Методика
Рентген шеи. Методика
-
 Рентгенологическая диагностика...
Рентгенологическая диагностика...
-
 Риноскопия. Что это такое?
Риноскопия. Что это такое?
С
Т
У
-
 УЗИ брюшной полости
УЗИ брюшной полости
-
 УЗИ брюшной полости. Расшифровка
УЗИ брюшной полости. Расшифровка
-
 УЗИ брюшной полости. Что это?
УЗИ брюшной полости. Что это?
-
 УЗИ желудка и пищевода
УЗИ желудка и пищевода
-
 УЗИ желудка и пищевода
УЗИ желудка и пищевода
-
 УЗИ лимфоузлов
УЗИ лимфоузлов
-
 УЗИ мочевого пузыря –...
УЗИ мочевого пузыря –...
-
 УЗИ органов малого таза
УЗИ органов малого таза
-
 УЗИ печени – что оно...
УЗИ печени – что оно...
-
 УЗИ поджелудочной железы
УЗИ поджелудочной железы
-
 УЗИ поджелудочной железы
УЗИ поджелудочной железы
-
 УЗИ почек. Методика проведения
УЗИ почек. Методика проведения
-
 УЗИ почек. Применение
УЗИ почек. Применение
-
 УЗИ почек. Расшифровка
УЗИ почек. Расшифровка
-
 УЗИ сердца (Эхо-КГ) –...
УЗИ сердца (Эхо-КГ) –...
-
 УЗИ стопы
УЗИ стопы
-
 УЗИ суставов
УЗИ суставов
-
 УЗИ суставов
УЗИ суставов
-
 УЗИ щитовидной железы
УЗИ щитовидной железы
-
 Урофлоуметрия. Что это такое?
Урофлоуметрия. Что это такое?
Ф
Х
Ц
Ч
-
 Что значит посев грудного...
Что значит посев грудного...
-
 Что показывает ирригоскопия?
Что показывает ирригоскопия?
-
 Что такое мазок из влагалища?
Что такое мазок из влагалища?
-
Что такое мазок из горла...
-
 Что такое мазок из половых...
Что такое мазок из половых...
Э
Я
 Общий анализ крови является самым распространённым анализом, с которым приходилось встречаться не раз каждому из нас. Но, к сожалению, не все способны правильно его расшифровать. Давайте вместе попробуем разобраться в этом. Начнём с того, как правильно проводится анализ крови. Забор крови для анализа производится в специально оборудованном кабинете в стерильных условиях. Процедура осуществляется двумя методами: из пальца и из вены.
Общий анализ крови является самым распространённым анализом, с которым приходилось встречаться не раз каждому из нас. Но, к сожалению, не все способны правильно его расшифровать. Давайте вместе попробуем разобраться в этом. Начнём с того, как правильно проводится анализ крови. Забор крови для анализа производится в специально оборудованном кабинете в стерильных условиях. Процедура осуществляется двумя методами: из пальца и из вены.
- Определение и суть метода
- Как правильно сделать электрокардиограмму с последующей расшифровкой?
- Как правильно сделать электрокардиограмму с последующей расшифровкой - видео
- Принцип расшифровки ЭКГ
- План расшифровки ЭКГ – общая схема чтения результатов
- Пример расшифровки электрокардиограммы
- Проверка регулярности сокращений сердца
- Вычисление частоты сердечных сокращений (ЧСС)
- Выявление источника ритма
- Расшифровка ЭКГ – ритмы
- Выявление патологии проводимости электрического импульса по структурам сердца
- Электрическая ось сердца
- Предсердный зубец Р
- Интервал P – Q
- Желудочковый QRST–комплекс
- Зубец Т
- Интервал Q – T
- Расшифровка ЭКГ – показатели нормы
- Расшифровка ЭКГ у детей и беременных женщин
- Расшифровка электрокардиограммы при инфаркте
- Расшифровка наиболее распространенных ЭКГ
- Цена электрокардиограммы с расшифровкой
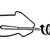
Определение и суть метода
Электрокардиограмма представляет собой запись работы сердца, которая представлена в виде кривой линии на бумаге. Сама линия кардиограммы не является хаотической, на ней имеются определенные интервалы, зубцы и сегменты, которые соответствуют определенным этапам работы сердца.Чтобы понимать суть электрокардиограммы, необходимо знать, что же конкретно записывает аппарат под названием электрокардиограф. На ЭКГ записывается электрическая активность сердца, которая меняется циклически, в соответствии с наступлением диастолы и систолы. Электрическая активность сердца человека может показаться вымыслом, но это уникальное биологическое явление существует в действительности. В реальности в сердце имеются так называемые клетки проводящей системы, которые генерируют электрические импульсы, передающиеся на мускулатуру органа. Именно эти электрические импульсы заставляют миокард сокращаться и расслабляться с определенной ритмичностью и частотой.
Электрический импульс распространяется по клеткам проводящей системы сердца строго последовательно, вызывая сокращение и расслабление соответствующих отделов – желудочков и предсердий. Электрокардиограмма отражает именно суммарную электрическую разность потенциалов в сердце.
Как правильно сделать электрокардиограмму с последующей
расшифровкой?
Электрокардиограмму можно снять в любой поликлинике или многопрофильной больнице. Можно обратиться в частный медицинский центр, где есть специалист кардиолог или терапевт. После записи кардиограммы ленты с кривыми рассматривает врач. Именно он анализирует запись, расшифровывает ее и пишет итоговое заключение, в котором отражает все видимые патологии и функциональные отклонения от нормы.
- Определение, краткая характеристика и свойства
- Что показывают онкомаркеры?
- Онкомаркеры - что это такое? Для чего производят анализы крови на онкомаркеры, какие виды рака определяют с их помощью - видео
- Кому и когда необходимо определение онкомаркеров?
- Как сдавать онкомаркеры?
- Насколько можно доверять онкомаркерам?
- Онкомаркеры, мнение врача-онколога: помогают ли они выявить опухоль, какие формы рака можно определить, кому рекомендуется сдать анализ - видео
- Сколько онкомаркеров существует?
- Онкомаркеры: плановый анализ крови у сотрудников предприятия - видео
- Характеристика различных онкомаркеров и расшифровка результатов анализов
- Альфа-фетопротеин (АФП)
- Хорионический гонадотропин (ХГЧ)
- Бета-2 микроглобулин
- Антиген плоскоклеточной карциномы (SCC)
- Нейронспецифическая енолаза (NSE, НСЕ)
- Онкомаркер Cyfra СА 21-1 (фрагмент цитокератина 19)
- Онкомаркер HE4
- Белок S-100
- Онкомаркер СА 72-4
- СА 242
- СА 15-3
- СА 50
- СА 19-9
- СА 125
- Простат-специфический антиген общий и свободный (ПСА)
- Простатическая кислая фосфатаза (РАР)
- Раково-эмбриональный антиген (РЭА, СЭА)
- Тканевой полипептидный антиген (ТПА)
- Тумор-М2-пируваткиназа (ПК-М2)
- Хромогранин А
- Комбинации онкомаркеров для диагностики рака различных органов
- Если повышен онкомаркер
- Цена анализа
Характеристика различных онкомаркеров и расшифровка результатов анализов
Рассмотрим диагностическую значимость, специфичность к новообразованиям различных органов и показания к определению онкомаркеров, использующихся в клинической практике.
Альфа-фетопротеин (АФП)
 Данный онкомаркер является количественным, то есть в норме он в небольшой концентрации присутствует в крови ребенка и взрослого человека любого пола, но его уровень резко повышается при новообразованиях, а также у женщин во время вынашивания беременности. Поэтому определение уровня АФП используется в рамках лабораторной диагностики для выявления онкологических заболеваний у представителей обоих полов, а также у беременных женщин для определения отклонений в развитии плода.
Данный онкомаркер является количественным, то есть в норме он в небольшой концентрации присутствует в крови ребенка и взрослого человека любого пола, но его уровень резко повышается при новообразованиях, а также у женщин во время вынашивания беременности. Поэтому определение уровня АФП используется в рамках лабораторной диагностики для выявления онкологических заболеваний у представителей обоих полов, а также у беременных женщин для определения отклонений в развитии плода.Уровень АФП в крови повышается при злокачественных опухолях яичек у мужчин, яичников у женщин и печени у представителей обоих полов. Также концентрация АФП повышена при метастазах в печень. Соответственно, показаниями к определению АФП являются следующие состояния:
- Подозрение на первичный рак печени или метастазы в печень (для различения метастазов от первичного рака печени рекомендуется одновременно с АФП определять уровень РЭА в крови);
- Подозрение на злокачественные новообразования в яичках мужчин или яичниках женщин (рекомендуется для повышения точности диагностики в комплексе с АФП определять уровень ХГЧ);
- Контроль эффективности проводимой терапии гепатоцеллюлярной карциномы печени и опухолей яичек или яичников (проводят одновременное определение уровней АФП и ХГЧ);
- Отслеживание состояния людей, страдающих циррозом печени, с целью раннего выявления рака печени;
- Контроль состояния людей, у которых имеется высокий риск развития опухолей половых органов (при наличии крипторхизма, доброкачественных опухолей или кист яичников и т.д.) с целью их раннего выявления.
Нормальными (не повышенными) считаются следующие значения АФП для детей и взрослых:
1. Дети мужского пола:
- 1 – 30 дни жизни – менее 16400 нг/мл;
- 1 месяц – 1 год – менее 28 нг/мл;
- 2 – 3 года – менее 7,9 нг/мл;
- 4 – 6 лет – менее 5,6 нг/мл;
- 7 – 12 лет – менее 3,7 нг/мл;
- 13 – 18 лет – менее 3,9 нг/мл.
- 1 – 30 дни жизни – менее 19000 нг/мл;
- 1 месяц – 1 год – менее 77 нг/мл;
- 2 – 3 года – менее 11 нг/мл;
- 4 – 6 лет – менее 4,2 нг/мл;
- 7 – 12 лет – менее 5,6 нг/мл;
- 13 – 18 лет – менее 4,2 нг/мл.
Вышеуказанные значения уровня АФП в сыворотке крови характерны для человека в отсутствии онкологических заболеваний. Если уровень АФП повышается больше возрастной нормы, это может свидетельствовать о наличии следующих онкологических заболеваний:
- Гепатоцеллюлярная карцинома;
- Метастазы в печень;
- Герминогенные опухоли яичников или яичек;
- Опухоли толстого кишечника;
- Опухоли поджелудочной железы;
- Опухоли легких.
Кроме того, уровень АФП выше возрастной нормы также может обнаруживаться при следующих неонкологических заболеваниях:
- Гепатиты;
- Цирроз печени;
- Закупорка желчевыводящих путей;
- Алкогольное поражение печени;
- Синдром телеангиэктазии;
- Наследственная тирозинемия.
Хорионический гонадотропин (ХГЧ)
 Как и АФП, ХГЧ представляет собой количественный онкомаркер, уровень которого существенно повышается при злокачественных новообразованиях по сравнению с концентрацией, наблюдаемой в отсутствие онкологического заболевания. Однако повышенный уровень хорионического гонадотропина также может быть и нормой – это характерно для беременности. Но во все остальные периоды жизни как у мужчин, так и у женщин концентрация данного вещества остается низкой, а ее увеличение свидетельствует о наличии очага опухолевого роста.
Как и АФП, ХГЧ представляет собой количественный онкомаркер, уровень которого существенно повышается при злокачественных новообразованиях по сравнению с концентрацией, наблюдаемой в отсутствие онкологического заболевания. Однако повышенный уровень хорионического гонадотропина также может быть и нормой – это характерно для беременности. Но во все остальные периоды жизни как у мужчин, так и у женщин концентрация данного вещества остается низкой, а ее увеличение свидетельствует о наличии очага опухолевого роста.Уровень ХГЧ повышается при карциномах яичника и яичек, хорионаденоме, пузырном заносе и герминомах. Поэтому в практической медицине определение концентрации ХГЧ в крови производится при следующих состояниях:
- Подозрение на пузырный занос у беременной женщины;
- Новообразования в малом тазу, выявленные в ходе УЗИ (уровень ХГЧ определяют для отличения доброкачественной опухоли от злокачественной);
- Наличие длительно непрекращающегося после аборта или родов кровотечения (уровень ХГЧ определяют для выявления или исключения хорионкарциномы);
- Новообразования в яичках мужчин (уровень ХГЧ определяют для выявления или исключения герминогенных опухолей).
Нормальными (не повышенными) считаются следующие значения ХГЧ для мужчин и женщин:
1. Мужчины: менее 2 МЕ/мл в любом возрасте.
2. Женщины:
- Небеременные женщины репродуктивного возраста (до наступления менопаузы) – менее 1 МЕ/мл;
- Небеременные женщины в постменопаузе – до 7,0 МЕ/мл.
Повышение уровня ХГЧ выше возрастной и половой нормы является признаком наличия следующих опухолей:
- Пузырный занос или рецидив пузырного заноса;
- Хорионкарцинома или ее рецидив;
- Семинома;
- Тератома яичника;
- Опухоли органов пищеварительного тракта;
- Опухоли легких;
- Опухоли почек;
- Опухоли матки.
Кроме того, уровень ХГЧ может быть повышенным при следующих состояниях и неонкологических заболеваниях:
- Беременность;
- Менее недели назад была прервана беременность (выкидыш, аборт и т.д.);
- Прием препаратов ХГЧ.
- Как еще называют коронарографию?
- Что такое коронарография?
- Виды
- Показания к коронарографии
- Подозрение на ишемическую болезнь сердца при отсутствии её клинических симптомов
- Нетипичные боли за грудиной
- Нестабильная стенокардия и подозрение на острый инфаркт миокарда
- Рецидив стенокардии, возникший после аорто-коронарного шунтирования или стентирования
- Подозрение на острый инфаркт миокарда
- Состояния, при которых коронарография рекомендована
- Противопоказания
- Подготовка к коронарографии
- Проведение коронарографии – как делают исследование
- После коронарографии – результаты
- Возможные осложнения
- Где сделать?
- Отзывы
- Коронарография (коронарная ангиография): показания, методика проведения и безопасность манипуляции, результаты, отзывы врачей - видео
- Стоимость (цена) процедуры
- Коронарография в диагностике атеросклероза и ишемической болезни сердца – видео
- Коронарография – фото
Именно коронарография позволяет определить оптимальный вид лечения ИБС – шунтирование, стентирование или медикаментозная терапия. В ходе коронарографии дополнительно может быть выполнено УЗИ внутренней стенки сосудов, термография, а также определен градиент давления и резерв кровотока.
При правильном выполнении коронарография является безопасной процедурой, дающей осложнения менее, чем в 1% случаев.
Как еще называют коронарографию?
Термин "коронарография" состоит из двух слов – коронар и графия. Где "коронар" является названием сосудов, приносящих кровь непосредственно к сердечной мышце – миокарду. А "графия" – это общее название всех рентгеновских исследований. Таким образом, общий смысл термина "коронарография" – это рентгеновское обследование сосудов сердца. Поэтому такие названия манипуляции, как "коронарография сосудов" или "коронарография сосудов сердца" являются, по сути, рефреном, повторением или переводом смысла термина.Для обозначения данной диагностической манипуляции часто используют термины ангиокоронарография, короноангиография или коронарная ангиография.
Что такое коронарография?
Коронарография представляет собой видеозапись рентгеновского изображения кровеносных сосудов сердца по мере их заполнения контрастным веществом, которое позволяет хорошо рассмотреть просвет и внутреннюю стенку артерий.Контраст необходим для того, чтобы сосуды на рентгеновской записи были четкими, хорошо видимыми и доступными для изучения. Контрастное вещество заполняет просвет полого сосуда и, тем самым, делает его хорошо видимым на рентгеновской пленке. Именно из-за свойства придавать контрастность снимкам, вещество получило название рентгеноконтрастного. В настоящее время в качестве рентгеноконтрастного вещества для коронарографии используется раствор урографина.
Методика исследования проста: сначала в коронарные сосуды вводят контрастное вещество, после чего записывают их изображение на рентгеновскую кинопленку. В настоящее время кинопленку часто заменяют компьютерными дисками, записывая изображение сосудов сердца на них. Качество изображения на цифровом носителе и кинопленке одинаковое, поэтому можно применять любой метод в зависимости от личных предпочтений врача и технического оснащения медицинского учреждения.
После завершения записи ее тщательно изучают. По тому, как контрастное вещество заполняет сосуды, можно понять, насколько они сужены, какие имеются дефекты (например, надрыв стенки или тромб), насколько развит сердечный мостик и т.д. Все эти параметры суммируются и позволяют уточнить степень ИБС, а также определить оптимальный вариант лечения (хирургическое или консервативное).
Виды коронарографии
В зависимости от объема сосудов, подвергающихся исследованию, коронарография подразделяется на два вида:1. Общая коронарография;
2. Селективная коронарография.
Кроме того, благодаря развитию техники в настоящее время появилась возможность выполнять коронарографию не с помощью традиционного рентген-аппарата и введения контраста в сосуды, а с использованием компьютерного томографа. Данная манипуляция называется мультиспиральная компьютерная томография коронарных сосудов, или коротко МСКТ-коронарография или КТ-коронарография.
Рассмотрим краткую характеристику и отличительные особенности всех разновидностей коронарографии.
Общая коронарография
Общая коронарография представляет собой классическое рентгеновское исследование состояния всех сосудов сердца. Проводится при помощи введения контрастного вещества в коронарные сосуды с последующей записью их изображения на рентгеновскую кинопленку, CD или жесткий диск компьютера.Селективная коронарография
Селективная коронарография представляет собой модификацию общей коронарографии, при которой производится прицельное изучение состояния только одного или нескольких сосудов сердца. Для производства селективной коронарографии катетер устанавливают так, чтобы контраст смог очень быстро заполнить изучаемый сосуд. Затем подают контрастное вещество и сразу же делают рентгеновские снимки со скоростью 2 – 6 штук в секунду. Оптимально делать снимки на широкоформатную или кинопленку, поскольку именно на них получаются картинки отличного качества, позволяющие наиболее полно и корректно интерпретировать результат. Селективная коронарография проводится быстро и при этом используется небольшое количество контрастного вещества, что позволяет применять метод несколько раз в течение короткого промежутка времени в разных проекциях.Недостатками селективной коронарографии считают необходимость менять зонды в течение исследования и более высокий риск фибрилляции предсердий. Кроме того, для выполнения диагностического исследования необходимо специальное рентгеновское оборудование для киносъемки или быстрой покадровой серийной съемки, а также зонды, которых хватает только на 6 – 8 манипуляций.
МСКТ – коронарография (КТ-коронарография, компьютерная коронарография)
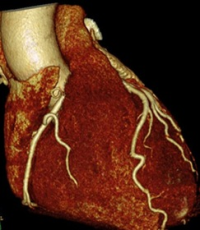 Данная диагностическая манипуляция полностью называется мультиспиральной компьютерной томографией коронарных сосудов. В ходе МСКТ-коронарографии также производится обследование состояния сосудов и клапанов сердца. Однако для получения изображения используется не рентген-аппарат, а высокоскоростной мультиспиральный минимум 32-срезовый компьютерный томограф.
Данная диагностическая манипуляция полностью называется мультиспиральной компьютерной томографией коронарных сосудов. В ходе МСКТ-коронарографии также производится обследование состояния сосудов и клапанов сердца. Однако для получения изображения используется не рентген-аппарат, а высокоскоростной мультиспиральный минимум 32-срезовый компьютерный томограф.Для исследования сначала заполняют сосуды сердца контрастным веществом (соединения йода), после чего человека помещают под томограф для получения трехмерного изображения сердца. Данная процедура очень простая и быстрая, не требующая госпитализации и существенно облегчающая диагностику состояния сосудов при ИБС. Поэтому МСКТ-коронарография успешно конкурирует с традиционной коронарографией и является ее прекрасной альтернативой.
МСКТ-коронарография обладает следующими преимуществами перед традиционной коронарографией:
- Минимальная инвазивность;
- Возможность произвести обследование в условиях поликлиники без госпитализации человека в стационар;
- Более низкий риск развития осложнений;
- Возможность выявить стенозы сосудов сердца;
- Возможность выяснить тип атеросклеротических бляшек (мягкие или кальцинированные);
- Возможность оценить состояния шунтов и стентов, наложенных в ходе операций на сердце;
- Возможность изучить сердце с любой позиции благодаря 3D-изображению.
Показания к коронарографии
Поскольку коронарография является высокоинформативной, но одновременно достаточно инвазивной диагностической манипуляцией, то показания к ее проведению весьма вариабельны. Так, коронарография для оценки состояния кровеносных сосудов и кровоснабжения сердечной мышцы может производиться и при остром инфаркте миокарда, и при хронической ИБС и стенокардии или у здоровых людей, чья профессия связана с постоянным нервным напряжением. Общим свойством всей совокупности показаний к коронарографии является то, что манипуляция применяется для уточнения состояния сосудов сердца и, соответственно, разрешения различных сложностей диагностики и оценки эффективности терапии. Рассмотрим показания к проведению коронарографии при наличии различных заболеваний и состояний отдельно, чтобы каждый человек смог сориентироваться, необходима ли в его конкретном случае данная диагностическая манипуляция. Если рассматривать результаты посева грудного молока на стерильность с точки зрения холодного разума, то есть с позиций доказательной медицины, на которых основаны все научные открытия и выводы последних лет, то они являются абсолютно неточными, и более того, совершенно не нужными. Низкая чувствительность и точность посева молока на стерильность обусловлена несколькими факторами.
Если рассматривать результаты посева грудного молока на стерильность с точки зрения холодного разума, то есть с позиций доказательной медицины, на которых основаны все научные открытия и выводы последних лет, то они являются абсолютно неточными, и более того, совершенно не нужными. Низкая чувствительность и точность посева молока на стерильность обусловлена несколькими факторами.Во-первых, на поверхности кожного покрова имеется широкий спектр различных микроорганизмов, составляющих нормальную микрофлору. На кожном покрове человека в норме живут различные виды стафилококков (эпидермальный, золотистый и др.), стрептококков (гемолитический, зеленящий и т.д.), грибков и других видов бактерий. Данные микробы через выводные протоки молочных желез, открывающиеся на поверхности кожи, проникают в молоко. Однако оказавшись в молоке, стрептококки или стафилококки не наносят вреда женщине и не снижают качество и безопасность молока для младенца. По сути, данные микробы составляют нормальную микрофлору грудного молока, постоянно проживая в данной биологической жидкости. Таким образом, грудное молоко не является абсолютно стерильным продуктом.
 Мазок из половых органов у мужчины также называют мазком из уретры или мазком на флору. Мазок из половых органов представляет собой один из методов лабораторной диагностики, который позволяет установить наличие воспаления мочеиспускательного канала, определить состав его микрофлоры и идентифицировать микроорганизм, являющийся возбудителем инфекции.
Мазок из половых органов у мужчины также называют мазком из уретры или мазком на флору. Мазок из половых органов представляет собой один из методов лабораторной диагностики, который позволяет установить наличие воспаления мочеиспускательного канала, определить состав его микрофлоры и идентифицировать микроорганизм, являющийся возбудителем инфекции.В принципе, такой мазок из половых органов у мужчин аналогичен мазку из влагалища у женщин. Многие мужчины, да и женщины могут усомниться в том, что мазок из влагалища у женщин и из уретры у мужчин аналогичны, но это соответствует действительности. Дело в том, что внутренние половые органы женщины начинаются во влагалище, мазок из которого и берется с целью выявления воспалительных процессов и состава микрофлоры.
 Мазок из влагалища представляет собой забор отделяемого стенок влагалища, выхода из уретры и шейки матки, которое затем наносится тонким слоем на предметное стекло, высушивается на воздухе, окрашивается и изучается под микроскопом. Мазок из влагалища представляет собой наиболее часто употребляемый и простой способ экспресс-диагностики состояния половых органов у женщины. Мазок из влагалища позволяет определить типы микроорганизмов, имеющихся в половых путях и мочеиспускательном канале женщины. В настоящее время мазок из влагалища имеет большое количество синонимов, таких как:
Мазок из влагалища представляет собой забор отделяемого стенок влагалища, выхода из уретры и шейки матки, которое затем наносится тонким слоем на предметное стекло, высушивается на воздухе, окрашивается и изучается под микроскопом. Мазок из влагалища представляет собой наиболее часто употребляемый и простой способ экспресс-диагностики состояния половых органов у женщины. Мазок из влагалища позволяет определить типы микроорганизмов, имеющихся в половых путях и мочеиспускательном канале женщины. В настоящее время мазок из влагалища имеет большое количество синонимов, таких как:- Бактериоскопия;
- Бактериологический мазок;
- Гинекологический мазок;
- Урогенитальный мазок;
- Мазок на флору;
- Мазок на чистоту.
 Ирригоскопия – это диагностическая методика, используемая для оценки состояния толстой кишки и, соответственно, выявления различных заболеваний данного органа. Ирригоскопия применяется с целью диагностического поиска, точной верификации предположительного заболевания, а также для дифференциальной диагностики. Данный метод позволяет выявить, уточнить и отличить друг от друга различные заболевания толстой кишки, такие, как пороки развития, свищи, рубцы, новообразования (опухоли, полипы), колиты, дивертикулы и т.д.
Ирригоскопия – это диагностическая методика, используемая для оценки состояния толстой кишки и, соответственно, выявления различных заболеваний данного органа. Ирригоскопия применяется с целью диагностического поиска, точной верификации предположительного заболевания, а также для дифференциальной диагностики. Данный метод позволяет выявить, уточнить и отличить друг от друга различные заболевания толстой кишки, такие, как пороки развития, свищи, рубцы, новообразования (опухоли, полипы), колиты, дивертикулы и т.д.Чтобы понимать, что и каким образом показывает ирригоскопия, необходимо знать сущность данного метода. Ирригоскопия представляет собой введение рентгеноконтрастного вещества в толстую кишку с последующим производством нескольких рентгеновских снимков. Именно по рентгеновскому снимку врач оценивает состояние толстой кишки и верифицирует диагноз.
 Посев грудного молока на стерильность – это бактериологический анализ, основная цель которого заключается в определении типов и количества различных микроорганизмов, присутствующих в молоке кормящей женщины. В настоящее время посев грудного молока на стерильность является весьма популярным анализом, который назначается женщинам с целью выявить имеющиеся в нем микроорганизмы. Причем необходимость выявления микроорганизмов в грудном молоке основана на подозрении, что именно они провоцируют различные нарушения нормального самочувствия у ребенка – от икоты и до поноса.
Посев грудного молока на стерильность – это бактериологический анализ, основная цель которого заключается в определении типов и количества различных микроорганизмов, присутствующих в молоке кормящей женщины. В настоящее время посев грудного молока на стерильность является весьма популярным анализом, который назначается женщинам с целью выявить имеющиеся в нем микроорганизмы. Причем необходимость выявления микроорганизмов в грудном молоке основана на подозрении, что именно они провоцируют различные нарушения нормального самочувствия у ребенка – от икоты и до поноса.
 Посев относится к бактериологическим методам диагностики. Чтобы представлять себе, как именно производится посев грудного молока на стерильность, необходимо знать, что для этого используется. Итак, посев на стерильность представляет собой внесение небольшого количества молока на специальные питательные среды, которые содержат все необходимые для роста и развития бактерий вещества, витамины и микроэлементы. По сущности производимой манипуляции, посев молока можно сравнить с посадкой сельскохозяйственных растений в почву. Как растут растения на земле, точно также вырастают и колонии бактерий на питательной среде. Затем по внешним признакам и другим характеристикам врач-бактериолог определяет конкретный вид выросших на питательной среде бактерий, подобно тому, как ботаник может точно понять, какое именно растение выросло из неизвестных семян.
Посев относится к бактериологическим методам диагностики. Чтобы представлять себе, как именно производится посев грудного молока на стерильность, необходимо знать, что для этого используется. Итак, посев на стерильность представляет собой внесение небольшого количества молока на специальные питательные среды, которые содержат все необходимые для роста и развития бактерий вещества, витамины и микроэлементы. По сущности производимой манипуляции, посев молока можно сравнить с посадкой сельскохозяйственных растений в почву. Как растут растения на земле, точно также вырастают и колонии бактерий на питательной среде. Затем по внешним признакам и другим характеристикам врач-бактериолог определяет конкретный вид выросших на питательной среде бактерий, подобно тому, как ботаник может точно понять, какое именно растение выросло из неизвестных семян.

- Определение, краткая характеристика и свойства
- Что показывают онкомаркеры?
- Онкомаркеры - что это такое? Для чего производят анализы крови на онкомаркеры, какие виды рака определяют с их помощью - видео
- Кому и когда необходимо определение онкомаркеров?
- Как сдавать онкомаркеры?
- Насколько можно доверять онкомаркерам?
- Онкомаркеры, мнение врача-онколога: помогают ли они выявить опухоль, какие формы рака можно определить, кому рекомендуется сдать анализ - видео
- Сколько онкомаркеров существует?
- Онкомаркеры: плановый анализ крови у сотрудников предприятия - видео
- Характеристика различных онкомаркеров и расшифровка результатов анализов
- Комбинации онкомаркеров для диагностики рака различных органов
- Если повышен онкомаркер
- Цена анализа
Определение, краткая характеристика и свойства
 Онкомаркеры – это название целой группы биомолекул, которые имеют различную природу и происхождение, но объединены одним общим свойством – их концентрация в крови повышается при развитии в организме человека злокачественных или доброкачественных опухолей. В этом смысле онкомаркеры представляют собой совокупность показателей со специфичностью к опухолям. То есть онкомаркеры – это лабораторные показатели роста опухолей в различных органах и тканях организма человека.
Онкомаркеры – это название целой группы биомолекул, которые имеют различную природу и происхождение, но объединены одним общим свойством – их концентрация в крови повышается при развитии в организме человека злокачественных или доброкачественных опухолей. В этом смысле онкомаркеры представляют собой совокупность показателей со специфичностью к опухолям. То есть онкомаркеры – это лабораторные показатели роста опухолей в различных органах и тканях организма человека.Помимо онкомаркеров, в лабораторной диагностике существуют также маркеры заболеваний различных органов, например, маркеры гепатитов (активность АсАТ, АлАТ, ЩФ, уровень билирубина и т.д.), панкреатитов (активность альфа-амилазы в крови и моче) и т.д. В принципе, все показатели лабораторных анализов являются маркерами каких-либо заболеваний или состояний. Причем для отнесения вещества к маркеру какого-либо заболевания необходимо, чтобы именно его концентрация изменялась при определенной патологии. Например, для отнесения показателей к маркерам заболеваний печени, нужно чтобы концентрации веществ уменьшались или увеличивались именно при печеночной патологии.
То же самое справедливо и в отношении онкомаркеров. То есть, для отнесения того или иного вещества к онкомаркерам, его концентрация должна повышаться при развитии новообразований в каком-либо органе и ткани организма человека. Таким образом, можно сказать, что онкомаркеры – это вещества, уровень содержания которых в крови позволяет выявлять злокачественные опухоли различной локализации.
Назначение определения концентрации онкомаркеров точно такое же, как и маркеров других заболеваний, а именно – выявление и подтверждение патологии.
В настоящее время известно более 200 онкомаркеров, но в клинической лабораторной диагностике проводится определение только 15 – 20 показателей, поскольку именно они обладают диагностической ценностью. Остальные онкомаркеры не обладают диагностической ценностью – они недостаточно специфичны, то есть их концентрация изменяется не только при наличии очага опухолевого роста в организме, но и при многих других состояниях или заболеваниях. Вследствие такой низкой специфичности многие вещества не подходят на роль онкомаркеров, поскольку повышение или понижение их концентрации будет свидетельствовать о каком-либо из 15 – 20 заболеваний, одним из которых может быть и злокачественное новообразование.
В зависимости от происхождения и структуры онкомаркеры могут представлять собой антигены опухолевых клеток, антитела к опухолевым клеткам, белки плазмы крови, продукты распада опухоли, ферменты или вещества, образующиеся в процессе обмена веществ в новообразовании. Однако, вне зависимости от происхождения и структуры, все онкомаркеры объединяет одно свойство – их концентрация повышается при наличии очага опухолевого роста в организме.
Онкомаркеры могут отличаться от веществ, вырабатываемых нормальными (неопухолевыми) клетками органов и систем, качественно или количественно. Качественно отличающиеся онкомаркеры называют опухолеспецифическими, поскольку они продуцируются опухолью и представляют собой соединения, которые в норме отсутствуют в организме человека ввиду того, что нормальные клетки их не вырабатывают (например, ПСА и др.). Поэтому появление опухолеспецифических онкомаркеров в крови человека даже в минимальном количестве является тревожным сигналом, ведь в норме таких веществ обычные клетки не вырабатывают.
Количественно отличающиеся онкомаркеры (например, альфа-фетопротеин, хорионический гонадотропин и др.) только ассоциированы с опухолями, поскольку данные вещества и в норме имеются в крови, но на некоем базовом уровне, а при наличии новообразований их концентрация резко повышается.
Помимо различий в структуре и происхождении (которые имеют небольшое практическое значение), онкомаркеры также отличаются друг от друга специфичностью. То есть различные онкомаркеры свидетельствуют о развитии разных видов опухолей той или иной локализации. Например, онкомаркер ПСА свидетельствует о развитии рака простаты, CA 15-3 – о раке молочной железы, и т.д. Это означает, что специфичность онкомаркеров к определенным видам и локализациям новообразований обладает очень важным практическим значением, поскольку позволяет врачам примерно определить и вид опухоли, и то, какой орган оказался пораженным.
К сожалению, в настоящее время нет ни одного онкомаркера со 100% специфичностью к органу, а это означает, что один и тот же показатель может свидетельствовать о наличии опухоли в нескольких органах или тканях. Например, повышение уровня онкомаркера СА-125 может наблюдаться при раке яичников, молочных желез или бронхов. Соответственно, этот показатель может быть повышен при раке любого из этих органов. Но все же среди онкомаркеров имеется определенная органоспецифичность, что позволяет хотя бы очерчивать круг возможно пораженных опухолью органов, а не искать новообразование во всех тканях организма. Соответственно, после выявления повышенного уровня какого-либо онкомаркера для детализации локализации опухоли следует воспользоваться другими методами, позволяющими оценить состояние "подозрительных" органов.
 Определение уровня онкомаркеров в современной медицинской практике используется для решения следующих диагностических задач:
Определение уровня онкомаркеров в современной медицинской практике используется для решения следующих диагностических задач:- Мониторинг эффективности лечения опухоли. Это означает, что, в первую очередь, концентрация онкомаркеров позволяет оценить эффективность проводимой терапии опухолей. И если лечение неэффективно, то схему терапии можно своевременно заменить другой.
- Отслеживание рецидивов и метастазирования ранее пролеченной опухоли. После произведенного лечения периодическое определение уровней онкомаркеров позволяет отслеживать рецидивирование или метастазирование. То есть если после лечения уровень онкомаркеров начинает расти, значит у человека рецидив, опухоль снова начала расти, и в ходе прошлого курса терапии не удалось уничтожить все опухолевые клетки. В этом случае определение онкомаркеров позволяет начать лечение на ранних этапах, не дожидаясь, пока опухоль снова вырастет до больших размеров, при которых ее можно будет выявить другими методами диагностики.
- Решение вопроса о необходимости применения радио-, химио- и гормональной терапии опухоли. Уровень онкомаркеров позволяет оценить степень поражения органов, агрессивность роста опухоли и эффективность уже проведенного лечения. На основании этих данных врач-онколог назначит оптимальную схему лечения, которая с наибольшей вероятностью приведет к излечению опухоли. Например, если уровень маркеров слишком высок, хотя опухоль имеет небольшие размеры, то в такой ситуации имеет место очень агрессивный рост, при котором высока вероятность метастазов. Обычно в таких случаях для повышения вероятности полного излечения перед операцией проводят курсы радио- или химиотерапии, чтобы уменьшить риск разнесения опухолевых клеток с кровью во время оперативного удаления опухоли. Также после удаления небольшой опухоли на ранней стадии производят определение уровня онкомаркеров, чтобы понять, нужно ли дополнительно проводить радио- или химиотерапию. Если уровень маркеров низок, то радио- или химиотерапия не нужны, поскольку опухолевые клетки удалены в полном объеме. Если же уровень маркеров высок, то радио- или химиотерапия нужны, поскольку несмотря на маленькие размеры опухоли, уже имеются метастазы, которые следует уничтожить.
- Прогноз по здоровью и жизни. Определение уровня онкомаркеров позволяет оценить полноту ремиссии, а также скорость опухолевой прогрессии, и на основании этих данных спрогнозировать вероятную продолжительность жизни человека.
- Ранняя диагностика злокачественных новообразований (только в совокупности с другими методами обследования).
Сегодня все большее значение приобретает определение уровня онкомаркеров для ранней диагностики опухолей различной локализации. Однако необходимо помнить, что изолированное определение уровня онкомаркеров не позволяет со 100% точностью диагностировать опухоли, поэтому данные лабораторные анализы нужно всегда сочетать с другими методами обследований, такими, как рентген, томография, УЗИ и т.д.
Что показывают онкомаркеры?
Различные онкомаркеры отражают очаг опухолевого роста в разных органах и тканях организма человека. Это означает, что появление онкомаркеров в определенных концентрациях, превышающих нормальные, свидетельствует о наличии опухоли или ее метастазов в организме. А поскольку онкомаркеры появляются в крови задолго до развития явственных признаков злокачественного новообразования, то определение их концентрации позволяет выявлять опухоли на ранних стадиях, когда вероятность их полного излечения максимальна. Таким образом, повторимся, что онкомаркеры показывают наличие опухоли в различных органах или тканях организма.
- Записаться на МРТ ( Магнитно-резонансную томографию )
- Принцип исследования
- Какие бывают аппараты?
- Томографы открытого и закрытого типа
- Что показывает?
- С контрастом
- Под наркозом
- Противопоказания
- Подготовка
- Как проходит обследование?
- При беременности
- Обследование мозга
- Позвоночник
- Органы брюшной полости
- Почки и надпочечники
- Суставы
- Органы малого таза
- Сосуды
- Легкие
- Сердце
- Печень
- Молочные железы
- Пазухи носа
- Желудок
- Зубы и нижнечелюстной сустав
- При рассеянном склерозе
- При инсульте
- Вредно ли данное исследование?
Принцип исследования
Основой метода является изменение поведения атомов водорода при воздействии на них особым видом электромагнитных колебаний.
Принцип был описан впервые в 1973 году, довольно долгое время процедура называлась ядерно-магнитной томографией. Переименован метод был в середине восьмидесятых годов, в связи с негативным отношением людей к термину «ядерный». В начале двадцать первого века за разработку метода английскими учеными была получена Нобелевская премия.
Метод МРТ позволяет очень четко «увидеть» спинной мозг, головной мозг и внутренние органы. Благодаря ему, врачи без болезненных процедур могут определить скорость движения крови или спинномозгового ликвора, степень диффузии, заметить реакцию коры головного мозга при усилении работы того или иного органа (метод называется функциональной МРТ).
Водород является составляющей всех тканей человеческого тела. В ядре водорода присутствует одна положительно заряженная частица. Когда эта частица попадает в сильное магнитное поле, она начинает двигаться. По окончании воздействия движение прекращается, и частица выделяет энергию расслабления. Эту энергию и фиксирует прибор.
На основе принципа создан целый ряд диагностических процедур:
- МР-диффузия. Дает возможность проследить за движением молекул воды, находящихся внутри тканевых клеток,
- Диффузная спектральная томография – способ дает возможность проследить связи между нейронами. Используется в основном при остром нарушении кровообращения в головном мозге,
- МР-перфузия. Способ определения движения крови через ткани. В основном используется для диагностики состояния печени и головного мозга,
- МР-спектроскопия. Способ дает возможность выявить нарушения биохимии клеток, то есть нарушение обмена веществ в клетках. Метод позволяет выявить нарушение метаболизма на самых ранних стадиях, когда никаких клинических проявлений еще нет,
- МР-ангиография. Способ исследования состояния сосудов. Не требует применения контрастного вещества. Иногда же, если необходимо получить очень контрастную картинку, применяются специальные контрасты, включающие парамагнетики.
Какие бывают аппараты?
Устройство аппарата для томографии включает в себя:- Главный магнит,
- Магнитные градиенты,
- Передатчик импульсов,
- Приемник импульсов,
- Устройство для приема и анализа данных,
- Оборудование для охлаждения и энергоснабжения.
Приблизительно раз в два года выпускаются принципиально новые приборы и старые уходят на свалку.
Главным в томографе является магнит. Чем он сильнее, тем качественнее будет картинка и меньше время обследования.
Все томографы делятся по мощности магнитного поля на пять классов:
- Первый класс – ультранизкие – сила магнитного поля меньше 0,1 Тл,
- Второй класса – низкие – сила поля 0,1 – 0,5 Тл,
- Третий класс – средние – 0,5 – 1 Тл,
- Четвертый класс – высокие – 1 – 2 Тл,
- Пятый класс – ультравысокие – более 2 Тл.
По типу магнитов аппараты делятся на следующие виды:
- С постоянным магнитом. Такие магниты все чаще используются в аппаратах МРТ, так как именно они работают в устройствах открытого типа. Такие приборы не вызывают у пациентов приступы боязни замкнутого пространства и дают возможность медицинскому персоналу следить за их состоянием,
- Резистивные электромагниты также используются для открытых аппаратов, но обслуживание таких приборов обходится в значительно большие суммы, поэтому их используют в своих конструкциях все реже,
- Сверхпроводящие электромагниты в состоянии создавать поля от 0,35 до 4 Тл, что является несомненным преимуществом. Но они достаточно дороги, а охлаждение их осуществляется только с помощью жидкого гелия, что является минусом прибора.
Томографы открытого и закрытого типа
Существует два типа томографов: открытого типа и закрытого или туннельного.Закрытый томограф – это устройство, напоминающее огромную трубу. В нем создается магнитное поле и туда на специальном столе закатывается пациент. В связи с тем, что при определенных видах диагностики пациент находится в томографе довольно долго, он может испытывать дискомфорт от замкнутого пространства.
- МРТ головного мозга – что показывает, суть, общая характеристика метода
- МРТ головного мозга с контрастом
- МРТ сосудов и артерий головного мозга – общая характеристика и что показывает
- Показания к МРТ головного мозга
- Противопоказания к МРТ головного мозга
- Подготовка к МРТ головного мозга
- Как делают МРТ головного мозга?
- Сколько по времени занимает МРТ головного мозга?
- МРТ головного мозга: почему она необходима, какие заболевания выявляет, сколько времени занимает исследование, противопоказания (рекомендации врача-рентгенолога) – видео
- После МРТ головного мозга
- МРТ головного мозга ребенку
- КТ (компьютерная томография) или МРТ (магнитно-резонансная томография) головного мозга – чем отличаются методы, что лучше?
- Что лучше МРТ головного мозга?
- Норма и отражаемые в МРТ головного мозга параметры
- Где можно пройти МРТ головного мозга?
- Как пройти МРТ головного мозга?
- МРТ головного мозга – отзывы
- МРТ головного мозга и МРТ сосудов головного мозга – цена
- МРТ головного мозга – видео
- Диагностика болезни Альцгеймера. Исследования при болезни Альцгеймера: МРТ, КТ, ЭЭГ – видео
МРТ головного мозга – что показывает, суть, общая характеристика метода
Магнитно-резонансная томография головного мозга является современным нетравматичным и неинвазивным (не предполагает введения инструментов в органы) методом диагностики различных патологий ЦНС. Чтобы понимать, что показывает и в каких ситуациях может применяться МРТ, необходимо знать, на чем она основана. Именно поэтому в первую очередь рассмотрим суть магнитно-резонансной томографии.
Итак, МРТ основана на получении послойных объемных изображений в разных плоскостях различных органов. Иными словами, после проведенного исследования врач получает целую серию объемных изображений головного мозга, которые представляют собой как бы срезы в различных плоскостях.
Чтобы наглядно представить себе то, какие именно изображения получит врач в результате проведения МРТ, нужно мысленно вообразить арбуз или кусок колбасы, как умозрительную модель головного мозга в черепной коробке. Далее, если арбуз или колбасу разрезать поперек/повдоль/по диагонали на круги толщиной 3 – 5 мм, то получится довольно много круглых срезов, на которых отлично видна вся внутренняя структура плода (или колбасы). Рассматривая каждый срез, можно оценить состояние арбуза или колбасы в целом, и выявить изъяны в любой точке в самой их толще.
По аналогии с разрезанным на круглые тонкие кусочки арбузом или колбасой, магнитно-резонансная томография позволяет получить серию изображений головного мозга так, будто его тонко нарезали. Причем МРТ позволяет получать изображения в разных плоскостях, то есть так, будто разрезание на тонкие пластинки производилось не только по горизонтали, но и по вертикали, и по диагонали, и вообще по любой воображаемой плоскости. Именно большое количество объемных изображений срезов головного мозга по различным плоскостям и получает врач в результате проведения МРТ. Далее эти изображения анализируются, измеряются размеры, определяется расположение мозговых структур, и на основании всего этого врач делает вывод об отсутствии или наличии патологии головного мозга. Если выявлена какая-либо патология, то врач уточняет ее локализацию и характер повреждений мозговых тканей.
Послойные объемные изображения головного мозга при проведении МРТ возможно получить вследствие того, что данный метод обследования основан на явлении ядерного магнитного резонанса. Ядерный магнитный резонанс (ЯМР) заключается в том, что при воздействии на органы и ткани человека магнитным полем, создаваемым электромагнитом или постоянным магнитом, у атомов водорода ядра поглощают энергию и изменяют свою ориентацию. После прекращения влияния магнитного поля ядра атомов водорода возвращаются в свое обычное состояние с высвобождением энергии, которая поглощается датчиками аппарата МРТ, преобразуется в зрительные образы и выводится на экран в виде изображений изучаемого органа. А поскольку атомы водорода имеются в каждой молекуле органических веществ, из которых состоят органы и ткани тела человека, то можно фиксировать испускаемую ими энергию в момент возвращения ядер в исходное состояние, и получать изображение органа на любой глубине и по любой плоскости.
Вследствие того, что в ходе МРТ изображение получается на основании энергии, испускаемой атомами водорода при их возвращении в исходное состояние после активации магнитным излучением, данный метод позволяет даже без контраста отлично визуализировать мягкие ткани, но вот плотные структуры (кости) на картинках МРТ видны плохо. В силу такого обстоятельства МРТ головного мозга позволяет оценивать состояние органа и выявлять широкий спектр различных патологий. Так, МРТ информативна для диагностики аномалий строения мозга, атрофических процессов, новообразований, сосудистых заболеваний, а также нарушений в ликворопроводящей системе (желудочки и водопроводы мозга). Если говорить более предметно, то при помощи МРТ головного мозга можно выявить следующие патологии:
- Аномалии головного мозга (аномалия Арнольда-Киари, аномалия Денди-Уолкера, цефалоцеле, агенезия мозолистого тела, гипоплазия мозжечка, кисты средней линии, нарушение дивертикуляции, лиссэнцефалия, шизэнцефалия, полимикрогирия, гетеротопия, фокальная кортикальная дисплазия, нейрофиброматоз, туберозный склероз, тригеминальный ангиоматоз);
- Врожденные деформации мозгового черепа (краниостеноз, платибазия, базиллярная импрессия);
- Травматические повреждения головного мозга (ушиб мозга, кровоизлияние в мозг);
- Цереброваскулярные заболевания (инсульты, лакунарный инфаркт, синдром хронической ишемии мозга, внутримозговые кровоизлияния);
- Нейродегенеративные заболевания (рассеянный склероз, болезнь Паркинсона, болезнь Альцгеймера, лобно-височная деменция, прогрессирующий надъядерный паралич, амилоидная ангиопатия, спиноцеребральная дегенерация, болезнь Гентингтона, боковой амиотрофический склероз, Валлеровская дегенерация, синдром острой и хронической воспалительной демиелинизации, синдром мультифокально-дегенеративной лейкоэнцефалопатии);
- Воспалительные заболевания головного мозга (менингиты, энцефалиты, абсцессы мозга и др.);
- Новообразования головного мозга (опухоли, метастазы, кисты).
 Кроме того, что МРТ позволяет выявлять вышеперечисленные заболевания, данный метод также показывает общее состояние структур головного мозга. А на основании состояния структур мозга врач может оценить степень выраженности патологических изменений, определить их характер и, соответственно, сделать вывод о том, насколько тяжело протекает какое-либо заболевание у конкретного человека. Также по результатам МРТ можно оценить, насколько сильно пострадали ткани и структуры головного мозга после ранее перенесенных заболеваний, таких, как менингит, энцефалит, инсульт, гипоксия в родах, хроническая ишемия и т.д. При наличии эпилепсии или неврологической симптоматики (парезы, параличи, расстройства координации движений, речи, глотания и т.д.) МРТ позволяет установить, вследствие повреждения какого участка мозга возникли имеющиеся клинические проявления.
Кроме того, что МРТ позволяет выявлять вышеперечисленные заболевания, данный метод также показывает общее состояние структур головного мозга. А на основании состояния структур мозга врач может оценить степень выраженности патологических изменений, определить их характер и, соответственно, сделать вывод о том, насколько тяжело протекает какое-либо заболевание у конкретного человека. Также по результатам МРТ можно оценить, насколько сильно пострадали ткани и структуры головного мозга после ранее перенесенных заболеваний, таких, как менингит, энцефалит, инсульт, гипоксия в родах, хроническая ишемия и т.д. При наличии эпилепсии или неврологической симптоматики (парезы, параличи, расстройства координации движений, речи, глотания и т.д.) МРТ позволяет установить, вследствие повреждения какого участка мозга возникли имеющиеся клинические проявления.Хотя МРТ головного мозга дает много информации о состоянии мозговых структур, тем не менее, этот метод не является совершенным, и потому не позволяет диагностировать все возможные патологии ЦНС. Например, МРТ не позволяет четко увидеть очаги окаменения в местах бывших кровоизлияний или других повреждений мозга, нарушения в строении костей, свежие кровоизлияния и т.д. Поэтому даже МРТ головного мозга порой нужно дополнять компьютерной томографией, ангиографией или другими видами исследований. В некоторых случаях проблему диагностики можно решить использованием контрастного вещества, и в таких ситуациях производится МРТ с контрастом. В качестве контрастных веществ для проведения МРТ используются соединения гадолиния, которые вводятся внутривенно.
Магнитное поле, в котором находится человек в процессе снятия МРТ, не оказывает вредного воздействия на здоровье. Магнитное излучение в аппарате МРТ сходно с тем, какое дает постоянный электромагнит. Поэтому данный метод обследования достаточно безопасен, вследствие чего может применяться для обследования детей, пожилых людей и больных, находящихся в коме или тяжелом состоянии.
- Что такое пульсоксиметрия?
- Какие показатели отражает пульсоксиметрия? (сатурация, SpO2 и др.)
- Норма пульсоксиметрии у взрослых, детей и новорожденных
- Какой врач назначает и выполняет пульсоксиметрию?
- Нужна ли специальная подготовка пациента перед пульсоксиметрией?
- Больно ли делать пульсоксиметрию?
- Сколько времени проводится пульсоксиметрия?
- Можно ли выполнять пульсоксиметрию самостоятельно в домашних условиях?
- Что за аппарат пульсоксиметр?
- Техника, принцип и алгоритм проведения пульсоксиметрии
- Виды и методы проведения пульсоксиметрии
- Показания и противопоказания к пульсоксиметрии
- Какие анализы и обследования делают с пульсоксиметрией?
- Где сделать пульсоксиметрию?
Основным преимуществом пульсоксиметрии является простота выполнения процедуры. Она может быть выполнена практически в любых условиях и не имеет серьезных противопоказаний. Кроме того, пульсоксиметры весьма распространены, и стоимость разового исследования достаточно низкая.

- Общий анализ крови – характеристика
- Что показывает общий анализ крови?
- Показания и противопоказания к общему анализу крови
- Перед общим анализом крови (подготовка)
- Сдача общего анализа крови
- Натощак или нет сдавать общий анализ крови?
- Показатели общего анализа крови
- Нормы общего анализа крови у взрослых
- Таблица норм общего анализа крови у взрослых
- Общий анализ крови у детей – нормы
- Общий анализ крови – цена
- Общий (клинический) анализ крови: в чем его польза? Норма гемоглобина у ребенка, палочкоядерные и сегментоядерные нейтрофилы – видео
- Онлайн-расшифровка общего анализа крови – видео
- Общее число эритроцитов
- Гемоглобин
- Гематокрит
- Общее число лейкоцитов
- Нейтрофилы
- Эозинофилы
- Базофилы
- Моноциты
- Лимфоциты
- Общее количество тромбоцитов
- Скорость оседания эритроцитов (СОЭ)
- Средний объем эритроцита (MCV)
- Среднее содержание гемоглобина в эритроците (МСН)
- Концентрация гемоглобина в одном эритроците (МСНС)
- Ширина распределения эритроцитов по объему (RDW-CV)
- Средний объем тромбоцитов (MPV) и ширина распределения тромбоцитов по объемам (PDW)
Мы будем рассматривать значение только основных параметров общего анализа крови, а о дополнительных упоминать не будем, так как они фактически дублируют основные по своей содержательности и информативности.
Онлайн-расшифровка общего анализа крови – видео
Общее число эритроцитов
 Эритроциты представляют собой клетки без ядра, основной функцией которых является перенос кислорода из легких к клеткам и удаление из клеток через легкие углекислого газа. Эритроциты образуются в костном мозге, а гибнут по истечении срока жизни (120 дней) в селезенке. В норме в организме постоянно образуется новый пул эритроцитов взамен погибающих, чтобы поддерживать количество этих клеток в крови на постоянном уровне. Однако когда баланс между разрушением и образованием эритроцитов нарушается, возникает повышение их концентрации (эритроцитоз) или понижение содержания (эритропения).
Эритроциты представляют собой клетки без ядра, основной функцией которых является перенос кислорода из легких к клеткам и удаление из клеток через легкие углекислого газа. Эритроциты образуются в костном мозге, а гибнут по истечении срока жизни (120 дней) в селезенке. В норме в организме постоянно образуется новый пул эритроцитов взамен погибающих, чтобы поддерживать количество этих клеток в крови на постоянном уровне. Однако когда баланс между разрушением и образованием эритроцитов нарушается, возникает повышение их концентрации (эритроцитоз) или понижение содержания (эритропения).Повышение числа эритроцитов (эритроцитоз), не свидетельствующее о патологии, а отражающее потерю жидкости на фоне физиологических процессов, может наблюдаться при стрессе, высокой физической нагрузке, пребывании на высоте, голодании, курении, усиленной потливости и вообще при любом варианте потери жидкости организмом (например, частом посещении саун, приеме мочегонных препаратов и т.д.). Кроме того, за счет потери жидкой части крови увеличенное число эритроцитов может фиксироваться при ожирении, алкоголизме, ожогах, поносе, рвоте, усиливающихся отеках и др. Но в таких случаях эритроцитоз относителен, сочетается с высоким гематокритом и является отражением имеющегося у человека патологического процесса (рвоты, ожирения, отеков и т.д.), и, соответственно, в подобных ситуациях не нужно искать каких-либо других причин высокого содержания эритроцитов в крови.

- Общий анализ крови – характеристика
- Что показывает общий анализ крови?
- Показания и противопоказания к общему анализу крови
- Перед общим анализом крови (подготовка)
- Сдача общего анализа крови
- Натощак или нет сдавать общий анализ крови?
- Показатели общего анализа крови
- Нормы общего анализа крови у взрослых
- Таблица норм общего анализа крови у взрослых
- Общий анализ крови у детей – нормы
- Общий анализ крови – цена
- Общий (клинический) анализ крови: в чем его польза? Норма гемоглобина у ребенка, палочкоядерные и сегментоядерные нейтрофилы – видео
- Онлайн-расшифровка общего анализа крови – видео
- Общее число эритроцитов
- Гемоглобин
- Гематокрит
- Общее число лейкоцитов
- Нейтрофилы
- Эозинофилы
- Базофилы
- Моноциты
- Лимфоциты
- Общее количество тромбоцитов
- Скорость оседания эритроцитов (СОЭ)
- Средний объем эритроцита (MCV)
- Среднее содержание гемоглобина в эритроците (МСН)
- Концентрация гемоглобина в одном эритроците (МСНС)
- Ширина распределения эритроцитов по объему (RDW-CV)
- Средний объем тромбоцитов (MPV) и ширина распределения тромбоцитов по объемам (PDW)
Общий анализ крови – характеристика
Общий анализ крови в настоящее время правильно называется клиническим анализом крови. Однако и врачи, и сотрудники лабораторий, и пациенты в обиходе по-прежнему пользуются старым и привычным термином "общий анализ крови" или, сокращенно, ОАК. К старому термину все привыкли и понимают, что он означает, поэтому различные перемены в терминологии попросту не воспринимаются ни врачами, ни пациентами, и потому в обиходе продолжает царствовать название общий анализ крови. В дальнейшем тексте мы также будет пользоваться обиходным термином, привычным всем, а не новым правильным названием, чтобы никого не сбивать с толку и не вызывать путаницы.
В настоящее время общий анализ крови является рутинным методом лабораторной диагностики широчайшего спектра различных патологий. Этот анализ используется и для подтверждения подозреваемого заболевания, и для выявления скрытых, не проявляющихся симптомами патологий, и для профилактического обследования, и для контроля за состоянием человека на фоне лечения или хронического течения неизлечимой болезни и т.д., так как дает широкий спектр информации о состоянии системы крови и организма в целом. Подобная универсальность общего анализа крови объясняется тем, что в ходе его выполнения определяются различные кровяные параметры, на которые оказывает влияние состояние всех органов и тканей организма человека. А, следовательно, любые патологические изменения в организме отражаются в той или иной степени выраженности на параметрах крови, ведь она достигает буквально каждой клетки нашего тела.
Но подобная универсальность общего анализа крови имеет и обратную сторону – он неспецифичен. То есть изменения каждого параметра общего анализа крови могут свидетельствовать о различных патологиях со стороны разных органов и систем. Врач не может однозначно сказать по результатам общего анализа крови, какое заболевание имеется у человека, а может только высказать предположение, состоящее из целого перечня различных патологий. И чтобы в точности диагностировать патологию, нужно, во-первых, учесть имеющиеся у человека клинические симптомы, а во-вторых, назначить другие дополнительные исследования, которые более специфичны.
Таким образом, общий клинический анализ крови, с одной стороны, дает большое количество информации, но с другой стороны – эти сведения требуют уточнения и могут служить основанием для дальнейшего прицельного обследования.
 В настоящее время в общий анализ крови обязательно включается подсчет общего количества лейкоцитов, эритроцитов и тромбоцитов, определение уровня гемоглобина, скорости оседания эритроцитов (СОЭ) и подсчет количества различных видов лейкоцитов – нейтрофилов, эозинофилов, базофилов, моноцитов и лимфоцитов (лейкоцитарная формула). Эти параметры определяются в любой лаборатории и являются обязательными составляющими общего анализа крови.
В настоящее время в общий анализ крови обязательно включается подсчет общего количества лейкоцитов, эритроцитов и тромбоцитов, определение уровня гемоглобина, скорости оседания эритроцитов (СОЭ) и подсчет количества различных видов лейкоцитов – нейтрофилов, эозинофилов, базофилов, моноцитов и лимфоцитов (лейкоцитарная формула). Эти параметры определяются в любой лаборатории и являются обязательными составляющими общего анализа крови.
- Анализ крови на антитела – общие сведения
- Что показывает анализ крови на антитела?
- Виды анализа крови на антитела
- Анализ крови на антитела ИФА
- Радиоиммунный анализ (РИА)
- Иммуноблоттинг
- Серологические методики (анализ крови титр антител)
- Сколько делается анализ крови на антитела?
- Анализ крови на суммарные антитела
- Анализ крови на антитела igg (анализ крови на антитела g)
- Анализ крови на антитела к вирусам
- Результат крови на антитела
- Где сдать (сделать) анализ крови на антитела?
- Сколько стоит анализ крови на антитела?
- Гуморальный иммунитет. Антитела в плазме крови – видео
- Пункция, анализ на антитела и онкомаркеры, серология, шкала EDSS при рассеянном склерозе – видео
- Симптомы полиомиелита. Лабораторная и дифференциальная диагностика полиомиелита. Антитела к вирусу – видео
- Анализы крови на антитела к инфекциям
- Вирус Эпштейна-Барр: анализ на антитела (ИФА, серология), ПЦР. Положительный и отрицательный результат – видео
- Цитомегаловирус Igg и Igm. ИФА и ПЦР при цитомегаловирусе. Авидность к цитомегаловирусу – видео
- Анализ крови на антитела при беременности (анализ крови на резус-антитела)
- Резус-конфликт при беременности: как вырабатываются антитела против эритроцитов плода? Предупреждение резус-конфликта – видео
- Расшифровка анализа на ТОРЧ (TORCH) при беременности: антитела к токсоплазмозу, краснухе (R), цитомегаловирусу (С), герпесу (H) – видео
- Анализ крови на антитела детям
- Если обнаружены антитела в анализе крови?
- Моноклональные антитела и генная инженерия при лечении ревматоидного артрита – видео
Анализ крови на антитела – общие сведения
Что показывает анализ крови на антитела?
Чтобы понимать значение термина "анализ крови на антитела", нужно знать, что такое антитела, против чего и кого они бывают, и как используются в лабораторных методах.
Итак, антитела представляют собой белки, которые вырабатываются клетками иммунной системы (В-лимфоцитами) против каких-либо микробов, попавших в организм, либо против биохимических молекул. Вырабатываемые иммунными клетками антитела предназначены для уничтожения тех микроорганизмов или биохимических соединений, против которых они были синтезированы. Иными словами, когда иммунные клетки синтезируют достаточное количество антител, последние появляются в системном кровотоке и начинают планомерное уничтожение микробов или биологических молекул, попавших в организм человека и вызывающих различные заболевания.
Иммунные клетки вырабатывают исключительно специфичные антитела, которые работают и уничтожают только строго определенный вид микробов или биомолекул, ранее распознанные иммунной системной, как чужеродные. Схематично это происходит следующим образом: в организм попадает какой-либо патогенный микроорганизм или биологическая молекула. На это соединение или микроб "садится" клетка иммунной системы, которая как бы "считывает" его характеристики (имеющиеся на поверхности белки-рецепторы), то есть "знакомится". Далее иммунная клетка-посредник путем сложного каскада биохимических реакций передает "считанную информацию" лимфоцитам. Получившие "информацию" лимфоциты активируются – они как бы приняли "задачу". И после активации лимфоциты начинают синтезировать антитела, которые содержат рецепторы, позволяющие им "узнавать" и прицепляться к поверхности только тех микробов или молекул, "характеристики" которых были переданы клетками-посредниками. В результате получаются строго специфические антитела, эффективно уничтожающие исключительно "узнанные" патогенные микробы и биомолекулы.
Такие специфические антитела нарабатываются в организме всегда при попадании в него какого-либо патогенного микроорганизма – бактерии, вируса, простейшего, гельминта и т.д. Также антитела могут синтезироваться для уничтожения биологических молекул, которые иммунная система признала "чужеродными". Например, при попадании в организм крови другой группы иммунная система распознает ее эритроциты, как "чужие", передает сигнал лимфоцитам, которые нарабатывают антитела, в свою очередь, уничтожающие чужеродные эритроциты. Из-за этого развивается реакция "хозяин против трансплантата".
- Что такое УЗИ печени – краткая характеристика
- Что показывает УЗИ печени
- Показания к УЗИ печени
- Противопоказания
- Подготовка
- Как делают УЗИ печени?
- Норма УЗИ печени
- Расшифровка
- УЗИ печени – диффузные и очаговые изменения
- УЗИ печени ребенку
- Сделать УЗИ печени
- Цена
Что такое УЗИ печени – краткая характеристика
УЗИ печени представляет собой исследование органа при помощи ультразвуковых волн, испускаемых и воспринимаемых специальными аппаратами, которые называются УЗИ-сканерами. Суть исследования заключается в том, что ультразвуковая волна с частотой колебаний более 20 000 Гц способна проникать в ткани на небольшую глубину, проходить через них, и далее часть волн поглощается клетками, а другая часть отражается с преломлением или без него. Именно такие отраженные волны приходят обратно к датчику УЗИ-сканера, улавливаются им, переводятся в электрические импульсы и создают картинку на мониторе. Врач же на мониторе видит изображение органа, создаваемое отраженными и преломленными ультразвуковыми волнами, прошедшими через толщу тканей.
Для получения УЗИ-изображения на мониторе используется один датчик, который одновременно и испускает, и улавливает ультразвуковые волны. Чтобы оценить состояние различных органов, необходимо использовать датчики, испускающие волны различной частоты, проникающие на разную глубину.
С целью проведения УЗИ печени используют датчики с различными частотами испускаемых ультразвуковых волн, так как это необходимо для наилучшей визуализации органа и выявления его патологии. Так, в настоящее время для УЗИ печени используют датчики 3,5 – 5 МГц, которые дают возможность увидеть объекты диаметром 1 – 3 мм. Датчики с частотой 3,5 МГц позволяют получать изображения тканей и органов, находящихся на глубине 12 – 28 см от поверхности датчика. Именно поэтому такие датчики (3,5 МГц) применяют для обследования взрослых пациентов нормального и тучного телосложения. А датчики с частотой 5 МГц дают изображение объектов, расположенных на глубине 4 – 15 см от поверхности датчика. Поэтому датчики 5 МГц используют для проведения УЗИ печени у подростков и худеньких пациентов.
Изображение, полученное при помощи отраженных ультразвуковых волн на мониторе, позволяет оценить размеры, структуру, расположение печени и ее частей, выявить наличие в ней различных дополнительных образований (кист, опухолей и др.), воспалительных изменений и т.д. По внешнему виду, размерам, структуре органа, наличию в печени воспалений или дополнительных образований, а также состоянию окружающих тканей, лимфатических и кровеносных сосудов врач может диагностировать различные патологии, такие, как гепатиты, цирроз, гепатоз, кисты, гемангиомы, аденомы, рак, метастазы печени.
УЗИ печени – это безболезненное, безопасное, не дискомфортное, но информативное исследование, которое легко переносится пациентами, так как для его проведения врач не должен вводить какие-либо инструменты в различные части тела. Поскольку УЗИ является безопасным, не доставляющим дискомфорта и хорошо переносимым методом обследования, то его можно проводить без каких-либо ограничений беременным женщинам, детям и пожилым людям.
УЗИ печени может проводиться и для диагностики имеющейся патологии органа, и в качестве одного из методов профилактического обследования. С целью диагностики УЗИ печени назначается, когда у человека имеются какие-либо симптомы, свидетельствующие о печеночной патологии, такие, как боли в области эпигастрия (в середине живота, между ребрами), справа или слева под ребрами, желтушность кожного покрова или склер глаз, необъяснимый зуд кожи, повышенная температура тела, а также высокие уровни амилазы и билирубина в крови. Кроме того, для диагностики повреждений печени УЗИ назначается, когда имела место травма живота. В обязательном порядке УЗИ печени проводится с определенной периодичностью при уже выявленных заболеваниях печени для оценки состояния органа и контроля за течением заболевания, а также выявления эффективности проводимой терапии.
В качестве одного из методов профилактического обследования УЗИ обычно проводится один раз в год. С профилактической целью проведение УЗИ особенно рекомендовано людям, у которых имеется высокий риск развития заболеваний печени, например, вследствие злоупотребления алкоголем, приема токсичных лекарственных препаратов и т.д.
Что показывает УЗИ печени
УЗИ печени позволяет оценить размеры, структуру, расположение органа и его частей, наличие в нем каких-либо образований (кист, опухолей, метастазов и т.д.), воспалительных изменений, патологических очагов, травматических повреждений. Кроме того, УЗИ печени дает возможность оценить окружающие ткани, лимфатические и кровеносные сосуды.
Результаты УЗИ позволяют выявлять следующие патологии печени:
- Гепатиты (острый и хронический);
- Цирроз печени;
- Гепатоз (жировая дистрофия печени);
- Патологические очаги в печени (абсцесс, эхинококкоз);
- Доброкачественные новообразования в печени (кисты, опухоли, очаги узловой гиперплазии);
- Злокачественные новообразования в печени (рак или метастазы);
- Изменения структуры и состояния печени, обусловленные заболеваниями сердца и сердечной недостаточностью.
Показания к УЗИ печени
 УЗИ печени проводится с целью диагностики заболеваний этого органа, когда у человека имеются симптомы печеночной патологии, такие, как:
УЗИ печени проводится с целью диагностики заболеваний этого органа, когда у человека имеются симптомы печеночной патологии, такие, как:- Увеличение печени, выявленное методами перкуссии (простукивания пальцами) и пальпации (прощупывания руками через стенку живота);
- Неожиданное окрашивание склер глаз и кожного покрова в любые оттенки желтого цвета;
- Появление зуда кожи в отсутствие аллергической реакции;
- Повышенный уровень билирубина и активности амилазы в крови;
- Периодические или постоянные боли в верхней центральной части живота, в левом или правом подреберье.
 Биопсия – представляет собой диагностический метод исследования, заключающийся в иссечении тканей определённого органа или взятие взвеси клеток, проводящийся в живом организме, с целью последующего микроскопического изучения, осуществляемого после обработки препарата специальными красителями. Биопсия является одним из наиболее востребованных исследований, используемых в диагностике большинства онкологических заболеваний. Небезосновательно также применение биопсии для определения характера некоторых структурных либо функциональных патологий, сопровождаемых воспалительными, дистрофическими процессами и т.д.
Биопсия – представляет собой диагностический метод исследования, заключающийся в иссечении тканей определённого органа или взятие взвеси клеток, проводящийся в живом организме, с целью последующего микроскопического изучения, осуществляемого после обработки препарата специальными красителями. Биопсия является одним из наиболее востребованных исследований, используемых в диагностике большинства онкологических заболеваний. Небезосновательно также применение биопсии для определения характера некоторых структурных либо функциональных патологий, сопровождаемых воспалительными, дистрофическими процессами и т.д.